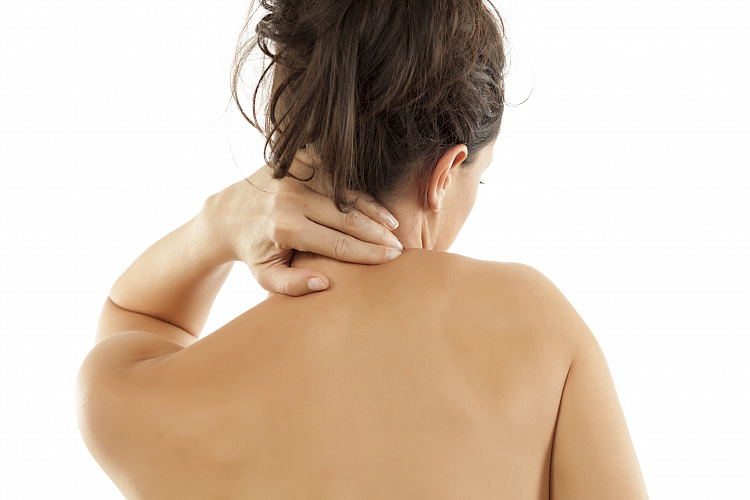
Асимметрия плеч и лопаток
причины, способы диагностики и лечения
Асимметрия плеч и лопаток — симптом, характерный как для нарушений и деформаций опорно-двигательного аппарата, так и для патологических процессов в организме. Дефект не только причиняет вред здоровью, но и портит внешний вид.Асимметричное расположение может выглядеть по-разному — одно плечо выше или ниже другого, лопатки не соответствуют уровню плечевого сустава. Чтобы исправить физический недостаток, необходимо узнать причину симптома и подобрать подходящую терапию. Для прохождения диагностических обследований и лечения при патологии следует обращаться к терапевту и врачу-ортопеду.
Причины асимметрии плеч и лопаток
Основной причиной неодинакового расположения лопатки и плеча обычно становится сколиоз. Заболевание может проявиться в любом возрасте — нарушение осанки у ребенка грозит деформацией позвоночника через несколько лет. При более тщательной диагностике выявляются другие причины:
- последствия операции на позвоночнике;
- травмы опорно-двигательного аппарата;
- врожденные повреждения позвоночника;
- ослабление костно-мышечной системы;
- длительные занятия атлетикой и другими видами спорта;
- ношение сумки или рюкзака в одной руке;
- генетическая предрасположенность;
- несбалансированное питание;
- недостаток физической активности;
- болезни эндокринной системы;
- дисбаланс мышечного тонуса;
- деформации грудной клетки;
- разная длина рук или ног;
- воспаления мышечных тканей;
- инфекционные заболевания;
- неврологические патологии;
- плечевая радикулопатия;
- межпозвоночная грыжа;
- постоянная сутулость;
- отсутствие позвонка;
- сидячая работа;
- лишний вес;
- стеноз поясницы и спины;
- спондилез;
- остеопороз;
- остеохондроз;
- остеомиелит;
- радикулит;
- протрузии;
- кифоз.
Большая часть проблем начинается с детских травм и повреждений, поэтому следует тщательно обследовать ребенка в случае ушибов, падений, вывихов и переломов. В зрелом возрасте причину симптома обнаружить возможно, но затруднительно. Согласно статистике, 75-80% случаев асимметрии лопаток и плеч проявляется по неизвестным причинам.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 22 Января 2023 года
Дата обновления: 10 Февраля 2023 года
Содержание статьи
Типы асимметрии плеч и лопаток
Так как главная причина асимметрии — искривление позвоночника, дефект классифицируется по схожим признакам. В медицине существует более 10 типов, отличающихся симптоматикой, происхождением, последствиями и методами лечения. Наиболее распространенная классификация включает два вида асимметричного отклонения — врожденный и приобретенный.
Врожденная асимметрия плеч и лопаток
Аномалия опорно-двигательного аппарата характеризуется возникновением в эмбрионе и дальнейшем развитии после рождения. Плод получает деформацию скелета из-за генетических особенностей и образа жизни матери во время беременности. Это может быть избыток физических упражнений, вредные привычки, травмы, наследственные заболевания. У новорожденного скелет деформируется вследствие тяжелых родов, рахита, полиомиелита.
Приобретенная асимметрия лопаток и плеч
Приобретенная аномалия развивается при разной длине ног и рук, церебрального паралича, гипермобильности суставов, плеврита, туберкулеза, полиомиелита, энцефалита,. Также причиной могут быть ампутированные конечности, раковые опухоли, острые и хронические инфекции, нарушения метаболизма, образование полостей в спинном мозге, дорсопатия.
Методы диагностики
Обнаружив у себя или ребенка признаки симптома, необходимо посетить врача. В этом случае пациентов с асимметрией плеч и лопаток принимают врач-ортопед, травматолог и терапевт. Если причина кроется в опорно-двигательном аппарате, ортопед осматривает позвоночник на наличие искривлений — с помощью пальпации, визуального осмотра и дополнительных диагностических обследований:
- рентгенографию;
- компьютерную томографию;
- магнитно-резонансную томографию.
Если истоки дефекта находятся в других системах организма, понадобится консультация профильного врача (вертебролога, невролог, иммунолога, инфекциониста, эндокринолога и других) и диагностика — рентген, КТ и МРТ, а также анализы крови и мочи, нейровизуализацию, УЗИ.
В клиниках ЦМРт для диагностики асимметрии применяют такие методы:
К какому врачу обратиться
Асимметрию плеч и лопаток лечит ортопед — врач, который специализируется на заболеваниях опорно-двигательной системы. Если причина в другой системе организма, врач назначает консультацию другого узкого специалиста. Например, при неврологических синдромах направляет к неврологу, при инфекциях — к инфекционисту.
Лечение асимметрии плеч и лопаток
Для эффективного лечения симптома обычно применяется комплекс подходов и методик. В сложных случаях врач может назначить хирургическую операцию по исправлению деформации. Асимметрию лечат различными способами:
- лекарственными препаратами при наличии болезненности;
- диетическим режимом питания для увеличения количества полезных микроэлементов и витаминов в организме;
- техниками мануальной терапии — оздоровительный, расслабляющий, вакуумный массаж, вибромассаж;
- физиотерапевтическими процедурами — иглоукалывание, электрофорез, рефлексотерапия, магнитотерапия, спелеотерапия, бальнеотерапия;
- специальными упражнениями для выравнивания осанки и позвоночника.
При серьезных патологиях скелета, таких как сколиоз после второй стадии, консервативные методы не дают результата, поэтому требуется операция. Хирургия не устраняет искривление, но выравнивает позвоночный столб до максимально допустимых показателей и тормозит дальнейшие деформации костного каркаса. Чтобы поддерживать здоровое состояние, необходимо также носить корсет и выполнять лечебную гимнастику, которую доктор разрабатывает индивидуально для пациента.
В клиниках ЦМРТ для лечения используют такие методы:
Последствия
Отсутствие своевременного вмешательства врачей грозит многими опасными осложнениями:
- нарушения походки и координации движений;
- полное или частичное ограничение подвижности;
- инфицирование других систем организма;
- увеличение ломкости костных тканей;
- паралич, ограничения возможностей опорно-двигательного аппарата;
- развитие горба;
- повреждения грудной клетки;
- затруднения с дыханием.
Профилактика асимметрии плеч и лопаток
- Своевременно обращайтесь в клинику при первых признаках заболеваний;
- поддерживайте здоровый и физически активный образ жизни;
- правильно распределяйте нагрузки во время занятий спортом;
- делайте разминку в перерывах между работой или домашними делами;
- избегайте травмоопасных для опорно-двигательного аппарата ситуаций;
- введите в меню продукты с высоким содержанием кальция и других полезных микроэлементов.
Статью проверил
Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Крыловидная лопатка
Термин «крыловидная лопатка» (англ. winged scapula) используется, когда мышцы лопатки слишком слабы или парализованы, что приводит к ограничению способности стабилизации лопатки. В результате медиальные или латеральные границы лопатки выступают сзади, как крылья. Основные причины этого состояния связаны с опорно-двигательным аппаратом и неврологическими заболеваниями [1][2]. Крыловидность лопатки нарушает плечевой ритм; способствует потере силы и ограничению сгибания и отведения верхней конечности и может быть источником значительной боли. Это изнурительное состояние, которое может повлиять на способность поднимать, тянуть и толкать тяжелые предметы, а также выполнять повседневные действия, такие как чистка волос и зубов и ношение продуктовых пакетов [3].
Клинически значимая анатомия
Анатомические структуры , вовлеченные в крыловидную лопатку, являются:
- Лопатка
- Трапециевидная мышца
- Зубчатая передняя мышца
- Ромбовидная мышца
- Мышца, поднимающая лопатку
- Малая грудная мышца
- Широчайшая мышца спины
- Добавочный нерв позвоночника
- Дорсальный лопаточный нерв
- thoracicus longus/длинный грудной нерв
- Плечевое сплетение
Этиология / Эпидемиология
Крыловидная лопатка встречается редко. Это состояние из-за паралича трапециевидной мышцы очень редко и трудно поддается оценке. В то время как паралич передней зубчатой мыщцы из-за ятрогенного повреждения оказался наиболее распространенной причиной крыловидной лопатки. В широком смысле этиологией крыловидной лопатки являются:
- Паралич передней зубчатой мышцы
- Паралич трапециевидной мышцы
- Паралич ромбовидной мышцы [3]
Причинами всех этих факторов являются: [2][6][7]
- Травма или спортивное повреждение
- Острые травмы, например, прямой удар в плечо во время автомобильной аварии с внезапным растяжением руки. Это состояние также было замечено среди профессионалов и спортсменов-любителей различных видов спорта, включая стрельбу из лука, балет, бейсбол, баскетбол, бодибилдинг / тяжелую атлетику, боулинг, футбол, гольф, гимнастику, хоккей, футбол, теннис и борьбу.
- Микротравмы, повторяющееся растяжение шеи при последующем сгибании, как в теннисе или при ношении тяжелого рюкзака.Также сообщалось о производственных травмах у лиц, работающих автомеханиками, летчиками военно-морского флота, строителями лесов, сварщиками, плотниками, разнорабочими и швеями [3].
- Постинфекционные: гриппозная инфекция, тонзиллит-бронхит, полиомиелит и др.
- Ятрогенная травма:
- В результате послеоперационных осложнений, таких как установка грудной трубки [8]; Мастэктомии при раке молочной железы, которые включают резекцию подмышечных лимфатических узлов, подвергаются более высокому риску, так как длинный грудной нерв находится вблизи подмышечных впадин. Рассечение шеи может привести к повреждению добавочного нерва позвоночника, вызывая паралич трапециевидной мышцы [9].
- Аллергические реакции на лекарства, передозировка лекарств, токсическое воздействие (гербициды и столбнячный антитоксин).
- Последствия хиропрактических манипуляций
- Использование одного костыля
- Врожденные: мышечная дистрофия-фасциоскапулогумеральная дистрофия
- Спонтанно
- Идиопатически, как в случае синдрома Персонейджа-Тернера.
Клиническая картина
- Боль: сильная или мучительная боль, часто не дающая человеку уснуть, в основном вызвана неврологической травмой или невритом. Однако крыловидная лопатка из-за мышечной причины не болезненна; некоторые могут испытывать умеренную боль [1]. Боль может быть результатом напряжения и спазма сверхкомпенсирующих перискапулярных мышц, которые могут расцениваться как тупая боль и ощущение тяжести.
- Трудности с поднятием руки над головой и поднятием предмета. Пациенты не могут согнуть плечо больше 120° [9].
- Усталость была важной характеристикой [3].
- На физикальном осмотре:
- Паралич передней зубчатой мышцы: Медицинские работники должны быть в состоянии распознать деформацию спины из-за выступа медиальной части лопатки, которая не прикреплена к грудной клетке.
- Паралич трапециевидной мышцы: Асимметричный шейный отдел с опущенным плечом. Это может сопровождаться боковым смещением и крыловидной лопаткой.
- Паралич ромбовидной мышцы: Он вызывает малозаметную крыловидность лопатки, при этом лопатка смещается вбок и нижний угол поворачивается латерально.
- Клиническими тестами, которые исследователи могут использовать для оценки пациентов, являются:
- Паралич передней зубчатой мышцы: Попросите пациента повернуться лицом к стене и встать, вытянув пораженную руку перед собой параллельно полу. Затем пациенту следует дать указание прижаться к стене ладонью с пораженной стороны. После этого должен быть виден выступ медиальной части лопатки, свидетельствующий о параличе передней зубчатой мышцы [3].
- Паралич трапециевидной мышцы: Как правило, размах минимален, поэтому его легко упустить. Он усиливается во время отведения руки, когда лопатка движется вверх с верхним углом, более латеральным по отношению к средней линии, чем нижний угол. Крыловидность может исчезнуть во время сгибания руки вперед из-за действия передней зубчатой мышцы.
- Паралич ромбовидной мышцы: Крыловидность может быть усилена, если пациент вытягивает руку из полностью согнутого положения, во время которого нижний угол лопатки оттягивается в латеральном и дорсальном направлениях от грудной стенки. Слабость ромбовидных мышц может быть проверена, если пациент попытается соединить свои лопатки медиально или если пациент отодвинет локти назад, преодолевая сопротивление, уперев руки в бедра. Трудности с любой из задач предполагают слабость ромбовидных мышц, но это может быть замаскировано гипертрофией трапециевидной мышцы [3].
Диагностические процедуры
- Крыловидная лопатка может быть диагностирована практикующим врачом при надлежащем анамнезе и физикальном осмотре.
- Электродиагностическое тестирование может помочь установить основную нервно-мышечную патологию.
- Нервно-мышечное ультразвуковое исследование может быть использовано для установления мышечной патологии и неврологических причин мышечной патологии [9].
Дифференциальный диагноз
- Расстройства вращательной манжеты
- Замороженное плечо
- Перенапряженная трапециевидная мышца
- Нестабильность плечевого сустава
- Синдром грудного выхода
- Шейный спондилез
- Акромиально-ключичное расстройство [3]
Лечение
В настоящее время ни один метод лечения не считается первой линией для лечения крыловидной лопатки. Как обсуждалось ранее, рекомендуемым стартовым лечением является контроль боли и физиотерапия. Если лечение не начато на ранней стадии заболевания, у пациентов могут развиться последующие проблемы, такие как адгезивный капсулит (или замороженное плечо), субакромиальный импинджмент и другие состояния, связанные с плечевым сплетением [9].
Консервативное лечение
Существуют хирургические методы лечения, при которых пациенты очень довольны результатом. Но некоторые исследования отдают предпочтение неоперативному лечению, особенно в случае пожилых пациентов, которые ведут сидячий образ жизни и с минимальными симптомами [10].
Этими методами лечения являются:
- Расщепленный трансфер большой грудной мышцы [11][12]
- Модифицированная версия процедуры Идена-Ланге [11]
- Скапулоплексия[10]
Реабилитация
Физиотерапевтическое лечение зависит от этиологии крыловидной лопатки.
Для паралича передней зубчатой мышцы:
- После постановки диагноза пациентам следует рекомендовать избегать чрезмерного использования пораженной конечности и избегать действий, которые вызывают боль.
- Также следует прописать упражнения на диапазон движений в положении лежа на спине. В положении лежа на спине вес тела предотвращает размах, прижимая лопатку к грудной клетке, и обеспечивает полный диапазон движений плеча.
- Особое внимание следует уделять тому, чтобы не растягивать переднюю зубчатую мышцу, так как растяжение денервированной мышцы может ухудшить время и степень функционального восстановления.
- Брейс для лопатки может выполнять обе задачи: удерживать лопатку прижатой к грудной клетке и предотвращать растяжение передней зубчатой мышцы, и, как было показано, является в целом эффективным вариантом лечения для людей. Тем не менее, брейс, как правило, плохо переносится, что приводит к плохой комплаэнтности и меньшему функциональному восстановлению.
- Уотсон и Шенкман выделили три стадии длительного повреждения грудного нерва и соответствующее лечение на каждой стадии.
- В острой стадии денервация передней зубчатой мышцы вызывает боль, и цели лечения включают уменьшение боли и физические упражнения. Изменение активности пациента также важно для ограничения дальнейшего повреждения плеча.
- На промежуточной стадии боль утихает, и нерв начинает заживать. Для поддержания полного диапазона движений используется пассивное растяжение ромбовидной мышцы, мышцы, поднимающей лопатку и малой грудной мышцы, чтобы предотвратить контрактуру этих мышц из-за потери активности передней зубчатой мышцы.
- На третьей или поздней стадии передняя зубчатая мышца постепенно укрепляется, и механика плеча улучшается. Для улучшения силы и активности над головой следует выполнять упражнения на укрепление всех мышц плечевого пояса, включая трапециевидную мышцу, и следует продолжать избегать перенапряжения передней зубчатой мышцы [3].
Для паралича трапециевидной мышцы:
- Функциональное восстановление трапециевидной мышцы из-за повреждения добавочного нерва позвоночника не всегда выигрывает от консервативного лечения, такого как физиотерапия, чрескожная стимуляция нерва, внешняя поддержка, хиропрактика, НПВП и наркотических анальгетиков.
- Плечевой ортез был разработан для лечения паралича трапециевидной мышцы и довольно успешно использовался у пациентов с радикальной диссекцией шеи. В течение 3 месяцев использования ортеза 72% пациентов избавились от боли, улучшили функцию мышц плечевого пояса и повысили выносливость и функциональность за счет уменьшения боли. Однако активное отведение улучшилось только на 5-20°.
- Предпочтительным методом лечения здоровых и активных пациентов с изолированным хроническим параличом трапециевидной мышцы, вторичным по отношению к повреждению добавочного нерва позвоночника, является процедура трансфера мышц Идена-Ланге [3].
Для паралича ромбовидной мышцы:
- Повреждение дорсального лопаточного нерва или ромбовидных мышц обычно лечат консервативно с помощью стабилизации шейного отдела позвоночника (воротниковой или шейной тракции), миорелаксантов, противовоспалительных средств и физиотерапии.
- Укрепление трапециевидной мышцы является основной целью физиотерапии, так как средняя часть трапеции может компенсировать слабость ромбовидной мышцы или её паралич [3].
Программа повторной оценки
При повторной оценке мы должны уделять внимание различным параметрам мониторинга. Время, мышечная активность, мышечный баланс, выносливость и сила мышц лопатки важны в программе повторной оценки [5].
- Сознательная мышечная активация лопаточных мышц: [5]
- Исправьте положение лопатки с помощью тактильной обратной связи на уровне нижнего угла и попросите пациента переместить лопатку вниз и внутрь.
- Лопаточно-грудная обратная связь мышечного контроля с обратной связью на уровне грудины
- Пациент кладет пальцы на клювовидный отросток, после этого пациент двигает лопатку назад (медиально-краниально) пальцами на клювовидном отростке.
- Мышечная обратная связь
- Автоматизация управления мышцами лопатки: [5]
- Ритмическая стабилизация в латеральном положении, рука поддерживается на 90° переднего сгибания
- Ритмичная стабилизация в стойке, опоры руками на мяч у стены
- Ритмическая стабилизация в положении лежа, плечевой пояс в отведении, плечо в наружном вращении
- Ритмическая стабилизация в положении лежа, плечевой пояс в положении растяжения, рука в субмаксимальном положении
- Динамическая тренировка мышц лопатки: [5]
- Отжимание с плюсом (дополнительная протракция лопатки)
- Элевация в плоскости лопатки при экзоротации
- Отжимание от локтя
- Отжимание
- Низкая гребля
- Горизонтальное отведение
- Ретрофлексия против сопротивления
- Выпад лежа, используя зубчатую мышцу
- Динамические объятия
- Локоть в заднем кармане» — упражнение
Итоги
- Крыловидная лопатка может иметь неврологическую или скелетно-мышечную этиологию [1][5]
- Паралич передней зубчатой мышцы является наиболее распространенной причиной крыловидной лопатки [9].
- Это может часто возникать после острой травмы или микротравмы [1]
- Физические упражнения для лопатки. Сначала сознательная активация мышц лопатки, затем автоматизировать этот процесс и, наконец, динамические упражнения для мышц лопатки [5].
Источники
- Dr Jacques Vanderstraeten, médecin généraliste et du sport. Scapula alata. La revue de la Médecine Générale 2010 (269), 32-33.fckLREvidence levels : A1
- Grethe Aalkjӕr, Lisbeth Rejsenhus. Scapula alata or winging scapula. 2006, 1-7.fckLREvidence levels :A2
- Martin RM, Fish DE. Scapular winging: anatomical review, diagnosis, and treatments.Current reviews in musculoskeletal medicine. 2008 Mar 1;1(1):1-1.
- http://www.maitrise-orthop.com/viewPage_us.do?id=1010
- Ann Cools, Marc Walravens. Oefentherapie bij schouderaandoening. 2005, 104-135. VUB-BIB.fckLREvidence levels : F
- C.L. Foo, M. Swann. Isolated paralysis of the serratus anterior, a case report of 20 cases. The journal of bone and joint surgery 1983 (65-B), 552-556.fckLREvidence levels: 3
- B. Forthomme, F.C. Wang, J.M. Crielaard, J.L. Croisier. Scapula alata : facteurs musculaires et neurologiques. Épaule neurologique et médecine de réeducation 2009, 21-24.fckLREvidence levels : E
- W.U. Hassan, N.P. Keaney. Winging of the scapula: an unusual complication of chest tube placement. Journal of accident and Emergency Medicine 1994 (12), 156-157.fckLREvidence levels: A2
- Park SB, Ramage JL. Winging of the Scapula. StatPearls [Internet]. 2021 Feb 27.
- Sandro Giannini, MD; Cesare Faldini, MD; Stavroula Pagkrati, MD; Gianluca Grandi, MD;Vitantonio Digennaro, MD; Deianira Luciani, MD; and Luciano Merlini, MD. Fixation of winged scapula in facioscapulahumeral muscular dystrophy. Clinical Medicine and research 2007 (5), 155-162.fckLREvidence levels: A2
- Galano GJ, Bigliani LU, Ahmad CS, Levine WN. Surgical treatment of winged scapula. Clinical orthopaedics and related research. 2008 Mar;466(3):652-60.
- John Iceton, W.R. Harris. Treatment of winged scapula by pectoralis major transfer. The journal of bone and joint surgery 1987 (69-B), 108-110.fckLREvidence levels: A2
Плечо или лопатка с одной стороны выше, чем с другой? Асимметричная талия? Или быстро устаёт спина? Эти и некоторые другие симптомы, о которых вы узнаете далее — повод показаться врачу.
С врачом-хирургом «Клиника Эксперт Смоленск» Асниным Ефимом Семёновичем говорим о распространённой проблеме не только среди детей, но и среди взрослых – о сколиозе.
— Ефим Семёнович, что такое сколиоз и каким он бывает?
Сколиоз — это сложная, стойкая деформация позвоночника. В первую очередь отмечается в боковой проекции, а позднее становится трёхплоскостной.
Помимо позвоночника, деформируется также и грудная клетка с образующими её ребрами и другими костями. Так как в ней располагаются важные внутренние органы — сердце, легкие, кишечник — по мере её искривления они также меняют своё положение.
Различают следующие виды сколиоза. По этиологии (причине) они бывают врождёнными и приобретёнными. Отдельно выделяют так называемый идиопатический сколиоз (его причина пока неизвестна).
По каким причинам бывает врождённый сколиоз? К врождённому сколиозу ведёт аномалия развития либо недоразвитие позвоночника и рёбер. Почему возникает приобретённый? К нему приводят перенесённые болезни и травмы спины.
Читайте материал по теме: Существует ли остеохондроз?
По месту расположения бывает шейный, шейно-грудной, грудной, грудо-поясничный, поясничный и пояснично-крестцовый сколиоз.
По форме деформации — «С», «S» и «Z»-образный сколиоз, а также кифосколиоз (т.е. помимо боковой имеется передне-задняя деформация, по-простому — сутулость или горб).
Важный момент касательно грудного сколиоза: более тяжёлым считается правосторонний сколиоз, поскольку при этом больше страдают сердце и лёгкие. К счастью, он встречается реже, чем левосторонний.
ПРИ ОТСУТСТВИИ ЛЕЧЕНИЯ СКОЛИОЗ ПРОГРЕССИРУЕТ.
МОГУТ УХУДШАТЬСЯ ФУНКЦИИ ВНУТРЕННИХ ОРГАНОВ.
ВОЗМОЖНЫ ОСЛОЖНЕНИЯ СОС ТОРОНЫ СПИННОГО МОЗГА
Выделяют четыре степени сколиоза. Они устанавливаются при осмотре пациента и путём рентгенографии позвоночника.
Читайте материал по теме: Опасен ли рентген?
— Сколиоз – это заболевание детей и подростков или он может развиться у взрослых?
Он может развиваться и во взрослом возрасте. Причинами сколиоза в таких случаях являются многочасовое нахождение за компьютером (длительное вынужденное положение), травмы позвоночного столба и грудной клетки, различная длина нижних конечностей, плоскостопие, чрезмерные или недостаточные физические нагрузки, радикулит, односторонний паралич, рахит, ревматизм, полиомиелит, плеврит.
Развитию сколиоза могут способствовать косоглазие и близорукость. Поскольку в таком случае возможно нарушение симметричности зрения и более выраженный поворот корпуса в ту или иную сторону. Определённую роль может играть неправильное питание.
— По каким симптомам у взрослых можно заподозрить наличие искривления позвоночника?
Имеется несколько признаков прогрессирующего сколиоза. Среди них:
— видимое искривление нескольких сегментов позвоночника;
— изменение нормальной формы грудной клетки (например, выпирание межрёберных промежутков с одной стороны и западение — с другой);
— поворот позвонков вокруг своей оси;
— одно плечо, лопатка выше другого (другой);
— асимметрия области талии (сглаженность справа или слева);
— межлопаточные, поясничные боли;
— напряжение околопозвоночной мускулатуры;
— ощущение дискомфорта со стороны внутренних органов.
Могут быть плоскостопие или косолапость, меняется походка. Возможно головокружение и/или головная боль при поворотах головы, изменении положения тела, принятии неудобной позы.
— Врач какой специальности занимается лечением сколиоза у взрослых?
Врач-ортопед-травматолог. Но поскольку сколиоз нуждается в комплексном подходе, такими пациентами занимаются также мануальный терапевт, врач лечебной физкультуры, физиотерапевт.
Записаться к врачу-ортопеду-травматологу в вашем городе можно здесь
внимание: услуга доступна не во всех городах
— Какую диагностику необходимо пройти пациенту с подозрением на искривление позвоночника?
Обязательно выполняется тщательный осмотр всего тела в положении лёжа, сидя и стоя. Измеряется длина рук и ног; определяется мышечный тонус, подвижность позвоночника и суставов.
Из инструментальных методов используется рентгенография, трёхмерное ультразвуковое исследование позвоночного столба, магнитно-резонансная и компьютерная томография, а также ряд других исследований.
Если деформирована грудная клетка, то для оценки функции дыхания выполняется спирометрия.
— Расскажите об опасности и последствиях сколиоза для взрослых. Что будет, если это заболевание не лечить?
При отсутствии лечения сколиоз прогрессирует. Могут ухудшаться функции внутренних органов. Возможны осложнения со стороны спинного мозга и его корешков, инвалидизация.
— Возможно ли исправить искривление позвоночника у взрослых?
Да. Лечение всегда комплексное.
— Какие методы лечения являются эффективными в терапии искривления позвоночника у взрослых пациентов?
Это мануальная терапия, лечебная гимнастика, физиотерапия, специальный массаж. Разумеется, что к этим методам не должно быть противопоказаний. Иногда используется ношение корсетов. Комплексный подход к лечению также возможен в условиях санатория, курорта.
Читайте материал по теме: Когда назначается мануальная терапия?
При определённых показаниях выполняются операции.
При нарушениях со стороны внутренних органов назначается соответствующая терапия.
Лечение назначается врачом в зависимости от особенностей течения сколиоза.
— Ефим Семёнович, какова профилактика сколиоза? Что можно сделать, чтобы предотвратить развитие этого недуга?
Важно следить за состоянием опорно-двигательного аппарата начиная с самого детства, регулярно посещать врача-ортопеда. Обязательно лечить плоскостопие, устранять любые другие факторы, способные вызвать развитие сколиоза.
Рекомендуются занятия лечебной гимнастикой, массаж, плавание.
Другие материалы по темам:
Почему болит поясница? Собираем медицинский консилиум
Как лечить грыжи и протрузии позвоночника?
Беспокоят боли в нижней части спины? Говорим о сакроилеите
Для справки:
Аснин Ефим Семенович
Выпускник лечебного факультета Смоленского государственного медицинского института 1972 года (сегодня — Смоленский государственный медицинский университет).
С 1972 по 1973 год учился в интернатуре по специальности «Хирургия».
Проходил усовершенствование по различным областям хирургии, ортопедии.
Врач высшей категории.
В настоящее время занимает должность врача-хирурга в «Клиника Эксперт Смоленск». Принимает по адресу: ул. 8 Марта, д. 20.
Крыловидные лопатки у ребенка. Какие делать упражнения?
Когда говорят о проблемах с осанкой, то обычно подразумевают сутулую спину. На лопатки мало кто обращает внимание. Но на самом деле, есть такое нарушение осанки — крыловидные лопатки.
Крыловидные лопатки у ребенка — что это такое?
В норме лопатки у ребенка не должны торчать. Кость должна ровно прилегать к спинной области, а нижние углы обеих костей должны находиться на одном уровне. Крыловидная лопатка — это когда лопатка торчит. Патология возникает из-за слабости мышц, приводящих лопатки, — ромбовидной и трапециевидной. То есть лопатка занимает положение под углом к поверхности ребер, ее внутренний край как бы оттопыривается от грудной клетки и становится похожим на крыло. Отсюда и название — крыловидные лопатки у ребенка.
Торчащие лопатки — чем это опасно?
Рука крепится к шее, к грудному отделу позвоночника и прикреплена мышцами к лопатке для того, чтобы она не выворачивалась под нагрузкой. Рука — большой рычаг, который усиливает любой взятый в руку вес. Например, если ребенок взял портфель весом 1 кг, то нагрузка на шею составляет уже 5−7 кг.
Крыловидные лопатки у ребенка возникают тогда, когда мышцы, опускающие лопатку, недоразвиты. Если мускулатура, которая связывает лопатку и шею, и мускулатура, опускающая лопатку, не развита, то единственное, на чем висит рука, — это шея. То есть шея оказывается перегруженной.
Если рука нагружена, в идеале шея должна быть свободна и подвижна. Шея не приспособлена к такой большой нагрузке. И вместо того, чтобы быть подвижной и держать нейтральное положение, шея вступает в конфликт с функцией руки. Ведь руке нужна стабильная шея.
В результате такого конфликта шея функционально разделяется на две части. Половина шеи берет на себя функции грудного отдела и обеспечивает стабильность для руки. А вторая половина шеи пытается скомпенсировать подвижность. Это выливается в нестабильность шейного отдела позвоночника, сползание 3−4 позвонка.
Часть шеи становится опорой для руки, вторая часть движется, и на стыке этих двух частей появляется зона гипермобильности, избыточной подвижности.
Какие нужны упражнения?
Если диагностированы крыловидные лопатки у ребенка, то задача — разгрузить шею, а не укрепить гипермобильный участок шеи. Задача — сделать так, чтобы рука висела не на шее, а максимально были задействованы все другие мышцы, которые обеспечивают крепление руки к туловищу.
То есть важно прорабатывать глубокие слои мышц, которые связывают туловище и руку, шею и руку, опускают лопатки.
Торчащие лопатки у ребенка станут ровнее, а самое главное — будет разгружена шея, если выполнять регулярные физические упражнения, направленные на укрепление верхнего плечевого пояса. Ни массажи, ни мануальные техники не позволят разгрузить шею, пока мышцы грудного отдела не будут включены в работу.
Крыловидные лопатки у ребенка гораздо проще и быстрее поддаются коррекции с помощью ЛФК, чем искривления позвоночника и другие нарушения осанки. Упражнения, которые нужны ребенку с торчащими лопатками, должны быть направлены на проработку передней зубчатой мышцы, а также на укрепление трапециевидной и ромбовидной мышц.
Важно выполнять упражнения регулярно. Со временем лечебная физкультура укрепит мышцы туловища и тем самым разгрузит шею.
- 1 Причины
- 2 Виды
- 3 Степени сколиоза у детей
- 3.1 Сколиоз 1 степени у детей
- 3.2 Сколиоз 2 степени у детей
- 3.3 Сколиоз 3 степени у детей
- 3.4 Сколиоз 4 степени у детей
- 4 Симптомы
- 5 Возможные последствия
- 6 Диагностика
- 7 Лечение сколиоза без операции в клинке
- 7.1 ЛФК (Лечебная физкультура)
- 7.2 Мануальная терапия
- 7.3 Физиотерапия
- 7.4 Ношение ортопедического корсета
- 7.5 Кинезиотейпирование
- 8 Профилактика
Сколиозом называют распространенную патологию позвоночника, при которой наблюдается разной степени выраженности его искривление в боковой плоскости, что называют сколиотической дугой. Чаще всего он начинает формироваться именно у детей в раннем или подростковом возрасте, тем самым создавая предпосылки для развития ряда осложнений. К счастью, детский позвоночник довольно пластичен, что позволяет при своевременном обнаружении признаков сколиоза принять меры и исправить ситуацию вплоть до полного излечения.
Практически 30% заболеваний позвоночника у детей приходится на сколиоз.
Причины
Сколиоз у детей в основном начинает формироваться в период между 5 и 14 годами, а особенно в возрасте 4—6 лет и 10—14 лет, так как именно в это время наблюдается активный рост ребенка. Поскольку позвоночник остается довольно пластичным неправильное распределение нагрузки на него, а также ряд других факторов провоцирует отклонение отдельных позвонков от основной оси в ту или иную сторону, тем самым формируя сколиотическую дугу. Это может происходить только в одном отделе позвоночника, например, в пояснично-крестцовом, или одновременно в нескольких.
Также выделяют врожденную форму заболевания. В таких случаях деформация позвоночного столба обусловлена нарушениями развития и наличием сращений ребер, позвонков между собой, присутствием добавочных позвонков и пр. Но подобное встречается значительно реже, чем приобретенный сколиоз.
При отсутствии врожденных деформаций причинами развития сколиоза у детей могут выступать:
- несоблюдение осанки при сидении за столом, работе за компьютером или ходьбе;
- неравномерное распределение нагрузки на позвоночник (ношение рюкзака на одном плече, тяжелых сумок, пакетов);
- преждевременное начало занятиями тяжелыми видами спорта;
- слабость мышечного корсета, обусловленная ведением малоподвижного образа жизни;
- травмы позвоночника, включая компрессионные переломы, тяжелые ушибы, переломы костей таза, значительно реже нижних конечностей;
- несбалансированное питание, не обеспечивающее поступление должного количества витаминов и минералов в растущий организм ребенка;
- заболевания позвоночника, в том числе рахит, ДЦП и пр.
Сколиоз чаще диагностируется у девочек, хотя медицина пока не может предоставить убедительных объяснений, почему мальчики реже страдают от него.
Предпосылками для развития заболевания являются:
- лишний вес;
- неврологические патологии (нейрофиброматоз, спастический паралич, полиомиелит, сирингомиелия);
- незаращение дуг позвонков;
- сакрализация или люмбализация.
Но в действительности точно установить, что именно послужило причиной развития сколиоза, удается не всегда.
Виды
Уже ясно, что сколиоз у детей может быть врожденным или приобретенным. Для более подробного описания патологии пользуются более точной классификацией форм заболевания на основании периода его возникновения:
- инфантильный (младенческий) – обнаруживается у детей младше 3 лет;
- ювенильный – развивается в 3—10 лет;
- подростковый – возникает в пубертатный период, т. е. в 10—17 лет.
Все эти формы болезни хорошо поддаются лечению, чего нельзя сказать про взрослый сколиоз. Поэтому очень важно вовремя диагностировать патологию и направить максимальное количество усилий на ее устранение, пока не стало поздно.
При взрослом сколиозе, диагностируемом у людей старше 17 лет, особенно запущенном, добиться абсолютного выздоровления практически невозможно даже с помощью хирургического вмешательства.
Также различают следующие виды сколиоза у детей в зависимости от характера искривления:
- С-образный – позвоночник выгнут в левую или правую сторону с образованием 1 дуги;
- S-образный – одновременно формируются 2 разнонаправленные сколиотические дуги в двух разных отделах позвоночника, например, в пояснично-крестцовом и грудном;
- Z-образный – самая тяжелая форма сколиоза, при которой образуется сразу же 3 сколиотические дуги.
Степени сколиоза у детей
Сколиоз любого из вышеперечисленных видов развивается постепенно. На основании этого выделяют 4 степени его развития. Определение, на какой стадии развития находится болезнь, очень важно для разработки наиболее правильной стратегии ее лечения.
Для оценки степени искривления позвоночника с помощью специальных методик измеряется угол деформации. Первоначально можно с достаточной точностью определить степень сколиоза по визуальным признакам, но после этого обязательно требуется подтверждение с помощью инструментальных методов диагностики сколиоза.
Сколиоз 1 степени у детей
Эта степень диагностируется при возникновении первых признаков деформации позвоночника, т. е. она является начальной и наиболее легкой стадией развития сколиоза. В таких случаях угол искривления позвоночного столба не превышает 10°. Тем не менее именно сколиоз 1 степени проще всего поддается лечению консервативными методами (без операции). Поэтому важно чтобы родители самостоятельно смогли своевременно заметить первые признаки развития сколиоза и обратиться к врачу на этом этапе.
В подобных ситуациях нарушение симметрии тела практически незаметно. Но заподозрить искривление позвоночника можно по:
- отличиям в положении лопаток и плеч;
- незначительному перекосу таза;
- слабо выраженной сутулости и приближению лопаток к позвоночнику.
Оценку этих параметров осуществляют, когда ребенок стоит ровно и спокойно. При этом для 1 степени сколиоза у детей нехарактерно наличие каких-либо болей, повышенной утомляемости или других нарушений. Но изменения при 1-й степени сколиоза настолько незначительны, что диагностировать их часто удается только с помощью рентгена.
Сколиоз 2 степени у детей
Если деформация хребта на начальной стадии развития не была диагностирована, патология прогрессирует, а угол искривления позвоночного столба увеличивается до 11—25°. Именно на этом этапе заболевание диагностируется чаще всего, поскольку изменения заметны не только, когда ребенок стоит, но и когда он лежит.
Если изначально сколиоз С-образный, то при второй степени уже прослеживается образование компенсаторной дуги, т. е. позвоночник приобретает S-образный изгиб. Поскольку нагрузка на него распределяется неравномерно, в месте изначального искривления образуется реберный горб и мышечный валик, а также усиливаются визуальные признаки деформации:
- асимметричное положение плеч заметно даже в одежде;
- сутулость усугубляется;
- наблюдается ротация позвонков вокруг собственной оси.
Именно детский сколиоз 2-й степени диагностируется примерно в 80% случаев.
Сколиоз 3 степени у детей
Такая деформация позвоночника считается уже серьезной, поскольку угол искривления достигает 26—50°. Это сопровождается сильными нарушениями осанки, яркими признаками асимметрии лопаток, плеч, а также таза, причем эти признаки просматриваются как в стоячем или лежачем положении, так и когда ребенок сидит.
На 3-й стадии сколиоза уже:
- начинает деформироваться грудная клетка;
- увеличивается реберный горб;
- суставы серьезно смещаются;
- возникают выраженные боли;
- ребра западают;
- мышцы передней брюшной стенки ослабевают.
Все это создает предпосылки для смещения внутренних органов с естественных положений и, следовательно, возникновению нарушений разной степени тяжести в их работе.
Сколиоз 4 степени у детей
4 степень – самая тяжелая стадия искривления позвоночника, в результате чего он теряет способность обеспечивать надежную опору телу, ведь угол искривления превышает 50°. Выраженные сколиотические дуги приводят к сильным деформациям в других костях, растяжению одних мышц спины и спазмированию других.
4 степень сколиоза у детей приводит к возникновению тяжелых нарушений в работе внутренних органов, ущемляются спинномозговые корешки, что может приводить к возникновению неврологических расстройств разной степени выраженности. Также при такой сильной деформации позвоночника существует серьезный риск возникновения травм спинного мозга.
Симптомы
Как проявляется сколиоз у ребенка, напрямую зависит от локализации сколиотической дуги, выраженности кривизны, причин развития заболевания и возраста ребенка. У каждого больного при одинаковом диагнозе могут наблюдаться разные симптомы. Для сколиоза у детей характерно:
- появление признаков асимметрии, нарушений осанки, сутулости;
- опущение головы, что уже присутствует при 1 и 2 степени сколиоза;
- периодическое возникновение болевых ощущений, причем изначально они обычно локализованы в области шеи, плеч, поясницы (зачастую возникает при прогрессировании искривления до 3-й степени, хотя может проявляться и раньше);
- нарушение дыхания с эпизодами одышки, способной появляться даже при небольших нагрузках;
- учащение сердцебиения;
- повышенная утомляемость;
- нарушение координации движений;
- рассеянностью;
- головные боли;
- нарушения сна;
- ухудшение общего состояния.
Боли разной интенсивности могут присутствовать даже на самых ранних стадиях развития сколиоза у детей.
Нередко при сколиозе ущемляются спинномозговые корешки, что приводит к нарушениям иннервации внутренних органов, а впоследствии и к органическим изменениям. Какие именно из них будут страдать, зависит от локализации сколиотической дуги. В целом заболевание может провоцировать нарушения функционирования бронхов, легких, печени, половых органов, поджелудочной железы и пр.
Сколиоз у детей опасен еще и возникновением психологических проблем, так как при появлении эстетического недостатка у ребенка отношение сверстников к нему резко меняется. Это может вылиться в длительные депрессии, замкнутость, резкое снижение самооценки и трудности в общении.
Возможные последствия
Сколиоз чреват не только появлением выраженного эстетического недостатка, но и серьезными осложнениями, которые способны сильно снижать качество жизни и иногда даже провоцировать развитие угрожающих жизни состояний. Среди вероятных последствий тяжелых деформаций позвоночника у детей:
- формирование заметного горба;
- неправильное развитие костей и скелетных мышц;
- мышечная дистрофия;
- нарушения работы сердца, легких, органов ЖКТ и почек.
Диагностика
Чаще всего признаки сколиоза у детей обнаруживаются на профилактических осмотрах, поскольку даже очень заботливому и внимательному родителю не всегда удается заметить начальные проявления деформации позвоночного столба у ребенка. Врач оценивает положение позвоночника, лопаток и таза следующими способами:
- Ребенок размещается на кушетке лицом вниз и кладет руки вдоль туловища. Врач пальпирует позвоночник с легким нажимом, определяя положение позвонков.
- Ребенок стоит спиной к специалисту и наклоняется, согнув спину дугой и опустив руки. Врач оценивает положение лопаток и позвоночника в таком положении тела. Также он обращает внимание, не выпирают ли ребра в той или иной стороны тела.
Если в ходе визуального осмотра у доктора закрались подозрения на наличие искривления позвоночника, он назначает рентген позвоночник в прямой оси. Этого простого и доступного для каждого исследования зачастую достаточно для точного диагностирования сколиоза и определения степени его развития.
Лечение сколиоза без операции в клинке
Если у ребенка диагностирован сколиоз, лечение начинают немедленно. Но оно может осуществляться консервативными методами, т. е. безоперационным путем, только при деформациях менее 40°. В остальных случаях и тем более при сколиозе 4-й степени показано хирургическое лечение сколиоза.
Итак, если заболевание диагностировано на ранних стадиях развития и еще возможно восстановить нормальную ось позвоночника без прямого вмешательства в него, больному назначается комплексная терапия. Ее характер напрямую зависит от степени сколиоза и самочувствия ребенка. В целом консервативное лечение сколиоза может включать:
- ЛФК;
- мануальную терапию;
- массаж;
- физиотерапию;
- ношение ортопедического корсета;
- кинезиотейпирование.
При 1 и 2 степени сколиоза (чаще всего наблюдается у детей до 5 лет) зачастую достаточно только ЛФК, массаж и мануальной терапии. Но остальные методы также могут применяться с целью повышения эффективности лечения. В более сложных случаях медики обязательно рекомендуют задействовать все возможные способы выравнивания оси позвоночника. В противном случае деформация будет прогрессировать и рано или поздно приведет к тяжелым осложнениям, сильнейшим болям и возникновению острой необходимости в проведении операции.
Сколиоз в подростковом возрасте значительно сложнее поддается лечению, чем в более ранний период. Это обусловлено уже не такой податливостью позвоночника, как у более младших детей. Причем зачастую у подростков диагностируется 2—3 степень искривления позвоночника, что сопровождается более выраженными изменениями его оси и требует решительных действий для устранения патологии.
ЛФК (Лечебная физкультура)
Лечебной физкультуре отводится большая роль в исправлении деформации позвоночника. Для каждого пациента комплекс упражнений разрабатывается индивидуально на основании локализации, стадии, вида сколиоза. Также во внимание обязательно принимается возраст ребенка и уровень его физического развития.
Заниматься ЛФК требуется регулярно. Первые занятия проводятся под руководством специалиста и только впоследствии, когда и ребенок, и его родители полностью освоят правильную методику выполнения каждого упражнения, разрешается заниматься дома самостоятельно.
Регулярные занятия лечебной физкультурой способствуют укреплению мышечного корсета, что позволяет создать надежную опору позвоночнику и уменьшить вероятность его дальнейшего искривления. Также правильно подобранные упражнения позволяют уменьшить болевые ощущения и добиться увеличения возможной амплитуды движений.
Мануальная терапия
Огромная роль в лечение сколиоза у детей отводится мануальной терапии. Именно этот метод позволяет непосредственно воздействовать на позвоночник, нормализуя положение позвонков и высвобождая ущемленные спинномозговые корешки. Но подобные манипуляции требуют высокого уровня квалификации от мануального терапевта, поэтому доверять здоровье ребенка можно только опытному специалисту.
Дополнительно мануальная терапия дает возможность устранить функциональные блоки и нормализовать тонус мышц спины. Также локальное воздействие на мягкие ткани провоцирует активизацию кровообращения и повышение скорости метаболизма.
Уже после первых сеансов обычно отмечается существенное улучшение самочувствия ребенка. Боли постепенно уходят, устраняются неврологические нарушения, улучшается память и способность к концентрации внимания. Но для получения выраженных результатов и их закрепления требуется пройти не менее 10 сеансов, а впоследствии проходить профилактические курсы.
Одной из эффективных методик мануального лечения сколиоза у детей является метод Гриценко. В его основе лежит способность организма человека самостоятельно восстанавливаться при устранении негативно действующих факторов, что в комплексе с высокой пластичностью детского позвоночника позволяет добиться максимальных результатов.
Физиотерапия
Физиотерапевтические процедуры направлены на улучшение кровообращения и активизации обменных процессов. Они помогают нормализовать сократительные функции мышц и тем самым уменьшить мышечную дистрофию с одной стороны спины, а также снять повышенный тонус с мышц другой половины спины.
Ношение ортопедического корсета
Специальные корректирующие корсеты назначаются детям со сколиозом 2—3 стадии. Они имеют разную степень жесткости, что подбирается в зависимости от запущенности патологии. Ношение ортопедического корсета позволяет снизить нагрузку на позвоночник и добиться выравнивания осанки. Это приводит к устранению риска дальнейшего прогрессирования деформации и уменьшению болей.
Зачастую ортопедические корсеты назначают детям старше 7—10 лет.
Кинезиотейпирование
Кинезиотейпирование – относительно новая методика, применяющаяся для лечения сколиоза. Ее суть состоит в наклеивании на определенные участки спины эластичных лент, называемых тейпами. Они способствуют уменьшению нагрузки на нужные мышцы спины и уменьшению болей. При этом тейпы не сковывают движений и абсолютно незаметны под одеждой.
Профилактика
Предотвратить искривление позвоночника у ребенка в силах каждого родителя. Но для этого требуется с самого раннего возраста следить за осанкой ребенка и уделять большое внимание сбалансированности его питания. В целом профилактика сколиоза заключается в следующем:
- ребенок должен при ходьбе и сидении всегда держать спину ровно;
- с ранних лет рекомендовано начинать заниматься плаванием, гимнастикой, танцами, так как эти виды спорта не дают высокую нагрузку на позвоночник, но эффективно укрепляют мышцы спины;
- ребенку нужно купить умеренно жесткий ортопедический матрац;
- важно избегать длительного сидения за компьютером и смартфоном (особенно актуально по отношению к подросткам);
- если ребенок не может самостоятельно следить за осанкой, можно приобрести специальный корсет, который поможет ему сохранять правильное положение тела при сидении за партой в школе (по рекомендации врача).
Таким образом, детский сколиоз является распространенной, но достаточно опасной проблемой, которая требует как можно более раннего диагностирования и внимательного отношения к себе. Поэтому стоит регулярно проходить профилактические осмотры и самостоятельно контролировать состояние спины ребенка. А если все же избежать развития заболевания не удалось, необходимо как можно раньше обращаться к вертебрологу, ортопеду или неврологу и проходить назначенный курс лечения. Тогда сколиоз с высокой долей вероятности удастся победить и не допустить развития тяжелых осложнений.
Автор статьи

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Моя авторская методика коррекции сегментарной иннервации помогает восстановить нормальную работу внутренних органов с центральной нервной системой. Более 23 лет я успешно применяю ее в лечении своих пациентов.
Записаться к врачу
Примерно у 65% старшеклассников нарушена осанка. В какой момент это становится по-настоящему серьезной проблемой? Как его не упустить и вовремя начать лечение?
О сколиозе и других нарушениях осанки спросили ортопеда-травматолога Виктора Ващило.
Изгибы в позвоночнике: норма и патология
В норме у человека есть физиологические изгибы позвоночника во фронтальной плоскости:
- изгибы, обращенные выпуклостью вперед, – лордозы;
- изгибы, обращенные выпуклостью назад, – кифозы.
У новорожденного здорового ребенка должен быть один изгиб позвоночника – грудной кифоз.
В 2–3 месяца, когда он начинает держать головку, появляется еще один – шейный лордоз.
Когда ребенок начинает сидеть, то есть в 6–7 месяцев, образуется поясничный лордоз.
К 6–7 годам, если смотреть сбоку, у ребенка должен быть S-образный позвоночник: с двумя изгибами назад и вперед.
Но физиологические изгибы позвоночника – кифоз и лордоз – могут усугубляться и становиться патологическими. Такие случаи требуют лечения.
Как часто дети страдают нарушениями осанки?
Дети дошкольного возраста – достаточно редко: 10-15%. В средней школьной группе число детей с нарушениями осанки вырастает до 30%, а в старшей – до 65%.
Примерно в 90% случаев эти нарушения приобретенные. Связаны они с:
- неправильно устроенным рабочим местом;
- слабым мышечным тонусом;
- неправильной нагрузкой;
- проблемами со слухом, зрением, когда ребенок вынужден тянуться к источнику или выгибать шею.
Если нагрузка распределяется несимметрично, это ведет к таким нарушениям осанки, как:
- сутулость (круглая спина) – самое распространенное;
- плоская спина;
- плосковогнутая спина;
- кругловогнутая спина.
Кроме того, сегодня причиной нарушений осанки часто становится чрезмерное использование гаджетов. К сколиозу, однако, это не относится.
Что называют сколиозом?
Важно различать сколиотическую осанку и сколиоз.
Боковое искривление позвоночника называется сколиотической осанкой. Оно обратимо и корригируется за счет, прежде всего, лечебной физкультуры (ЛФК), правильной организации рабочего места и зоны отдыха ребенка.
Сколиоз – это тяжелое прогрессирующее заболевание, которое характеризуется искривлением в 3 плоскостях позвоночника.
Если еще нет торсии – поворота позвонков, речь идет о сколиотической осанке. Когда появляется торсия, это сколиоз.
Если патологию не лечить, она прогрессирует и ведет к очень тяжелым деформациям, которые сокращают продолжительность жизни.
Почему появляется сколиоз?
В 80% случаев сколиоз идиопатический. То есть его причины неизвестны, а потому невозможно и провести полноценную профилактику.
Но мы точно знаем, что важную роль здесь играют нехватка витамина D и генетическая предрасположенность.
Причины остальных 20% случаев сколиоза – перенесенные заболевания: полиомиелит, туберкулез, укорочение конечностей, травмы.
Сколиоз встречается у 2–10% детей.
Появляется патология чаще всего в периоды интенсивного роста:
- 6–7 лет;
- 11–13 лет – у девочек;
- 12–15 лет – у мальчиков.
При этом девочки страдают в 5–6 раз чаще, особенно высокие и худые.
Важно как можно раньше выявить сколиоз и начать лечить. Тогда можно полностью исправить искривление или добиться минимальной его степени, которая не будет влиять на качество жизни в дальнейшем.
Как понять, что у ребенка сколиоз?
Когда он начинает активно расти, родителям нужно провести скрининговый тест.
- Осмотреть ровно стоящего ребенка сзади. На сколиоз укажет асимметрия надплечий, треугольников талии, пространств между руками и туловищем.
- Попросить ребенка наклониться вперед. Если лопатки находятся на разном уровне, у него также может быть сколиоз.
В таком случае необходимо обратиться к врачу-ортопеду. Он осмотрит ребенка, направит на снимки в разных положениях – стоя, лежа. Если сколиоз подтвердится, в зависимости от его степени врач назначит лечение.
Как лечат сколиоз?
Как правило, лечение начинается с гимнастики. Занятия на укрепление мышечного корсета нужны, в частности, для того, чтобы избавиться от болевого синдрома, который часто сопровождает сколиоз.
Каждые 3–4 месяца делаются снимки. Если патология не прогрессирует, лечение ограничивается укрепляющей гимнастикой.
Если же она быстро развивается или у пациента угол деформации больше 20 градусов, изготавливается корсет. Ребенок должен носить его до окончания остеогенеза, то есть процесса формирования костей. Причем носить нужно практически все время: до 18 часов в сутки с перерывами на гимнастику и гигиенические процедуры.

При 4 степени сколиоза, когда угол деформации больше 40 градусов и его уже не скорректировать консервативными методами, прибегают к хирургическому лечению.
На этой стадии патология влияет на сердечную, дыхательную деятельность. Кишечник и желудок опускаются, что может вести к запорам. Из-за недостаточной вентиляции легких часто присоединяются бронхиты, вирусные инфекции. И в целом из-за недостатка кислорода ребенок хуже развивается. Также сколиоз часто сочетается с плоскостопием, проблемами с челюстной системой, зубами.
Поэтому таких пациентов приходится оперировать. Эта тяжелая длительная операция проводится, когда ребенок вырастает – заканчивается остеогенез.
Но пациентов, которые нуждаются в операции, меньше 1%. Если заниматься, вылечить сколиоз реально. Исправляются даже тяжелые деформации.
На снимках сразу видно, насколько пациент добросовестно выполняет рекомендации. Самим детям делать это сложно. Многое зависит от родителей, а также психологов и педагогов.
Бывает ли поздно лечить сколиоз?
Примерно в 16 лет, когда заканчивается остеогенез, образовавшиеся деформации, как правило, остаются на всю жизнь. Повлиять на них очень сложно. Используются динамические корсеты, процедура вытяжения позвоночника, но они обычно не дают желаемого эффекта.
Как предотвратить деформации позвоночника?
Для здоровой осанки необходимо:
- правильное питание: в частности, оно должно быть богато кальцием, витамином D;
- физические нагрузки, которые позволят сформировать сбалансированный мышечный корсет (фехтование и другие виды спорта, где нагрузка идет на одну сторону, не подходят);
- грамотная организация рабочего места и зоны отдыха.
Правила организации рабочего места ребенка:
- равномерное освещение;
- ноги должны быть согнуты под прямым углом; если они свисают, желательно что-то подставлять;
- расстояние между туловищем и рабочим столом должно быть 5 см и больше.
Также важно:
- спать лучше на жесткой кровати с небольшой подушкой;
- желательно, чтобы ребенок не сворачивался калачиком;
- когда ребенок еще маленький, нельзя водить его все время за одну руку или качать на одной руке;
- школьный рюкзак должен быть симметричным;
- обязательно посещать отоларинголога, офтальмолога, чтобы проверять, нет ли у ребенка проблем со слухом, зрением – в этом случае он будет выгибаться, чтобы быть ближе к источнику.
Почему почти у каждого из нас есть искривление позвоночника? Что такое функциональный сколиоз, а что — настоящая сколиотическая болезнь? Как лечить сколиоз, что поддается коррекции, а что – нет? Почему развивается сколиотическая осанка, и как сохранить здоровье? Об этом мы поговорили с врачом-остеопатом, мануальным терапевтом и неврологом Владимиром Германовичем Косьминым.

Если смотреть со стороны спины, то здоровый позвоночник будет прямым, как на левой половине картинки. Позвоночник со сколиозом будет с изгибами, как на правой половине картинки.
— Давайте дадим определение, что такое сколиоз?
Сколиоз – это стойкое боковое искривление позвоночника. Часто сопровождается ротацией, то есть поворотом остистых отростков в сторону искривления. Когда отростки смещаются в сторону, ребра со стороны дуги немного проваливаются внутрь. А с противоположной стороны — ребра начинают выпирать наружу. Если поставить человека спиной к себе и попросить наклониться вперед, становится хорошо видно, что с одной стороны от позвоночника ребра как бы утоплены, а с другой стороны — образуется реберный холмик.

Дуга сколиоза, как правило, бывает компенсированная. Это значит, что позвоночник сначала делает изгиб в одну сторону, а потом – компенсирующий изгиб в другую сторону. Это нужно, чтобы в целом тело сохраняло вертикальное положение. Не может же человек ходить с корпусом, согнутым под углом.
В зависимости от количества изгибов позвоночника, сколиоз бывает C-образным, S-образным и даже Z-образным. Если изгиб образуется в левую сторону, сколиоз считается левосторонним, если в правую — правосторонним. А бывают разные степени сколиоза: от первой до четвертой. Наименьшее искривление — это первая степень, а наиболее сильное, с большим углом, — четвертая.
Сколиоз бывает очень разным. Иногда человек уже рождается с измененными позвонками. К примеру, один из позвонков может иметь клиновидную форму: с одной стороны он выше, а с другой — ниже. И если в позвоночнике есть хоть один такой клиновидный позвонок, то все позвонки, находящиеся выше него, уже будут расположены под углом. Такой сколиоз не лечится. Если врач вам говорит, что может полностью вылечить такой сколиоз, он вас обманывает. Но корректировать его нужно обязательно, чтобы он не перерос из первой-второй степени в третью-четвертую. К примеру, у детей сколиоз может за полтора месяца перейти из первой степени в четвертую. А четвертая степень – это уже инвалидизация. При сколиозе 4 степени уже даже противопоказана мануальная терапия.
Клиновидный позвонок и полупозвонок — врожденные причины искривления позвоночника. Но чаще всего сколиоз развивается все-таки после рождения: все позвонки имеют нормальную форму, но образ жизни и особенности развития ребенка провоцируют развитие изменений.
— Назовите причины развития сколиоза
— Причин может быть много. Большую роль играет наследственность и то, как прошли роды — визуально ребенок может выглядеть здоровым, но хороший специалист обязательно заметит нарушения. Также очень важны паттерны движения — то, как человек двигается, и то, какие позы становятся “любимыми”. Плохая осанка нередко — результат наших привычек. Еще провоцирует развитие сколиоза быстрый рост ребенка и слабое развитие мышечной системы.
— Как часто развивается сколиоз у детей?
— Надо сказать, что изменения есть практически у всех детей. Когда я писал научную работу по сколиозу, я смотрел детей в школе. По-моему, это был юго-западный район. Осмотрел около тысячи детей. И мне работу эту приостановили, потому что без сколиоза был выявлен только один ребенок. Кажется, это была девочка из 6 класса. Я хочу подчеркнуть очень важный момент: да, сколиоз есть у многих детей. Но это не значит, что на него нужно махнуть рукой. Его обязательно нужно вовремя выявлять и лечить. Задача родителей и врачей — не дать ему развиться. Всех детей нужно хотя бы раз в год приводить на осмотр к хорошему специалисту. Это должен быть не педиатр, а ортопед с хорошей репутацией, остеопат. Обязательно дотошно изучайте отзывы о враче, потому что сколиоз – это опасное заболевание. Его нельзя проморгать.

— Как проводится диагностика сколиоза?
— Врач начинает с визуального осмотра. Очень часто дугу сколиоза видно, если смотреть на спину. Но для точной диагностики этого недостаточно. Остистые отростки позвонков, которые мы видим на спине, анатомически у каждого из нас могут быть разной длины. Или могут быть от природы немного повернуты в сторону. Поэтому после осмотра и диагностических тестов врач может только предположить сколиоз и его форму. А для точной диагностики понадобится рентгеновский снимок или МРТ. Рентген обычно делают в двух проекциях — прямой и боковой.
— Как исправить сколиоз, в чем заключается лечение?
— При сколиозе первая задача врача – выпрямить положение таза, потому что таз очень часто бывает скошенный. Это значит, что одна сторона таза, допустим, правая, выше, чем левая. Врач ищет причину. Это может быть функциональный блок, когда по каким-то причинам заблокирован поясничный отдел позвоночника. В этом случае напряжение мышц поднимает таз с одной стороны. Также у человека может быть разная длина ног. Часто бывает разница в 1,5 или 2 см. Я встречал в своей практике разницу в 6 см. Решается этот вопрос ношением специальной обуви или подпяточника. С обеими причинами нужно работать, нельзя оставлять все, как есть. Затем, когда таз стабилизирован, можно уже работать с позвоночником, с мышцами, назначать специальные упражнения.
— Можно ли вылечить сколиоз?
— Если нет клиновидного позвонка, есть положительная динамика во время проведения лечения, то такой сколиоз мы можем уменьшить. В каждом конкретном случае это будет успех разной степени, потому что многое зависит от возраста и сопутствующих заболеваний. Лечение – это комплексный подход, включающий мануальную терапию, остеопатию, гимнастику для укрепления определенных мышц.

Полностью вылечить сколиоз позвоночника невозможно. Можно затормозить его развитие, уменьшить дугу. Это я говорю и про детей, и про взрослых. У взрослых чаще всего бывают уже какие-то анатомические изменения в позвоночнике, потому что сколиоз провоцирует развитие остеохондроза — если по-простому, это разрушение межпозвоночных дисков. Отсюда возникают боли в грудном отделе позвоночника. Часто возникают боли в суставах, в плечах, онемение пальцев.
Почти каждый день я рассказываю пациентам, почему происходит онемение пальцев рук. Дуга сколиоза в грудном отделе позвоночника вызывает компенсаторную дугу в шейном отделе. И диски в шейном отделе подвергаются неравномерной нагрузке. Возникает компрессия, сдавление нервного корешка, который тянется от спинного мозга до самых кончиков пальцев. Если человек мне сообщает, что есть онемение в пальцах, или ему больно заводить руку за спину, или больно поднимать руку вверх через сторону, я сразу понимаю — пострадали шейные позвонки.
Часто бывают проблемы в области атланто-окципитального сочленения. Это сустав, соединяющий череп с первым шейным позвонком. Если у человека сколиоз, то из-за компенсаторной дуги в шейном отделе сустав наклоняется вбок. Мы называем это движение боковой кив. Зуб атланта — первого шейного позвонка — может смещаться в сторону. В результате у человека появляются головные боли, головокружения, повышенная утомляемость.
— Какие еще нарушения может спровоцировать сколиоз?
— Стойкий сколиоз всегда вызывает дополнительную неврологическую симптоматику. Это изменения, которые провоцируют развитие многих других заболеваний позвоночника. Как я уже говорил, при сколиозе нагрузка на межпозвоночные диски распределяется неравномерно. С одной стороны больше, с другой – меньше. Мы, врачи, называем это статическими нарушениями. Со временем межпозвоночные диски разрушается, образуются грыжи и протрузии.
Еще при сколиозе могут быть боли в грудной клетке. Часто люди думают, что это болит сердце. Они идут к терапевтам, кардиологам, но те не обнаруживают никаких изменений в сердце. При этом были научные работы, которые подтверждают, что сколиоз может провоцировать загрудинные боли, которые похожи на сердечные.
Ну и при тяжелых формах сколиоза, когда человек буквально перекошен, нарушается работа очень многих внутренних органов. Это может быть давление на сам орган, пережатие нервов, нарушение притока и оттока крови и лимфы.
— Что вы можете сказать о ношении корсета от сколиоза и поясов, помогающих держать осанку?
— Сейчас врачи часто выписывают рецепты на корсеты, которые нужно носить либо на поясе, либо на груди. Неприятная новость состоит в том, что многие доктора имеют определенный процент с продаж. При этом у корсетов есть три очень серьезных недостатка:

- Когда мы надеваем корсет, а надевается он туго, мы сжимаем мягкие ткани. И внутри тканей нарушается микроциркуляция сосудов.
- Корсет делает позвоночник малоподвижным за счет ограничения движения позвонков. На сеансе остеопат стремится расширить ваши возможности движения, сделать суставы более мобильными, улучшить трофику. Позвоночник снабжается микроэлементами только во время движения. Корсет, наоборот, усиливает блоки в позвоночнике, что приводит к усилению остеохондроза.
- Те мышцы, которые должны включаться в работу при движении, не могут этого сделать из-за корсета. В итоге мышцы слабеют и атрофируются.
Поэтому я считаю, что корсет не лечит позвоночник, а калечит его. Есть смысл назначать его при сильном смещении позвонков — больше, чем наполовину. Еще — при переломах позвонков из-за травмы или остеопороза.
Вы можете мне возразить, что есть рекомендация: после двухчасового ношения корсета нужно снять его и сделать гимнастику, которая спасет от застоев и мышечной атрофии. Но покажите мне хотя бы одного человека, который каждый раз после корсета будет делать гимнастику? А если и будет, то насколько правильно он будет ее делать? Корсет носить нежелательно, и это не только мое мнение, это мнение многих передовых экспертов. Гораздо эффективнее получать правильное лечение у остеопата и делать гимнастику.
— Расскажите подробнее о гимнастике, и можно ли самому составить для себя комплекс упражнений?

— К сожалению, и пациенты, и даже многие врачи относятся к лечебной гимнастике безответственно. Простой пример. Если во время лечения позвоночника всего с одной только грыжей мне нужно сделать какую-то манипуляцию, я должен знать пространственное расположение этой грыжи, ее размер. В зависимости от того, где находится грыжа – правосторонняя она или левосторонняя, передняя или задняя, — нужно подобрать одну правильную манипуляцию. Задача — не навредить. А в случае со сколиозом мы имеем целую дугу. Она может быть и правая, и левая, иметь несколько изгибов. Дуги сколиоза могут быть разными по высоте и включать в себя разные позвонки. В этом случае идет речь о разных мышцах, на которые нужно давать нагрузку. Просто задумайтесь, насколько точно должны быть подобраны упражнения при сколиозе, чтобы дугу уменьшить, а не увеличить. Возьмем боковые наклоны – они должны выполняться с правильным дыханием, с усилением на вдохе, на выдохе или на паузе. Это подбирается строго индивидуально. При сколиозе также могут подбираться определенные движения только в одну сторону. Важно помнить, что при выполнении неправильных упражнений мы можем усилить сколиоз.
— Как понять, что пора к врачу? Можно ли провести какую-то предварительную самодиагностику?

— Я уже говорил, что к хорошему врачу-остеопату надо ходить регулярно, хотя бы раз в год. И детей своих водить. Тогда многих проблем получится избежать. А что касается самодиагностики, есть несколько индикаторов, которые помогают заметить проблемы. Расскажу на примере детей. Поставьте ребенка спиной к себе. Посмотрите на плечи — они должны быть строго на одном уровне. Также на одном уровне должны быть нижние уголки лопаток, талия должна быть симметричной. Поставьте свои руки на уровне тазовых костей ребенка, прижав мягкие ткани и хорошенько нащупав кости. Так вы сможете заметить, есть ли наклон таза.
Если ваш ребенок делает уроки, сгорбившись или скрючившись, на замечания реагирует плохо и говорит, что ему так удобнее, знайте, ему и правда так удобнее. Но это не значит, что так и надо оставлять. Это значит, что начались изменения в работе мышечно-фасциальных цепей. И пока это не отразилось на состоянии позвоночника, нужно заняться осанкой ребенка. Причина может быть как в мышечном напряжении, так и в слабости определенных мышц.
Вот сидит ребенок и делает уроки, подойдите к нему сзади и погладьте по спине. Если выпирают лопатки, это знак — что-то не так. Особенно если есть разница – с одной стороны выпирает больше, чем с другой. В такой ситуации хорошо бы сделать рентген грудного отдела позвоночника в двух проекциях и прийти к специалисту.
В моей практике встречались родители, которые не замечали у ребенка очень кривую спину. Помню как-то раз я поставил ребенка перед собой, подвел родителей и показал третью степень сколиоза, на грани четвертой, с изменением ребер и реберным горбом. Родители очень удивились и спрашивают – откуда это у него, у него же нормально все было. И у ребенка тоже спрашивают – откуда это у тебя, еще вчера же нормально все было. Этот пример еще раз напоминает нам — регулярно водите ребенка к врачу. Родители не обязаны знать, как выглядит сколиоз, но они обязаны отвести ребенка к врачу, который знает.
Сколиоз у взрослых имеет примерно такие же индикаторы.
— В чем еще заключается профилактика сколиоза, кроме регулярного посещения врача?
— Нужно правильно сидеть и обращать внимание на положение таза, использовать правильный стул, соблюдать соотношение по высоте между столом и стулом. И нужно регулярно и правильно делать упражнения, которые вам будут рекомендовать специалисты.
Еще хочу рассказать о тех рекомендациях, которые устарели. Раньше для лечения и профилактики сколиоза рекомендовалось висеть на турнике, чтобы выпрямлять дугу сколиоза. Были проведены исследования, которые показали, что это неправда, и дуга сколиоза от этого только усиливается.
Позвонки между собой соединяются межпозвонковыми мышцами, которые расположены с двух сторон позвоночника, как скобки. Эти мышцы включаются в работу с помощью другого механизма. Они не управляются нами осознанно. Когда человек висит на турнике, он склонен расслаблять крупную мускулатуру. Но межпозвонковые мышцы в этот момент получают еще большую нагрузку и еще больше спазмируются. Они напрягаются, сокращаясь, и от этого дуга сколиоза только усиливается.
Поэтому на турнике может висеть только подготовленный человек, которому разрешил врач. И висеть нужно, не расслабляя мышцы спины, а держать, например, уголок – то есть поднять вперед ноги. Либо делать небольшие скручивания, когда таз идет в одну сторону, а плечи в другую.
Еще раньше рекомендовали спать на жестком, чуть ли не на мебельном щите. Сейчас хороший врач вам такое не посоветует. Сколиоз так не лечится, зато провоцируется развитие остеохондроза. При сколиозе нужно спать на матрасе средней жесткости. А при заболеваниях дисков — пролапс, протрузии, грыжи — только на мягком.
Будьте внимательны к пружинным матрасам. Пружина может деформироваться или развернуться. И если эта пружина будет давить в остистый отросток позвонка, она может остеопатически воздействовать на него и даже развернуть. Поэтому, выбирая пружинные матрасы, будьте внимательны, чтобы пружины были хорошо изолированы и не воздействовали напрямую на тело. Это не я придумал, эта информация была в одном из докладов на заседании Всемирной лиги профессиональных вертебрологов, которое проходило в Москве.
Еще до сих пор считалось, что при сколиозе хорошо помогает массаж и плавание. Массаж в целом полезен для самочувствия, а плавание хорошо подходит для общего укрепления организма. Но сколиоз они не лечат. У меня был опыт — лечил сборную команду России по плаванию, и у многих из них был сколиоз. Вряд ли можно упрекнуть этих ребят, что они мало плавали.
Своевременное лечение сколиоза необходимо для полноценной жизни ребенка и взрослого. Чтобы определить, есть у вас повод для беспокойства, приходите в клинику “Остеопатия+” на бесплатную консультацию. Она длится около 30 минут. Врач проведет визуальную диагностику и функциональные тесты. Он может посоветовать сделать рентген или МРТ позвоночника. Вы можете сделать эти снимки в любой клинике, в которой будет удобно.
Искривление позвоночника в меньшей или большей степени встречается у детей различного возраста. Чаще проблема развивается на фоне неправильной осанки во время сидения за партой, недостаточной двигательной активности, ношении тяжелых портфелей, в частности на одном плече. В младенческом возрасте проблемы с позвоночным столбом развиваются вследствие врожденных аномалий развития либо в результате травм спины. В любом случае только своевременное диагностирование болезни и адекватное лечение помогут избежать серьезных последствий, в частности необходимость хирургического вмешательства.

Причины развития деформации позвоночного столба
Привести к искривлению позвоночника у ребенка могут врожденные пороки развития костных структур, такие как аномалии позвонков, разная длинна нижних конечностей, неровное расположение костей таза.
Основными негативными факторами, способствующими искривлению позвоночника, являются:
- неудобная постель (слишком высокое расположение головы при ночном сне, неудобный матрас);
- постоянная сутулость во время работы за компьютером или сидения за партой;
- употребление продуктов низкого качества, несбалансированный режим питания;
- слабость спинной мускулатуры.
Кроме того, при наличии проблем с позвоночником у родителей либо близких родственников повышается опасность развития болезни у ребенка.

Виды и симптоматика
В зависимости от того, в каком отделе и в какую сторону возникло искривление различают три основных вида патологического процесса:
- Сколиоз – деформация позвоночного столба происходит вбок.
- Кифоз – патологическое искривление позвоночника кзади в грудном отделе (на вид напоминает горб).
- Лордоз – деформация возникает в шейном и поясничном отделе позвоночного столба кпереди.
Клиническая картина
У детей искривление позвоночника первой стадии не имеет выраженных признаков, поэтому заметить его невозможно. При дальнейшем прогрессировании деформации начинают проявляться симптомы:
- голова у ребенка постоянно опущена;
- визуально становится заметна сутулость;
- плечи сведены друг к другу и расположены асимметрично.
При отсутствии лечебных мероприятий искривление позвоночника переходит в третью стадию, которая сопровождается следующей клинической картиной:
- деформация позвоночника становится более выраженной и легко просматривается;
- возникают периодические дискомфортные ощущения в грудном отделе спины;
- частые головные боли;
- нарушение дыхательной функции;
- ускорение частоты сердечных сокращений.

Симптомы
Первые проявления кифоза возникают в виде нарушения осанки и сутулости. Дальнейшее развитие болезни и клинические проявления во многом зависят от основной причины патологии.
Заподозрить деформацию позвоночного столба кзади можно при наличии таких симптомов:
- выраженная сутулость (при сидении за партой у ребенка округлая спина);
- визуально выявляются торчащие лопатки и выпирающие плечи;
- более выраженно проявляется поясничный и шейный лордозы;
- выпячивается живот;
- уменьшается объем грудной клетки, визуально имеет вид запавшей внутрь.
При прогрессировании болезни возникают нарушения работоспособности внутренних органов и систем, что приводит к развитию клинической картины:
- в ногах и руках появляется онемение;
- дискомфорт или боль в области сердца;
- одышка в состоянии покоя;
- различные нарушения со стороны органов пищеварения;
- расстройства мочеиспускания;
- иногда недержание кала;
- при прогрессировании появляются выраженные боли.
Симптомы лордоза
У грудничка физиологическое искривления позвоночника в норме отсутствует, изгибы начинают появляться на первом году жизни. Развитие патологического лордоза у детей проявляются практически одинаково в грудном и более взрослом возрасте. На ранних этапах возникает сутулость осанки и болезненные ощущения в пораженном отделе спины.
Лордоз можно выявить по наличию следующих симптомов:
- происходит нарушение осанки (изгиб в поясничном отделе усиливается, при этом появляется сильная сутулость);
- выпирающий живот;
- частично либо полностью снижается подвижность позвоночного столба;
- при сильном угле искривления возникают нарушения функционирования органов ЖКТ и ССС.
Симптоматический комплекс во многом зависит от локализации патологического процесса. Общие симптомы:
- периодические выраженные боли в одном из деформированных отделов (в шее или пояснице);
- быстрая усталость при небольших нагрузках или после прогулок;
- ребенка начинают мучить частые головные боли;
- ухудшается аппетит;
- в положении стоя корпус сильно отклонен назад, а ноги в коленях раздвинуты в стороны.
Как определить у ребенка?
Выявить искажение нормального развития позвоночника у ребенка можно в любом возрасте в домашних условиях. Для этого достаточно более внимательно осматривать малышей одним из ниже приведенных способов.
Для выявления кифоза, лордоза или сколиоза у новорожденных следует:
- У младенцев в возрасте от рождения до полутора лет – ребенка необходимо положить на твердой поверхности на живот и медленно сгибать обе ножки в коленях. Спинка и позвоночный столб должны быть ровными, при любых отклонениях необходимо обратиться к педиатру для более тщательной диагностики и назначения терапии.
- Для детей от 1,5 до 3 лет – ребенок должен немного постоять ровно, при этом колени и плечи должны располагаться на одном уровне. Также ровными будут лопатки, мочки ушей и складки на ягодицах. При любых незначительных неровностях необходимо обратиться к врачу.
- У детей от трех лет искривление позвоночника можно выявить при внимательном визуальном осмотре, в ходе которого ребенку также нужно постоять ровно, чтобы можно было оценить наличие сутулости, состояние грудной клетки, расположение лопаток, длину нижних конечностей.
Чем раньше родители обратят внимание на наличие проблем с позвоночником, в особенности у грудничков, тем эффективнее и быстрее можно добиться положительных результатов в ходе терапии.
Как исправить у подростка?
При тяжелых степенях искривления позвоночника у подростков, сопровождающихся выраженной деформацией грудной клетки может понадобиться оперативное вмешательство. В остальных случаях проводится комплексное лечение, состоящее из применения физиотерапевтических методов, использования специализированных ортопедических изделий, прохождения курса лечебного массажа, посещения занятий плавания, лечебной гимнастики и организации правильного расположения при сидении за партой.
Для исправления кривизны позвоночного столба следует приобрести ортопедический матрас и отказаться от подушки, периодически разгружать позвоночник с помощью висения на турнике.
Очень часто детям назначается специальный корсет из натурального материала, выравнивающий осанку и снижающий нагрузку на позвоночник. Специальный корсет носят по несколько часов в день либо по назначению врача, слишком длительное использование может привести к значительному ослаблению спинных мышц.
Устранить искривление позвоночного столба у подростка можно с помощью выполнения ежедневной гимнастики и занятиями плавания. Упражнения следует выполнять ежедневно, они не занимают много времени и сил. Гимнастика сидя на стуле:
- Сесть на стул, выровнять спину, медленно сводить лопатки, задерживаясь на 7-8 секунд, после чего расслабиться. Повторять 5-6 раз.
- Сидя в том же положении ровные руки следует разводить в стороны, удерживая 5-7 секунд.
Эффективные упражнения с положения лежа:
- Лежа на спине, ровные ноги, вначале правую, затем левую, отрывать от пола на уровне 45 градусов. Повтор 10 раз.
- В том же исходном положении выполнять упражнение велосипед, вначале по 25 секунд, с каждым днем немного увеличивая время.
- Лежа на спине, ровные ноги поднять над полом, продержать в воздухе 5 секунд и возвратить назад. Выполнять не менее 5 раз.
- Лежа на правом боку поднимать ровную левую ногу вверх 10 раз. Затем сменить положение.
- Занять положение лежа на животе – верхней частью туловища подниматься до 10 раз.
Ежедневное выполнение комплекса упражнений поможет избавиться от болезненных и дискомфортных ощущений. Исправить искривление позвоночника у ребенка несложно, главное своевременно обратиться к врачу и выполнять все предписания.
Меры профилактики
Чаще проблемы с развитием позвоночника возникают при наличии неблагоприятных факторов. При соблюдении некоторых несложных правил можно избежать заболеваний позвоночного столба.
К основным профилактическим мероприятиям относятся:
- грудничков не рекомендуется самостоятельно начинать усаживать, это может привести к проблемам не только со спиной, но и к патологиям таза;
- нельзя садить ребенка в ходунки, если он еще не может самостоятельно стоять;
- посещение бассейна (регулярные занятия плаванием снижают нагрузку с позвоночника и укрепляют мышцы спины);
- выполнение ежедневной зарядки;
- правильно организованное место дома за столом при выполнении уроков;
- ношение ортопедического ранца (необходимо научить ребенка носить портфель на обоих плечах, исключить ношение на одном);
- правильный режим питания с достаточным количеством фруктов и овощей.
Формирование позвоночника длится до 18 лет, чтобы избежать проблем в дальнейшем со спиной необходимо более серьезно отнестись к появлению деформации позвоночного столба. Спорт и правильная организация рабочего места помогут избежать многих проблем со спиной.