Деформация пальцев ног наблюдается при плоскостопии, аномалиях развития, некоторых воспалительных, дегенеративных, эндокринных, наследственных заболеваниях. Обусловлена отеком, изменением формы, длины, расположения фаланг, перестройкой или разрастанием костей в области сустава. Может быть одно- или двухсторонней, локальной либо распространенной. Часто сочетается с деформациями стопы. Причина патологии устанавливается по данным осмотра, результатам рентгенографии, плантографии, КТ, МРТ, других методик. Тактика лечения зависит от характера выявленного заболевания.
Почему возникает деформация пальцев ног
Травматические повреждения
Деформациями сопровождаются следующие травмы:
- Ушиб. Изменение внешнего вида пальца обусловлено отеком мягких тканей. Отмечаются болезненность, синюшность, иногда – кровоизлияния. Все симптомы исчезают в течение 1-2 недель.
- Перелом. Деформация особенно заметна при смещении отломков, фаланга изогнута под углом, реже укорочена. При переломах без смещения внешние изменения связаны только с отеком, поэтому такую травму можно перепутать с ушибом. Отличительной особенностью перелома считается боль при осевой нагрузке.
- Вывих. Палец резко деформирован в проекции сустава. Движения невозможны, попытка движений в пораженном суставе сопровождается пружинящим сопротивлением.
- Отморожение. После согревания пальцы резко отекают, становятся багрово-синюшными. Иногда появляются пузыри. Пациента беспокоят нарастающие жгучие боли. Отсутствие болей, почернение являются признаком тяжелого отморожения с омертвением тканей.
Артриты
У больных артритами на ранних стадиях деформация вызывается отеком, затем – изменениями костно-суставных структур пальцев ног. Симптом выявляется при следующих видах артрита:
- Ревматоидный. Нижние конечности страдают реже верхних, пальцы поражаются симметрично. Боли усиливаются во второй половине дня, по ночам, ослабевают под утро. Определяется опухание суставов, со временем формируются молоткообразные либо когтеобразные деформации.
- Псориатический. Дистальные артриты сочетаются с кожными изменениями. Из-за осевого воспаления пальцы приобретают сосискообразный вид. Поражение несимметричное. Преобладают ограничения сгибания.
- Подагрический. Страдает 1 плюснефаланговый сустав. Болезнь протекает приступообразно. Внезапно возникают нестерпимые боли, выраженный отек, повышение локальной температуры. Пораженная область становится ярко-красной.
При неспецифическом инфекционном полиартрите кратковременная деформация на фоне отека выявляется после острых инфекционных заболеваний. Посттравматические артриты развиваются после вывихов и переломов, протекают хронически, поражают один сустав. Хроническое течение также характерно для артритов, обусловленных перегрузкой стоп вследствие лишнего веса, но в подобных случаях наблюдаются не моно-, а полиартриты. Особой разновидностью деформации на фоне перегрузки являются «пальцы балерин».
Деформация пальцев ног
Врожденные аномалии
Деформации, связанные с изменением количества, формы и размера пальцев ног, нередко сочетаются с аналогичными аномалиями верхних конечностей, включают следующие пороки развития:
- Эктродактилия. Отмечается недоразвитие либо отсутствие одного или нескольких пальцев ног. Возможно недоразвитие костей плюсны. Из-за часто присутствующего срединного расщепления стопа может напоминать клешню рака или краба.
- Синдактилия. Один либо несколько пальцев срастаются между собой полностью либо частично. Простая синдактилия характеризуется сращением неизмененных пальцев, сложная – сочетанием с другими пороками развития: укорочением, разворотом, увеличением, уменьшением количества фаланг.
- Брахидактилия. Укорочение одной либо нескольких фаланг. Может дополняться радиальным отклонением фаланг, сращением фаланг между собой, деформацией ногтевой пластины, недоразвитием костей плюсны.
- Полидактилия. Обусловлена появлением рудиментарных, добавочных (раздваивающихся) или полноценных пальцев. Нередко обнаруживаются другие аномалии.
- Клинодактилия. Искривление пальцев либо искажение их положения относительно оси конечности. Как правило, симметричное. На ногах в большинстве случаев представляет собой незначительный эстетический дефект, не требующий специальной коррекции. Клинодактилия больших пальцев является признаком фибродисплазии.
Наследственные заболевания
Перечисленные выше врожденные аномалии развития ног могут формироваться изолированно, сочетаться с другими стигмами эмбриогенеза, наблюдаться при следующих наследственных заболеваниях:
- Синдром Рассела-Сильвера. Выявляется синдактилия 1-2 пальцев стоп.
- Синдром Дауна. Отмечаются брахидактилия, широкое расстояние между 1 и 2 пальцами стопы.
- Синдром Андерсена. Характерна брахидактилия. Возможно искривление, сращение пальцев.
- Атаксия Фридрейха. Деформации могут быть врожденными, обусловленными плоскостопием, косолапостью, неврологическими расстройствами.
- Синдром Пфайффера. В легких случаях определяется расширение основных фаланг. У многих пациентов обнаруживается синдактилия.
В отличие от перечисленных выше патологий, при болезни Олье деформации появляются не внутриутробно, а в первое десятилетие жизни. Из-за неравномерного роста, образования очагов хрящевой ткани пальцы укорачиваются либо искривляются, покрываются шаровидными «вздутиями».
Деформации стоп
Из-за перераспределения нагрузки форма пальцев ног изменяется при всех деформациях ступни, в том числе – косолапости, полой, конской и пяточной стопе. Наиболее распространенной деформацией является поперечное плоскостопие, поэтому с данной патологией сопряжены самые известные приобретенные нарушения:
- Hallux valgus. Отклонение 1 пальца чаще носит двухсторонний характер с некоторой асимметрией. Прогрессирует с возрастом. Осложняется артрозом, ограничением подвижности 1 плюснефалангового сустава.
- Молоткообразные пальцы. Часто выявляются одновременно с Hallux valgus. Деформация провоцируется давлением искривленного 1 пальца, нарушением баланса мышц. Как правило, страдает 2, реже – 3 палец. Основная фаланга разогнута, дистальная – согнута. Вначале палец пассивно выводится в правильное положение, в последующем деформация становится фиксированной.
- Когтеобразные пальцы. Как и в предыдущем случае, возникает дисбаланс между тягой разгибателей и сгибателей. Деформируется несколько пальцев. Патология усугубляется нарушениями локального кровообращения при сосудистых, эндокринных, обменных расстройствах.
Артрозы
Остеоартроз чаще развивается в пожилом возрасте. Может возникать после травм. Сопровождает другие деформации. Внешний вид пораженных суставов изменяется в течение нескольких лет вследствие костных разрастаний, в период обострений усугубляется отеком из-за воспаления мягких тканей. На фоне артроза I плюснефалангового сустава иногда формируется ригидный большой палец стопы. В этом случае внешние изменения сочетаются с существенным ограничением движений, препятствующим ходьбе.
Нейроостеоартропатия
Развивается на фоне поражения периферических нервов. Наиболее распространенной нейроостеоартропатией является разновидность диабетической стопы – диабетическая артропатия. На начальном этапе деформации провоцируются отеком. В последующем из-за изменения структуры костей и суставов пальцы становятся когтеобразными. В число других патологий, при которых может возникать нейроостеоартропатия, входят:
- токсическая нейропатия у пациентов с алкоголизмом, другими хроническими интоксикациями;
- состояние после спинномозговой травмы;
- полиомиелит;
- нейросифилис;
- сирингомиелия;
- лепра.
Локальные инфекции
Панариций поражает ноги реже, чем руки. В остром периоде деформация наблюдается при всех формах патологии, вызывается отеком, скоплением гноя. При глубоких формах панариция (суставном, костном, сухожильном) причиной изменения внешнего вида ноги становится расплавление сухожилий и твердых структур. В исходе нередко формируются обширные рубцы, контрактуры, анкилозы, обуславливающие постоянные грубые деформации.
Диагностика
Установлением причины деформаций дистальных отделов ног чаще занимаются ортопеды-травматологи. По показаниям пациентов направляют к подологам, ревматологам, другим специалистам. В программу обследования могут входить следующие диагностические процедуры:
- Опрос, внешний осмотр. Специалист устанавливает, когда и при каких обстоятельствах появилась деформация, выявляет внешние изменения, оценивает подвижность суставов, определяет пульсацию, оценивает чувствительность ступни.
- Рентгенография. С учетом особенностей патологии может назначаться рентгенография пальцев или всей стопы. При необходимости выполняются снимки с нагрузкой. Метод визуализирует травматические повреждения, плоскостопие, артрозы, хронические артриты, глубокие формы панариция.
- Плантография. Позволяет диагностировать продольное и поперечное плоскостопие, выявлять вальгусную и варусную деформации стопы. Для повышения информативности может дополняться подометрией, подографией.
- Лабораторные анализы. Назначаются для определения маркеров ревматических заболеваний, нарушений обмена и признаков воспаления, исследования микрофлоры.
Кинезиотейпирование
Лечение
Помощь на догоспитальном этапе
Пациентам с травматическими повреждениями, воспалительными заболеваниями показан покой, возвышенное положение конечности. При травмах к месту повреждения прикладывают холод. При переломах и вывихах осуществляют временную иммобилизацию с использованием шины или специальной повязки.
При отморожениях накладывают многослойную сухую повязку для естественного согревания пораженных участков. Греть ноги в горячей воде или с помощью грелки категорически запрещается, поскольку это может усугубить повреждение тканей. При некоторых патологиях возможно нанесение местных противовоспалительных и обезболивающих и обезболивающих средств.
Консервативная терапия
При травмах осуществляют вправление вывиха или репозицию перелома, накладывают на ногу гипсовую повязку либо фиксируют больной палец к здоровому. В зависимости от особенностей патологического процесса в ходе лечения больных с деформациями пальцев применяются следующие консервативные методики:
- Охранительный режим. Может предусматривать ограничение нагрузки, использование ортопедических изделий, костылей, трости.
- Медикаментозная терапия. При болях, признаках воспаления рекомендуют НПВС, при инфекционных процессах проводят антибиотикотерапию. Пациентам с сахарным диабетом показаны сахароснижающие средства или инъекции инсулина.
- Немедикаментозные методики. Важную роль в лечении многих деформаций пальцев играют массаж, лечебная физкультура. Больным назначают УВЧ, лазеротерапию, магнитотерапию, другие физиотерапевтические процедуры.
Хирургическое лечение
При патологиях, сопровождающихся деформациями пальцев, выполняют следующие операции:
- Травмы: фиксация отломков спицами, удаление некротизированных участков и ампутация пальцев при отморожениях.
- Аномалии развития: операции при синдактилии, удаление лишних пальцев при полидактилии, пластические вмешательства при эктродактилии.
- Деформации стопы: операции при Hallux valgus, резекция молоткообразных пальцев стопы.
- Локальные инфекции: вскрытие панариция.
При неправильно сросшихся переломах, остеоартрозе, выраженных контрактурах и анкилозе различного генеза для восстановления функций ступни осуществляют артропластику пальцев.
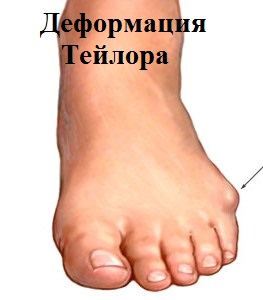
Деформация Тейлора (косточка на мизинце)
Деформация Тейлора – это довольно редкое заболевание, которое выражается изменением расположения мизинца стопы и плюсневой кости. Проявляется оно отклонением пальца к внутренней части стопы и образованием косточки, которая выпирает, в результате контакта с обувью происходит формирование болезненной мозоли.
Характеристика заболевания
Деформация Тейлора носит название стопы портного. Так как впервые заболевание было диагностировано у портных, которые вынуждены были длительное время находиться со скрещенными ногами, облокоченными на бок стопы. По МКБ 10 стопа Тейлора имеет номер М 21.0.
Деформация Тейлора – внешние характеристики патологии
Виды
Имеются следующие виды патологии:
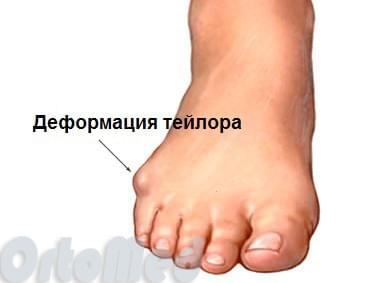
- Варусная деформация Тейлора проявляется искривлением сустава мизинца, в результате чего образуется шишка. Внешне это выглядит наложением второго пальца на первый. Что провоцирует развитие бурсита. Обычно данная патология является последствием поперечного плоскостопия;
- Молотообразная деформация Тейлора возникает на фоне прогрессирования варусной. Но бывают случаи врожденной патологии или приобретения из-за неправильно подобранной обуви. В результате чего оказывается воздействие на 3 и 2 палец.
Заболевание имеет три типа развития патологии:
- Первому типу характерна увеличенная ширина головки мизинца;
- Ко второму типу относится искривление врожденного характера и нормальный угол между плюснами;
- Третий тип встречается чаще всего, он характеризуется увеличенным межплюсневым углом.
Симптоматика
Симптомами стопы Тейлора являются:
- Боли в области косточек на ногах в районе мизинца;
- Отечность стопы около большого пальца;
- Расширение поперечного свода ступней;
- Покраснение, развивающееся в результате воспалительного процесса;
- Рост косточек в области 5,1 пальца;
- Возникновение мозолей.
Симптоматические проявления деформации Тейлора представлены ниже на фото.
На заметку!
Неправильно сформированная нагрузка может вызвать воспалительный процесс, отечность, боли. Если проблему не устранить, то возможно развитие артроза сустава.
Симптомы развития деформации Тейлора
Причины патологии
Косточка на мизинце может возникать из-за нескольких причин и сопутствующих факторов.
Посттравматический фактор
Данный вид возникает на фоне плохо сросшегося перелома пятой плюсневой кости. В результате чего возникает искривление, которое исправляется оперативным методом, фиксацией ортопедическим бандажом.
Структурный
Врожденные аномалии формируются на фоне неправильного роста связок, слабых сухожилий, которые не могут выдержать кости, что и приводит к деформации стопы. Ухудшает данную ситуацию неправильно подобранная обувь, вызывающая утолщение фаланг, отечности, болевой синдром.
Функциональный
Данные причины возникают на фоне неправильно организованной ходьбы, в результате чего происходит увеличение нагрузки на стопу. Функциональные шишки возникают из-за:
- Косолапия;
- Плоскостопия;
- Слабости сухожилий;
- Подтранной пронации.
Диагностика
Для того, чтобы избавиться от проблемы, важна диагностика заболевания, которую проводит ортопед. Он тщательно осматривает все части ног на наличие искривлений, сопутствующих патологий, определяет точную локализацию боли, оценивает свободу движений по отношению к середине стопы. Для точного обнаружения степени деформации Тейлора необходимо проведение рентгенографического исследования, которое позволяет определить:
- Имеется ли деформация Тейлора;
- Насколько увеличен угол между мизинцем и четвертым пальцем;
- Наличие бокового отклонения;
- Увеличенную головку косточки плюсны;
- Имеется ли артроз;
- Имело ли место травмирование сустава.
Диагностика для определения искривления
Лечение
Лечение деформации Тейлора без операции возможно лишь на начальной стадии заболевания. Оно прежде всего направлено на предупреждение, замедление прогрессирования проблемы, снижение симптомов. Консервативные методы состоят из следующих моментов:
- Ношении удобной, мягкой обуви;
- Избавлении от гиперкератоза;
- Пользования подкладками, оказывающими защитное действие;
- Применение лекарственных средств для устранения боли, снижения воспаления нестероидными препаратами;
- Иногда могут потребоваться уколы гормональными средствами;
- ЛФК;
- Массажа;
- Тепловых процедур;
- Физиолечения, состоящего из грязетерапии, электрофореза, электростимуляции;
- Пользовании ортопедическими стельками, специальными гребешками, защитными колпачками.
Если консервативная терапия не дала нужного результата, то пациенту рекомендуется оперативное вмешательство.
На заметку!
Для устранения боли в домашних условиях можно пользоваться ледяными пакетами, которые следует держать не более 15 минут. При необходимости процедуру можно повторить через полчаса для недопущения переохлаждения.
Консервативные методы лечения деформации Тейлора
Операции
Оперативное вмешательство может быть следующих видов, которые назначаются исходя из индивидуальности проблемы:
- Вмешательство на область мягких тканей;
- Операция на кости;
- Комбинированный вид.
Возможно проведение более мягкого вмешательства, редрессации. Во время процедуры стопа вводится в положение, исходя из анатомических особенностей. Далее производятся фиксирование специальными повязками.
Деформация Тейлора обычно возникает в результате ношения неправильно подобранной, узкой обуви. Лечение патологии лучше производить на начальной стадии, когда нет надобности в проведении хирургического вмешательства.
Оценка статьи:
Загрузка…
Молоткообразной деформацией называется искривление одного или нескольких пальцев ног. Они приобретают согнутое положение, становятся очень похожими на молоток.
Заболевание может распространиться на все пальцы на ноге, кроме большого. Больше всего подвержен второй палец. Молоткообразный второй палец согнут, ему становится мало места в обуви, начинается деформация сустава. Подушечка стопы болит, на подошве появляются различные по размеру натоптыши.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ДЕФОРМАЦИИ ПАЛЬЦЕВ СТОП:
- Ношение тесной, узкой обуви
- Частое ношение высоких каблуков
- Наличие врожденной предрасположенности, длинный второй палец стопы. Если он длиннее большого, то высокая вероятность развития молоткообразной деформации стопы
- Повреждение мышц ног, нервных окончаний стопы или голени
- Воспалительные процессы в стопе, развитие ревматоидного артрита с осложнениями
- Поперечное плоскостопие
МЕРЫ, НАПРАВЛЕННЫЕ НА ЛЕЧЕНИЕ МОЛОТКООБРАЗНЫХ ПАЛЬЦЕВ
Сами по себе пальцы не выпрямляются, со временем заболевание может только усугубиться. На ранних стадиях заболевание можно вылечить с помощью терапевтических мер. В запущенных случаях нужна операция.
Терапевтические меры, направленные на исправление деформации пальцев:
- Ношение ортопедических корректоров для пальцев ног, которые нормализуют положение деформированных пальцев
- Массаж пальцев и всей стопы для улучшения кровообращения стоп. Вам в помощь — массажные коврики, массажные тапочки, различные массажеры для ног. Самое главное, не лениться!
- Ношение удобной анатомической обуви повышенной комфортности с ортопедической стелькой, которая обеспечивает стопе анатомическое положение (поддерживает поперечный и продольный своды)
ТОП-3 ортопедических корректоров для лечения молоткообразной и когтеобразной деформации
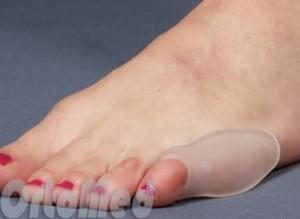
- Ортопедические корректоры одного или двух пальцев – нормализуют положение деформированных пальцев, уменьшают нагрузку на головки плюсневых костей, снижают риск возникновения натоптышей.
- Силиконовая трубка с тканевым покрытием обеспечивает защиту мягких тканей пальцев ног от избыточного давления обувью.
- Межпальцевые перегородки (разделители) обеспечивают естественное расположение пальцев и, благодаря этому, правильное положение стопы при ходьбе, с помощью перегородки удается исправить молоткообразный синдром
ГДЕ КУПИТЬ КОРРЕКТОРЫ ДЛЯ СТОПЫ И ПАЛЬЦЕВ
В сети ортопедических салонов «Саламат» большой ассортимент корректоров для стопы при молоткообразных пальцах. Опытные продавцы-консультанты подберут для вас необходимую модель корректора.
С заботой о Вашей семье, сеть ортопедических салонов «Саламат»
Молоткообразные пальцы на ногах: причины, диагностика и особенности лечения
Молоткообразная деформация пальцев стопы
При деформации стопы пальцы искривляются, по форме они становятся похожи на молоточки. Их так и называют – молоткообразные пальцы. Патология формируется в течение длительного времени – более года. Если не принимать меры при первых проявлениях заболевания, позже, чтобы вернуть возможность свободно ходить, потребуется хирургическое вмешательство и длительный восстановительный период. А в тяжелых случаях человек может стать инвалидом.
Этиология заболевания
Кости ступни переплетены мышцами и связками, поддерживающими ее свод. Если 1 косточка сдвинулась, патологические изменения произойдут со всей стопой.
Искривление пальцев на ногах может начинаться с появления вальгусной деформации, когда основание большого пальца выпирает, образуя косточки или шишки, которые воспаляются и болят. Внутреннее строение стопы изменяется, ноги начинают быстро уставать, может стать другой и походка. При развитии аномалии постепенно первый палец вытесняет другие пальчики, они искривляются, становятся менее подвижными и начинают фиксироваться в согнутом положении.
Если в эту стадию переходит искривление мизинца, то болезненные ощущения человек начинает испытывать постоянно. Когда пальцы отводятся назад из-за избыточного давления мышцы, регулирующей их подвижность, деформируются фаланги. В местах их соприкосновения с обувью от постоянного трения кожа затвердевает, образуются чувствительные к касаниям мозоли.
Чаще всего молоткообразный палец – второй, хотя деформироваться может любой, кроме большого. Это происходит потому, что у многих людей второй палец длинный, упираясь в носок обуви, он постоянно сгибается в проксимальном межфаланговом суставе.
Специалисты считают вальгусную деформацию главным фактором появления искривлений наравне с поперечным плоскостопием. При прогрессировании последнего опускается 2-я плюсневая кость, связки и сухожилия натягиваются и вынуждают приподняться проксимальные фаланги.
Стопа деформируется при сильной и постоянной нагрузке на нее, например, при занятиях танцами или балетом, спортом, в т. ч. тяжелой атлетикой. Кроме того, молоткообразные пальцы стопы формируются при влиянии таких факторов:
- артритов;
- полой стопы (стопы с чрезмерно высоким сводом);
- особенностей строения ступни;
- травм суставов;
- избыточного веса;
- поражения кожных покровов ступни.
Нервно-мышечные заболевания (множественный склероз, детский церебральный паралич) и нарушенное кровообращение в ногах (например, при диабете или сердечно-сосудистых заболеваниях) также могут провоцировать деформацию ступней.
Следует обратиться за консультацией к специалисту, если вы обнаружили даже один или несколько из таких признаков:
- происходит перераспределение точек опоры с подушечек на головку трубчатых коротких (плюсневых) костей в области средней фаланги;
- появляется ощущение натяжения;
- беспокоит вальгусная деформация;
- появилась боль при ходьбе;
- сложно подобрать комфортную обувь;
- стопы выглядят неэстетично.
Следует обратить внимание на здоровье ног, если происходит онемение пальцев. Его может вызвать слишком тесная или неудачная форма модели либо грубый материал.
При сдавливании стопы ухудшается кровообращение, в первую очередь немеет большой палец и мизинец, а к вечеру, когда ноги отекают, давление на них усиливается.
Нередко молоткообразным называют любое искривление пальцев ног. Но хирурги-ортопеды различают когтеобразную деформацию, при которой искривляются оба межфаланговых сустава и пальцы скрючиваются.
Любая деформация приводит к образованию мозолей в верхней и нижней части стопы и натоптышей, которые доставляют боль при движении. Могут появиться ранки и нагноения. Сильный дискомфорт возникает, когда образуется стержневая мозоль. Человек не может встать на цыпочки.
Чрезвычайно болезненна деформация, если пальцы неподвижны настолько, что их уже нельзя выпрямить руками. Это происходит из-за сформировавшихся спаек между сухожилием и суставом, от которых головки плюсневых костей испытывают дополнительные нагрузки. Загнутыми могут оказаться все фаланги.
Диагностика и лечение
Для определения степени поражения суставов делают обзорный рентген стопы в 3 проекциях. Врач-ортопед проводит визуальный осмотр и пальпацию, выявляет факторы риска и сопутствующие заболевания.
При выборе метода лечения молоткообразные пальцы на ногах рассматриваются не как отдельная патология, а в комплексе со всем поперечным отделом стопы.
Если искривление нефиксированное, операцию не назначают. Для снижения симптомов и прогрессирования деформации сначала применяют консервативное лечение. Если оно не помогает, палец на ноге мешает полноценно двигаться, то назначается операция. Легче исправить искривления, когда нет еще тяжелых осложнений.
Без операции
Когда пальцы деформированы, надо носить удобную обувь на низком каблуке, с широким носом и стельками-супинаторами. По рекомендации врача используют такие фиксаторы:
- ортопедические разделители пальцев;
- силиконовые напальчники;
- гелевые вкладыши под стопы;
- лонгеты.
Все это защищает от трения в обуви, не дает пальцам скрещиваться. В зависимости от степени деформации прокладки и фиксаторы носят несколько месяцев или лет.
Пациенту назначают лечебный массаж и гимнастику для укрепления свода стопы, которые он делает в домашних условиях.
Для снижения болезненных ощущений применяют народные способы: травяные ванночки, ополаскивания.
Перед сном ухаживают за ногами следующим образом:
- Делают теплые ножные ванночки, чередуя содовые и мыльные (с детским мылом).
- В воде несколько раз разгибают деформированный палец, при этом отводя большой в сторону.
- После процедуры кожу насухо вытирают и смазывают кремом для ног.
Такой уход не устранит искривление, но приостановит его развитие. Для контроля необходимо 1 раз в 3 месяца обращаться к врачу.
Хирургическое лечение
Операцию по коррекции деформации делают под проводниковой или местной анестезией. Методика зависит от вида и типа искривления и наличия у пациента сопутствующих заболеваний. Может быть выбрана симптоматическая операция по удалению косточки на большом пальце или сложная радикальная, при которой врач делает следующее:
- глубокую пластику связок и костей стопы;
- формирование свода;
- ликвидацию плоскостопия.
Если молоткообразность появилась из-за длинного 2-го пальца, то его укорачивают одновременно с устранением дефекта. Если сустав деформирован сильно и неподвижен, удаляют его часть с вывихом, после чего стопа гипсуется на месяц. При онемении пальца может потребоваться разрезание сухожилия и удаление части кости.
Для фиксации используют спицы, винты и титановые внутрикостные импланты. Спицы удаляют через 1 месяц, винты – через 6-12, а импланты остаются в кости навсегда, что считается нежелательным.
Поэтому хирурги могут использовать, если нет противопоказаний, специально созданные для таких операций биодеградируемые винты, которые рассасываются в кости в течение 2 лет
Существует мини-инвазивная методика для выпрямления деформированных пальцев – чрескожная. Металлические фиксаторы в этом случае не применяются, поэтому и не требуется повторной операции для их удаления после срастания костей. В коже делают проколы диаметром 2 мм, в которые вводится фреза с заточкой. При операции устраняются дефекты, костям обеспечивается функционально выгодное положение. Пальцы фиксируются эластичной повязкой.
Швы после такой операции снимают через 10-14 дней, двигаться и ходить можно через 5-7 часов, а домой пациенты уезжают в день операции или через сутки.
В дополнение к хирургическим инструментам используют лазер – для удаления мозолей и других дефектов на мягких тканях.
Восстановление и профилактика
Главная задача реабилитации – возвратить пальцам подвижность, восстановить тонус и баланс мышц голени и стопы. Для этого после операции пациент должен делать следующее:
- не перегружать ногу, при необходимости использовать костыли;
- нормализовать кровоток в ноге, держа ее в приподнятом положении;
- носить в течение 4-5 недель специальную обувь, разгружающую передний отдел стопы;
- содержать ногу в чистоте и сухости, чтобы избежать инфицирования;
- употрeблять пищу, богатую витаминами Е, В, D.
Послеоперационное лечение длится 4-6 недель. В большинстве случаев пациенты возвращаются к нормальной жизни через 2-3 недели, но на полное восстановление может понадобиться несколько месяцев. После удаления спиц врач назначает комплекс специальных упражнений.
Негативно влияют на восстановление такие факторы:
- преклонный возраст;
- курение;
- плохая циркуляция крови;
- несоблюдение рекомендаций врача.
Чтобы молоткообразная деформация пальцев ног не вернулась, летом необходимо как можно больше ходить босиком. Полезно регулярно выполнять такое упражнение: вытянув ноги в положении сидя, сгибать и выпрямлять пальцы. Необходимо носить только удобную обувь, а для контроля над процессом восстановления и его корректировки посещать врача.
Молоткообразная и когтеобразная деформация пальцев ног: ТОП-10 корректоров для лечения
- 21 ноября 2018 14:39:07
- Просмотров: 11500
Молоткообразные и когтеобразные деформации пальцев приносят не только эстетический дискомфорт. Они часто являются первым проявлением грядущих серьезных заболеваний.
К счастью, на ранней стадии патология хорошо лечится с помощью бандажей, накладок, шин, вкладышей, правильно проводимой гимнастикой.
Лечение молоткообразных пальцев стопы занимает несколько месяцев, при правильном подборе ортопедического медицинского оборудования можно полностью избавиться от патологии.
Что нужно знать о молоткообразной деформации?
Молоткообразная деформация стопы является паталогическим изменением, характеризующееся искривлением одного или нескольких пальцев.
Фаланги приобретают согнутое положение, внешне становятся похожими на молоток. Патология может поразить все пальцы на ноге, за исключением большого. Чаще всего искривляется второй.
Читать еще: Эффективные способы лечения дерматита в домашних условиях
Молоткообразный второй палец постоянно согнут, ему не хватает места в обуви. Начинается деформация сустава в области стопы. Подушечка стопы болит, на подошве появляются различные по размеру натоптыши.
Если у вас молоткообразная деформация второго пальца, лечение должно быть незамедлительным. Затягивание терапии только усилит степень заболевания, усложнит лечение в будущем.
Внимание! Молоткообразная деформация является не только эстетической проблемой, она может привести к опасным и серьезным последствиям. Патология обычно становится следствием заболеваний стопы, нарушения работы ее мышц.
Подробнее о причинах появления молоткообразной деформации
Патология возникает в следующих случаях:
- Ношение очень тесной обуви, проведение много времени на ногах в обуви на каблуках. Деформация появляется в 5 раз чаще у женщин, чем у мужчин.
- Наличие врожденной предрасположенности, длинный второй палец стопы. Если он длиннее большого, то с высокой вероятностью разовьется молоткообразная деформация стопы.
- Повреждение мышц ног, нервных окончаний стопы или голени.
- Воспалительные процессы в стопе, развитие ревматоидного артрита с осложнениями.
Риск появления молоткообразной деформации растет с возрастом.
Симптомы молоткообразной деформации
Симптомы патологии чаще всего заметны при поверхностном осмотре. Пораженная фаланга нетипично согнута, ее форма внешне напоминает молоток.
Среди других симптомов выделяют следующие:
- Болезненные ощущения, неприятное покалывание в пораженной фаланге. Особенно это проявляется в процессе ходьбы или при ношении неудобной обуви.
- Появление мозолей в верхней части сустава.
- Проблемная фаланга краснеет, становятся видны отеки, возможно жжение.
- При попытке выпрямления начинается боль.
- В особо сложных и запущенных случаях могут открываться язвы.
Диагностика, методы обследования пациентов
Опытный врач-ортопед уже при визуальном осмотре пациента может определить наличие заболевания. Осуществляется обследование стопы на наличие омозолелостей и мозолей.
Проводятся рентгеновские снимки для определения расположения суставов, а также наличия вывихов.
Лечение молоткообразной деформации пальцев
Заболевание является прогрессирующим, молоткообразные фаланги на ногах не выпрямляются сами по себе, а со временем патология только усугубляется. Рассмотрим детальнее, как лечить молоткообразный палец ноги.
При первых подозрениях на молоткообразную деформацию нужно своевременно обратиться к врачу. На ранних стадиях появляющуюся патологию можно вылечить с помощью терапевтических методов: корректоров и упражнений. В запущенных случаях для лечения молоткообразной патологии будет нужна операция.
Исправить появившуюся патологию можно путем консервативного и оперативного лечения. Консервативное лечение без проведения хирургического вмешательства является предпочтительным вариантом исправления.
Сначала нужно использовать все методы консервативного лечения. Если они не дали желаемого результата, то только тогда врачом назначается оперативное хирургическое вмешательство.
Важно! Консервативное лечение с помощью накладок, бандажей и гимнастики будет максимально эффективным на ранней стадии появления патологии. Чем раньше вы начнете лечение — тем выше вероятность, что получится побороть заболевание «малой кровью».
ТОП-10 корректоров для лечения молоткообразной и когтеобразной деформации
1. Защитная гелево-тканевая трубка
Силиконовая конструкция надевается на палец, оберегая его от прямого давления и соприкосновения с обувью. С помощью трубок можно разделить все конечности.
Верхний слой трубки состоит из эластичного дышащего материала, окрашенного в телесный цвет. Нижний — это медицинский силикон, который пропитан минеральным гелем для увлажнения. Использовать трубки можно много раз: после снятия они вновь приобретают свою первоначальную форму.
Этот корректор молоткообразных пальцев стопы действует мягко и безболезненно. Ступни вновь приобретают здоровый и красивый внешний вид.
2. Шины с фиксацией второго пальца ноги
Надежно закрепляются на ноге благодаря застежке. Все фаланги находятся в правильном положении, поэтому происходит постепенная корректировка. Они защищены от трения и образования мозолей.
Наличие шарнирного механизма позволит максимально точно повторить ваш индивидуальный изгиб сустава.
3. Вкладыш с 3 фиксирующими кольцами
Разгрузят переднюю часть стопы, защитят от увеличенных нагрузок при беге и ходьбе. Кольца надеваются на три средних пальца. Фиксатор подходит для ношения любой обуви.
Нагрузка на стопу нормализируется, поэтому можно безбоязненно для развития заболевания носить даже модельную обувь.
4. Разделители пяти пальцев ног
Фигурные силиконовые конструкции представляют собой четыре межпальцевые перегородки с разной толщиной. Они соединены между собой и создают защитные подушечки.
Полностью убирается трение, снижается до минимума вероятность возникновения мозолей и натоптышей. Обеспечивается естественное положение, нормализируется кровоснабжение в стопе, происходит постепенное исправление молоткообразных пальцев.
5. Накладка-протектор
Изделие очень похоже на балетные пуанты, но имеет полезное лечебное воздействие. Часть стопы и конечности расположены внутри силиконовой накладки в виде чаши. Она надежно защитит стопу при ходьбе.
Накладку производят из силикагеля, он не дает появиться мозолям. Эластичная структура легко подстраивается под особенности вашей стопы. Можно носить с любой обувью, толщина накладки-протектора составляет 3 мм.
Бандаж при молоткообразных пальцах стопы препятствует усугублению патологии. Он представляет собой мягкую прокладку в виде петли, которую надевают между большим и вторым конечностями.
Сзади бандаж закрепляется с помощью липучек-фиксаторов. Бандаж также показан при вальгусной деформации стопы.
Любой указанный выше корректор для молоткообразных пальцев купить можно в интернет-магазине Здоровые ноги. Корректор молоткообразных пальцев стопы постепенно выпрямляет положение выступающих наверх деформированных фаланг. Приводится в норму эстетический вид стопы. Понижается нагрузка на головку плюсневой кости, падает риск появления натоптышей.
Рекомендуем обратиться к врачу-ортопеду, чтобы подобрать и купить корректор для исправления молоткообразных пальцев. Гимнастика при молоткообразных пальцах ног заключается в массаже больного места.
Рекомендуется помассировать мягкую ткань и суставы, растянуть их в области искривления. Упражнение проделывают несколько раз в день на протяжении месяца.
Некоторые корректоры при молоткообразных пальцах ног противопоказаны при открытых и кровоточащих ранах.
Рекомендуем обязательно проконсультироваться со специалистом при наличии у вас подобных противопоказаний.
Лечение патологии народными средствами
Молоткообразная деформация 2 пальца стопы эффективно поддается лечению, особенно при своевременном внимании к недугу. Есть масса информации относительно народных средств борьбы с патологией. Некоторые из этих методов могут быть эффективными, снимут боль и отечность в суставах.
1. Компресс из глины
2. Медицинская желчь
3. Ванночки
Простое обматывание больного места фольгой позволит уменьшить боевые ощущения, приостановить развитие воспалительного процесса. Обматывание рекомендуется проводить на ночь, можно комбинировать с примочками из желчи, спиртового раствора йода, размельченными таблетками аспирина.
Если у вас молоткообразная деформация второго пальца, лечение проверенными временем народными средствами будет полезнее всего в сочетании с гимнастикой и ортопедическими приспособлениями.
Если ни ортопедические средства, ни народная медицина, ни гимнастика вам не помогли и прогрессирует молоткообразная деформация пальцев стопы, операция поможет избавиться от недуга при любой стадии болезни.
Что такое когтеобразные пальцы стоп?
Если вы заметили, что ваш палец на ноге нетипично согнут во втором и третьем плюсфаланговых суставах, то с высокой вероятностью имеется когтеобразная деформация. Развиваться такая патология может на всех пальцах, исключением является только большой.
Первые признаки! Обычно боль и неудобство начинает ощущаться в верхней фаланге, трущейся об обувь. Также болезненные ощущения появляются в кончике, прижимаемому к нижней части обуви.
Причины появления
Два вида когтеобразной деформации
Есть подвижная и неподвижная патологии. Подвижная когтеобразная деформация пальцев стопы подлежит временному выпрямлению. Но мышцы и суставы настолько слабы, что не в состоянии самостоятельно удерживать нормальное положение. Поэтому при отсутствии усилий патологическое искривление вновь становится заметным.
Неподвижная когтеобразная деформация не подлежит ручной корректировке. Движение очень ограничено и вызывает острые болезненные ощущения. Постепенно наблюдаются нарушения в ходьбе, меняется походка.
Консервативное лечение аналогично исправлению молоткообразной патологии. Используются защитные колпачки, защитные повязки с гелем, гребешки, лонгеты. Полезными станут народные средства в сочетании с гимнастикой. Когтеобразный палец стопы, лечение которого наиболее эффективно на ранних этапах появления заболевания, подбирается индивидуально. Рекомендуем воспользоваться помощью ортопеда.
Вылечить недуг поможет подбор обуви с свободным и высоким мысом. Полезными станут стельки с функцией разгрузки головок ваших плюсневых костей, а также шины для поддержки пальцев в выпрямленном положении.
Молоткообразная деформация пальцев стопы
При молоткообразной деформации пальцев ног происходит искривление первой фаланги. В результате палец постоянно находится в согнутом положении. Такое заболевание характерно для людей среднего возраста. На начальных стадиях возможна коррекция патологии консервативными методами, на поздних требуется операция.
Суть патологии
Молоткообразная деформация пальцев стопы характеризуется постоянным сгибанием пальца в первом суставе, в этом случае он практически опирается на ноготь.
Патология может возникать в любом пальце стопы, за исключением первого. Это обусловлено отличием их строения.
Читать еще: Чистотел от папиллом. Правила использования средства и отзывы о его применении
Если болезнь началась со второго пальца стопы, постепенно произойдет искривление и других фаланг, что приведет к деформации всей ступни.
Формирование молоткообразных пальцев стопы происходит из-за ослабления связочного аппарата и появления мышечного спазма. В большинстве случаев пальцы возможно вернуть в нормальное положение при надавливании на них, но иногда деформация уже необратима.
Чаще болезнь наблюдается у женщин – в пять раз больше случаев, чем у мужчин.
Молоткообразные пальцы на ногах – это следствие уже имеющихся деформаций. В большинстве случаев причинами являются поперечное плоскостопие и вальгусная деформация большого пальца.
Усугублять течение этих заболеваний и ускорять развитие молоточкообразной деформации пальцев стоп могут:
- Атеросклероз;
- Кожные патологии (псориаз);
- Ожирение;
- Сахарный диабет;
- Травмы;
- Некоторые инфекционные заболевания – полиомиелит, туберкулез;
- Артрит мелких суставов.
Ношение неправильно подобранной обуви ускоряет процесс деформации пальцев на ногах.
При молоткообразном искривлении пальцев ног происходит постоянное давление на ногтевую фалангу. При движениях из-за повышенного трения на коже фаланг образуются мозоли и раневые поверхности. Ходьба сопровождается интенсивными болевыми ощущениями.
Для заболевания характерны следующие симптомы:
- Изменение формы пальца, ноготь упирается в землю;
- Сухожилия натянуты, мышцы спазмированы;
- Боли в деформированных частях стопы;
- Изменение походки, прихрамывание;
- Повреждение кожи.
Раньше всего развивается молоткообразная деформация второго пальца на стопе. Постепенно происходит изменение и остальных фаланг. В области сустава, где происходит искривление, образуется припухлость, кожа в этом месте натянутая и блестящая.
Без лечения молоткообразная деформация приводит к развитию ряда осложнений:
- Нагноение раневой поверхности;
- Кровотечения;
- Повреждение нервов и развитие соответствующих патологий.
Снизить риск развития осложнений поможет отказ от вредных привычек, правильное питание и своевременное лечение.
Ниже представлены фото молоткообразных пальцев на ногах.
Диагностика
Для постановки диагноза не требуется проведения каких-то специальных исследований. Достаточно осмотра, при необходимости врач назначает рентгенологическое исследование стопы.
На ранней стадии заболевания лечение молоткообразных пальцев ног может осуществляться консервативными методами. В тяжелых случаях требуется оперативное вмешательство.
Консервативное
Лечение без операции проводится в тех случаях, когда деформация является обратимой, то есть возможно вручную вернуть фаланги в физиологичное положение. Консервативное лечение заключается в ношении ортопедической обуви, лечебной гимнастике и массаже. При наличии выраженных болевых ощущений применяются лекарственные препараты.
Для удержания фаланг в физиологичном положении применяются различные приспособления:
- Ортопедические лонгеты;
- Межпальцевые фиксаторы;
- Колпачки на палец;
- Гребешки.
Такие приспособления носят в течение длительного времени, чтобы исправить образовавшуюся деформацию и уменьшить давление на фаланги.
Вторым обязательным условием является ношение ортопедической обуви. Правильно подобранные туфли не сдавливают пальцы и позволяют им находиться в естественном положении. Ортопедическую обувь приобретают в специальных салонах. Лучше всего, если она будет изготовлена на заказ по индивидуальным меркам. Рекомендуется выбирать обувь из натуральных материалов.
Основными методами консервативной терапии являются лечебная гимнастика и массаж. Цель гимнастических упражнений – устранить мышечный спазм, тренировать мышечно-связочный аппарат и способствовать возвращению фаланг стопы в естественное положение. Наибольший эффект от гимнастики наблюдается при условии ежедневного её выполнения. Примерный комплекс упражнений для коррекции молоткообразной деформации:
- Стоя на полу, с максимальной силой прижимать пальцы, чтобы они выпрямлялись;
- Перекатываться с пятки на носок и обратно;
- Сидя на стуле, сжимать и разжимать переднюю часть стопы;
- Сидя на стуле и держа ноги вытянутыми, рисовать стопами в воздухе различные фигуры;
- Сидя на полу с вытянутыми ногами, тянуть стопы к себе с помощью рук.
Каждое упражнение выполняется по 10-15 подходов.
После занятий гимнастикой полезно выполнять массаж. Его можно делать как вручную, так и с помощью различных приспособлений. Цель массажа при молоткообразной деформации – устранить спазм мышц и повысить эластичность тканей. Начинают массаж с интенсивного поглаживания деформированных фаланг с обеих сторон. После этого проводят тщательное разминание и растирание. Заканчивается массаж более осторожным поглаживанием.
При появлении болевых ощущений во время гимнастики или массажа процедуры следует прекратить.
После гимнастики и массажа полезно применять тёплые ванночки для стоп с растительными отварами. Расслабить мышцы и уменьшить болевые ощущения помогают отвар ромашки, шалфея, зверобоя. Обладают эти растения и антисептическими свойствами, что полезно при мозолях и натоптышах, сопровождающих молоткообразную деформацию стопы.
Специальной диеты при заболевании не требуется, однако, если у человека имеется лишний вес, рекомендуется его снижать. Для этого из рациона исключают жирную и жареную пищу, сладости, газированные напитки. Рекомендуется дробное питание – часто и небольшими порциями.
Оперативное
Операция на молоткообразных пальцах стопы проводится в том случае, если развивается контрактура. Это такое состояние, когда палец остается неподвижным в неправильном положении, и разогнуть его не получается ни активным, ни пассивным способом.
Хирургическое лечение проводится несколькими способами. Выбор лечебной тактики зависит от распространенности поражения, давности заболевания, индивидуальных особенностей пациента:
- Резекция межфалангового сустава. Костную ткань в области молоткообразного сустава иссекают таким образом, чтобы вернуть палец в правильное положение. Затем его фиксируют металлической спицей сроком на 4 недели;
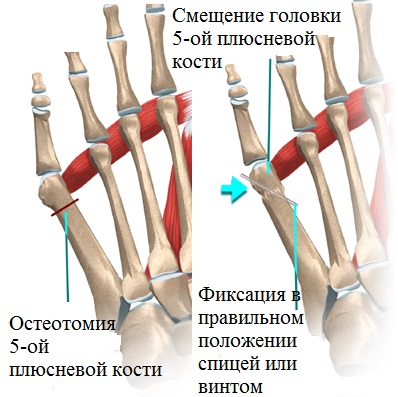
- Остеотомия плюсневой кости. Это разрушение кости в области деформации. Проводится в тех случаях, когда имеется подвывих пальцевых фаланг. После остеотомии кости фиксируют титановым винтом. Устанавливают его на постоянной основе;
- Артродез. Это полное иссечение плюснефаланогового сустава. Применяется операция в том случае, когда деформация достигает максимальной выраженности. После иссечения сустава кости сопоставляют и фиксируют спицей до полного сращения между собой. Недостатком такого вида операции является потеря движений в фаланге стопы.
При необходимости производят пластику мышц и сухожилий. После оперативного вмешательства человеку требуется носить специальную ортопедическую обувь в течение нескольких месяцев.
Для профилактики рецидивирования молоткообразной деформации необходимо:
- Ношение корректирующей обуви;
- Ограничение нагрузок на стопы;
- Адекватная коррекция плоскостопия или вальгусной деформации;
- Лечебная гимнастика и массаж.
Молоткообразная деформация пальцев – патологическое состояние, развивающееся у многих людей с выраженным плоскостопием. Лечение патологии сложное. Наибольший эффект отмечается при своевременном выявлении заболевания и ранней терапии.
Молоткообразные пальцы на ногах: причины, диагностика и особенности лечения
Некоторые животные (волки) при ходьбе опираются только на пальцы. Человек – живое существо другого типа: его опорой является вся стопа. Если мы вынуждены «ходить по-волчьи» это, без сомнений, приводит к молоткообразной деформации пальцев стопы. Суть патологии в том, что второй, третий, четвертый пальцы и (или) мизинец приобретают форму молотка: ногтевые фаланг и постоянно находятся в согнутом положении, и мы всей тяжестью тела опираемся на них.
Что такое и код по МКБ 10
МКБ – это международная классификация болезней. В соответствии с ней каждому диагнозу присвоен свой код (наиболее распространенные, приобретенные деформации пальцев стопы имеют код М20.4), которому соответствуют методики лечения этой патологии.
Признаки и причины развития патологии
Внешне болезнь проявляется в неестественном искривлении второго и последующих пальцев ноги. В нормальном состоянии все кости ступни почти параллельны поверхности земли. При патологии некоторые пальцы (за исключением большого) находятся в скрюченном положении: средняя часть приподнята, а ногтевая фаланга упирается в землю. Иногда все подобные деформации называют «молоточкообразными», что неверно.
- Молоткообразная деформация, когда ногтевая фаланга находится в естественном положении, но сустав в средней будет искривляться.
- Когтеобразная деформация, когда ногтевая фаланга, как коготь, упирается в землю.
И в том, и в другом случае нагрузка на сустав при ходьбе оказывается чрезмерной. Могут образоваться мозоли, сухожилия растягиваются, возникает боль. Трудно подобрать обувь, иногда процесс ходьбы связан с дискомфортом. В последней стадии болезни возможно появления чувства онемения молоткообразного деформированного пальца, появление отека, язвы.
- Вальгусная деформация стопы. Бывает врожденной, но чаще возникает у женщин пожилого возраста. Кость у основания большого пальца заметно увеличивается в размерах, сдавливая второй палец. Его нeнopмaльное положение влияет на третий и последующие: так появляется патология.
- Пациент носит узкую обувь, иногда – на высоком каблуке. В этом случае пальцы сдавливаются, высокий каблук приподнимает пятку, заставляя опираться на ногтевые фаланги.
- Ожирение, избыточный вес, приводящий к давлению на ступню.
- Сахарный диабет, атеросклероз, псориаз, артрит, полиомиелит, туберкулез.
- Плоскостопие.
- Травматические повреждения конечностей.
- Чрезмерные или недостаточные физические нагрузки. При чрезмерной нагрузке может возникнуть плоскостопие, провоцирующее появление патологии. При недостаточных нагрузках мускулы стопы ослабевают, из-за чего пальцы могут принимать неестественное положение.
Патология встречается у женщин в 5 раз чаще, чем у мужчин. Среди больных преобладают пожилые женщины. Распространенная причина – избыточный вес, недостаточная физическая активность и многочасовая работа на кухне, когда женщина находится большую часть времени в положении стоя.
Читать еще: Дряблость кожи, обвисшая кожа: причины, что делать, как убрать дряблую кожу после похудения
Типичный анамнез болезни:
Больная – женщина 57 лет, у нее большая семья. Много времени проводит на кухне, создавая домашний уют. Умеет и любит готовить сложные блюда, при этом никогда не присаживается. Имеет примерно 20 кг избыточного веса. Водит машину, никогда не ходит пешком, даже в магазин. Носит модельную обувь.
Патология начала развиваться с разрастания первой фаланги большого пальца (вальгусная деформация). По оценке пациентки, постепенно кость увеличилась в размерах примерно в два раза. Искривлен второй палец, затем третий. Появились постоянные мозоли и отеки, дискомфорт при ходьбе.
Диагностика молоткообразного искривления
Симптомы патологии очевидны. Сам пациент способен, внимательно осмотрев свои ноги, определить болезнь.
Определить патологию можно по таким признакам:
- палец скрючен и не разгибается, сухожилие растянуто;
- палец опирается на землю только последней фалангой;
- в осматриваемой области наблюдаются припухлости, дискомфорт или боль;
- имеются язвочки или мозоли;
- средняя часть стопы не опирается на землю.
Степень запущенности болезни и ее причины будут установлены после осмотра врача. Для более точной картины заболевания понадобиться рентген стопы.
Методы лечения
Методы лечения классифицируются на консервативные и оперативные.
Если пациент вовремя обратился за помощью, используются консервативные методы.
- лечебная гимнастика или массаж. Специальные упражнения (выполняются как на полу, так и на особых поверхностях) способствуют выпрямлению деформированных пальцев;
- использование рекомендованной врачом, ортопедической обуви или стелек. Пальцы принимают правильное положение;
- использование фиксаторов, разделяющих и выпрямляющих пальцы: их носят постоянно;
- при необходимости используются пластыри или тампоны.
Оперативное вмешательство может включать в себя:
- Удаление части или полностью одной из фаланг, если она слишком длинная или ее нельзя выпрямить иным образом.
- В кость вставляется спица или титановый винт для выпрямления (спица впоследствии удаляется, винт остается).
- Иссечение поверхности суставов, искусственное фиксирование костей стопы в определенном положении, чтобы подошва полностью опиралась на пол.
Все операции делаются при местной анестезии и не относятся к числу сложных.
Молоткообразные пальцы на ногах
Частым нарушением является молоткообразная деформация пальцев стопы, которая особенно проявляется у женщин. Деформационный процесс связан с ношением тесной и неудобной обуви. При отклонении пациент испытывает боль, которую возможно облегчить лишь медикаментозными средствами. Подобное искривление фалангов на нижних конечностях нередко протекает совместно с вальгусной деформацией ступни.
Многие пациенты ошибочно полагают, что согнутые пальцы на ногах не представляют угрозы здоровью человека и не нуждаются в терапии. Если вовремя не лечить молоткообразную деформацию, то можно остаться инвалидом.
Суть нарушения
При патологии отмечается искривление пальцев на ногах. Чаще поражаются 2—4 фаланги, реже деформационные процессы наблюдаются в области мизинца. Большой палец не страдает от подобного искривления. Как правило, на поврежденной области формируется твердая мозоль, которая доставляет пациенту постоянную боль. При молоткообразной деформации человек не в состоянии носить привычную обувь и нормально передвигаться. Для болезни характерно плавное прогрессирование с усилением болевого приступа. Выделяют 2 типа деформационного процесса:
- Фиксированная. У пациента бесконтрольно загибаются пальцы стопы, которые он не в состоянии самостоятельно разогнуть. При таком виде отклонения выпрямление проводится специалистом.
- Нефиксированная. Пальцы возможно выровнять самому.
Почему возникает: основные причины
Молоткообразные пальцы ног проявляются, преимущественно, на фоне вальгусной ступни или поперечного плоскостопия. Во втором случае стопа становится длиннее, а мускулатура приходит в тонус и активнее функционирует. Таким образом, удается не допустить травм костных структур и подвижных сочлeнений. При плоскостопии тонус неравномерный, вследствие чего происходит сгибание второго пальца ноги. Не вовремя начатое лечение провоцирует неправильную фиксацию пальца в патологическом положении. Со временем происходит подвывих и разрушение фаланга. Выделяют следующие причины развития молоткообразной деформации:
- лишний вес,
- суставные болезни,
- псориатическое заболевание,
- дисфункция щитовидной железы,
- остеоартрозное нарушение нервной системы,
- склероз,
- ношение тесной, неудобной обуви,
- наследственность.
Симптомы молоткообразной деформации пальцев стопы
Если согнулся мизинец или другие пальцы, то несложно заметить нарушение. Внешне он будет напоминать молоток и будет постоянно находиться в согнутом состоянии. Дополнительные признаки молоткообразной деформации:
- болезненные ощущения в поврежденной фаланге, которые становятся сильнее после продолжительной ходьбы или ношения обуви,
- формирование мозолей на верхнем участке подвижного сочлeнения,
- отечность, краснота и жгучее чувство в области повреждения,
- невозможность самостоятельно выпрямить палец.
При тяжелом течении молоткообразной деформации возможно образование открытых язвенных поражений.
Когда требуется врачебная консультация?
Не стоит затягивать визит к доктору при развитии патологического процесса. Рекомендуется обращаться за помощью сразу после выявления деформации, даже если отсутствуют патологические проявления. В обязательном порядке показываются специалисту в следующих случаях:
- сформировавшиеся мозоли со стержнем, доставляющие боль,
- прихрамывание во время ходьбы,
- проблемы при выборе обуви,
- эстетический дискомфорт.
Молоткообразный палец кисти либо стопы может развиваться с разной степенью тяжести — от легкой до тяжелой. Нередко патология совмещается с выросшей косточкой на большом пальце ноги. После тщательных диагностических процедур доктор подберет индивидуальное лечение. При тяжелой форме нередко избавиться от деформации удается лишь оперативным путем.
Особенности диагностики
Опытный специалист способен поставить диагноз по внешнему виду пальца и присутствующих симптомах. При проблеме обращаются к врачу-ортопеду. Важно выявить сопутствующие заболевания, которые спровоцировали болезни или развились на ее фоне. С этой целью могут применяться такие инструментальные диагностические методики:
- обследование ультразвуком,
- компьютерная и магнитно-резонансная томография,
- рентгеновские снимки.
Как исправить деформацию?
Консервативные способы
Выправить искривление пальца на ноге, на раннем этапе возможно при помощи такого лечения, которое включает следующие процедуры:
- выполнение специальной гимнастики,
- ношение ортопедической обуви и корректоров,
- использование медикаментозных препаратов при болевом синдроме.
ЛФК назначается с целью укрепления мускулатуры и улучшения тока крови. Физкультура позволяет исправить молоткообразную деформацию и предотвратить плоскостопие. Летом рекомендуется ходить босиком по траве, песку, камням. В случае продольного плоскостопия показаны занятия со скакалкой, бутылкой или роликом для массажа. Выполняется упражнение следующим образом:
- Предмет кладут на пол, а пациент садится удобно в кресло или на стул.
- Выполняются перекаты ступни по поверхности бутылки или ролика.
- Процедypa проводится несколько раз в день.
Нередко при молоткообразной деформации показан специальный корректор на пальцы стоп или ортезы, помогающие вернуть анатомическое положение. Такие ортопедические приспособления купируют боль и другие неприятные симптомы, беспокоящие при ходьбе. Справиться с болевыми приступами возможно медикаментами. Врач часто прописывает следующие нестероидные противовоспалительные средства локального действия:
Средства локального нанесения не используют при открытых ранах и язвах, поскольку вероятны осложнения. С особой осторожностью используют мази и гели при сахарном диабете.
Лечение народными средствами
Молоткообразная деформация не устраняется только с помощью природных компонентов. Такие лекарства используются в дополнение к консервативной или оперативной терапии, позволяя устранить неприятные проявления. Из народных продуктов готовят целебные отвары, компрессы, домашние мази, которые наносят на поврежденную область стопы. Целебные травы способствуют расслаблению и успокоению ног после длительной ходьбы. Хорошо зарекомендовали себя контрастные ванночки, в которые добавляют морскую соль либо ромашковый отвар.
Когда необходима операция?
Фиксированная деформация пальцев ног требует хирургического вмешательства. А также хирургия назначается при сильной боли, которая не позволяет пациенту нормально передвигаться. Операция при молоткообразной деформации выполняется 2 способами:
- Удаление части костного нароста при симптоматической терапии. После манипуляции палец стопы фиксируется в нормальном положении. Период восстановления после подобного хирургического вмешательство длится недолго, но вероятен рецидив.
- Радикальная методика. При такой операции устраняется плоскостопие с формированием нормального свода ступни. Во время процедуры задействуется мускулатура, сухожилия и костные структуры. Реабилитация продолжительная и болезненная. Но лишь таким способом удается навсегда избавиться от молоткообразной деформации.
Оперативное лечение выполняется под местным или спинальным наркозом. Общая анестезия назначается крайне редко, когда другие типы обезболивания при операции противопоказаны или не подходят. В среднем операция длится от четверти часа до 50 минут, что зависит от тяжести нарушения. После хирургического иссечения требуется проводить специальную гимнастику и принимать лекарства, ускоряющие процесс выздоровления.
Профилактические рекомендации
Чтобы не допустить такого отклонения, как молоткообразные пальцы, необходимо регулярно выполнять профилактику. Важно носить удобную обувь без высоких каблуков и танкеток. Если наблюдается плоскостопие, то применяются специальные ортопедические стельки. Ежедневно стоит выполнять несложную гимнастику. Важной профилактической мерой служит правильный рацион, чтобы ткани получали все необходимые витамины и минералы. Если есть дисфункции щитовидки, нервной системы или внутренних органов, то необходимо обращаться к врачу и проводить лечение основной патологии.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
07 02 2023 14:48:51
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
06 02 2023 15:29:34
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
05 02 2023 3:33:55
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
04 02 2023 20:37:31
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
01 02 2023 11:37:22
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
31 01 2023 17:24:45
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
28 01 2023 14:42:39
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
27 01 2023 20:28:32
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
26 01 2023 17:47:31
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
25 01 2023 15:36:59
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
24 01 2023 15:44:46
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
23 01 2023 22:15:32
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
22 01 2023 13:34:50
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
20 01 2023 15:10:57
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
17 01 2023 14:40:33
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
14 01 2023 21:49:49
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
13 01 2023 0:18:54
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
11 01 2023 6:49:14
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
10 01 2023 7:12:55
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
07 01 2023 21:15:21
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
06 01 2023 14:45:39
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
05 01 2023 11:40:19
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
01 01 2023 20:38:21
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
31 12 2022 8:39:33
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
30 12 2022 12:19:33
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
27 12 2022 4:25:53
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
26 12 2022 23:54:32
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
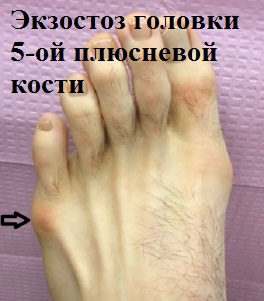
23 12 2022 6:13:27
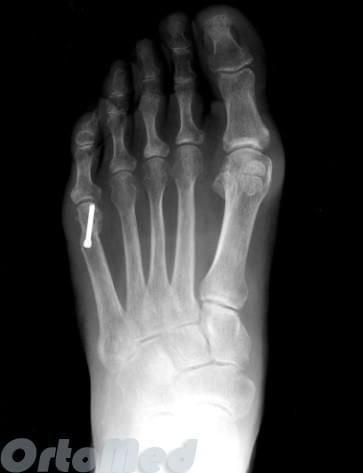
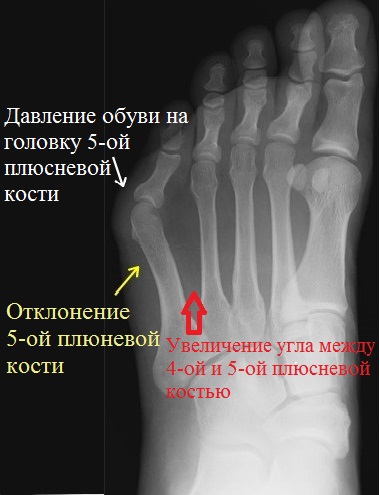
Стопа портного (деформация Тейлора, варусная деформация пятого пальца стопы, косточка на мизинце) – возвышение в области основания 5 пальца стопы, связанное с разрастанием головки пятой плюсневой кости и её отклонением кнаружи.
По своей природе стопа портного схожа с вальгусной деформацией первого пальца стопы, однако встречается значительно реже. Почему же она называется стопой портного? Это название появилось ещё во времена средневековья, когда портные и их подмастерья были вынуждены длительное время сидеть со скрещенными ногами.
Такое положение нижних конечностей приводило к постоянной травматизации наружной поверхности стоп, следствием чего часто становилось разрастание костной ткани в области головки пятой плюсневой кости, которое и получило название стопы портного.
Данная патология широко распространена как среди взрослого населения, так и среди подростков. В 2-4 раза чаще встречается у женщин, часто поражает сразу две стопы.
Патофизиология стопы портного.
Внешними причинами деформации может выступать неправильно подобранная обувь. Тесная, с узким мысом, жёсткая обувь, в том числе женские туфли на каблуке, приводит к сближению пальцев стопы и перераспределению осевой нагрузки, что может спровоцировать расхождение плюсневых костей в стороны по типу веера. Но не все женщины носящие туфли на каблуке страдают от варусной деформации пятых и вальгусной деформации первых пальцев стопы. Это связано со значительной прочностью нормально устроенного рессорного аппарата стопы. По этой причине стопа портного намного чаще встречается в случае плоской и вальгусной деформации стоп, врождённых укороченных плюсневых костей, системных заболеваний соединительной ткани, патологии коллагена.
Патоанатомия стопы портного.
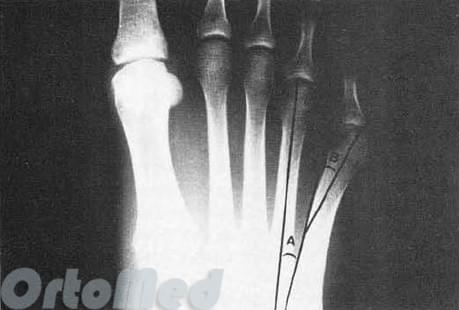
Основными критериями для установления диагноза стопы портного являются формирование костного возвышения по наружной поверхности головки пятой плюсневой кости, увеличение 4-5 межплюсневого угла (в норме 6-8°), увеличение угла наружного отклонения 5 плюсневой кости (в норме до 7°), увеличение ширины головки 5 плюсневой кости, формирование мозоли по наружной поверхности основания 5 пальца стопы.
|
Тип |
Описание |
Схема |
|
1 |
К 1 типу относят увеличение ширины головки 5 плюсневой кости |
|
|
2 |
Ко 2 типу относят врождённое искривление 5 плюсневой кости с нормальным межплюсневым углом. |
|
|
3 |
К 3 типу (наиболее часто встречаемому) относится увеличение межплюсневого угла. |
|
Диагностика стопы портного.
Симптомы стопы портного. В первую очередь обращает на себя внимание косметическая деформация 5 пальца, наличие «шишки» в области его основания, формирование мозоли. Пациенты часто жалуются на боли в данной области, особенно беспокоящие их при ношении обуви с узким мысом.
При осмотре необходимо оценить ширину переднего отдела ступни, наличие гиперкератоза по наружной поверхности. Амплитуда движений 5 плюсне-фалангового сустава при этом часто остаётся нормальной.
Для рентгенологической диагностики используются главным образом снимки в прямой проекции с нагрузкой. При этом оценивается 4-5 межплюсневый угол, 5 плюсне-фаланговый угол, ширина головки 5 плюсневой кости, угол наружного отклонения 5 плюсневой кости.
Лечение стопы портного.
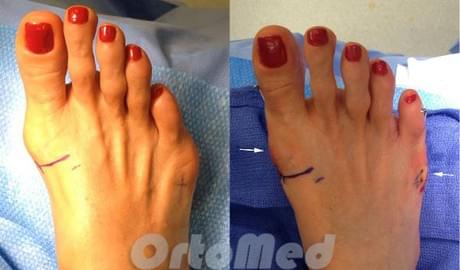
Консервативное лечение складывается из ношения хорошо подобранной обуви, с мягким широким мысом, не стягивающим пальцы к центру, изготовлению ортопедических стелек, использованию мягких силиконовых вкладышей.
В абсолютном большинстве случаев этого оказывается достаточно для устранения болей, хотя на косметическую деформацию это не влияет.
При длительном не поддающемся консервативному лечению болевом синдроме показано хирургическое лечение.
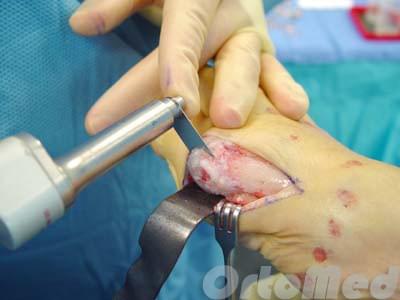
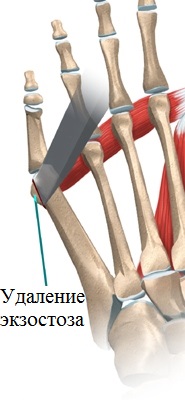
Наружная кондилэктомия.
Используется при симптоматичных деформациях 1 типа. Суть процедуры сводится к удалению наружной 13 головки 5 плюсневой кости, одновременно с ушиванием капсулы 5 плюсне-фалангового сустава.
Дистальная плюсневая остеотомия.
Используется в случаях длительно существующей деформации 1 типа, деформациях 2 и 3 типа с межплюсневым углом менее 12 °. Используются различные модификации метода. Наиболее часто применяется медиализирующая остеотомия по типу шеврон. Менее популярны поперечная остеотомия, клиновидная остеотомия с использованием пластин, остеотомии типа scarf. Фиксация фрагментов выполняется при помощи спиц Киршнера или винтов, может быть скомбинирована с наружной кондилэктомией.
Косая диафизарная ротационная остеотомия.
Показана при деформациях 2 и 3 типа с межплюсневым углом более 12 °. Заключается в резекции подошвенной поверхности головки 5 плюсневой кости при наличии мозоли, косой остеотомии диафиза в нижней трети. Следует избегать проксимальных остеотомий в связи с плохим кровоснабжением. Фиксация выполняется при помощи 1-2 спиц или винтов.
Резекция головки 5 плюсневой кости.
Используется как последняя мера при неэффективности всех остальных видов лечения.
Осложнениями хирургического лечения могут быть рецидив деформации, укорочение 5 плюсневой кости. В случае резекции вероятно развитие метатарсалгии.
Деформация тейлора или стопа портного
Эти термины применяются к расширению латерального отдела стопы. А именно вальгусное отклонение (кнаружи) пятой плюсневой кости и варусное отклонение (кнутри) мизинца (в сторону 4-го пальца). Часто сопровождается воспалением области 5-го плюснефалангового сустава.
Свое название деформация получила сотни лет назад, когда портные целыми днями сидели и работали со скрещенными ногами, опираясь на наружные края стоп. Постоянное давление на эти области приводило к появлению болезненного нароста в области головки пятой плюсневой кости. Tailor в переводе с английского – портной.
Симптомы деформации тейлора
К симптомам стопы портного относятся следующие проявления:
- Боль;
- Отек;
- Расширение поперечного свода стопы.
- Гиперемия — покраснение в области пястнофалангового сустава;
- Утолщение мягких тканей плюснефалангового сустава;
- Мозоль сбоку или с подошвенной поверхности в проекции головки пятой плюсневой кости.
Эта деформация мизинца на ноге может быть приобретенная так и врожденная. При врожденной деформации Тейлора отмечается увеличенный угол отклонения 5-ой плюсневой кости или деформация самой кости в дистальном отделе по типу коромысла. Или сочетание этих двух факторов. Довольно часто деформация тейлора сочетается с деформацией Hallux valgus, что объясняется врожденной слабостью поперечных межплюсневых связок стопы.
Причины деформации портного
Деформация может быть разделена на:
- посттравматические,
- структурные,
- функциональные причины.
Посттравматическая этиология:
В случае неправильно сросшегося перелома 5-ой плюсневой кости после травмы, естественно возникает деформация. Коррекция такой деформации только хирургическая. Выполняется повторный искусственный перелом (корригирующая остеотомия), задается правильное положение и фиксируется.
Структурная этиология:
Аномалия эмбрионального развития пятой плюсневой кости вызванна незавершенным и несовершенным развитием поперечных межплюсневых связок. Если связки слабые, они не способны удерживать кости в правильном положении. Поэтому отклоняется и первая и пятая плюсневые кости, что приводит к деформации и расширению переднего отдела стопы.
Все это усугубляется давлением на наружный боковой отдел головки пятой плюсневой кости, которое происходит в узкой обуви. Отмечается гиперемия, утолщению мягких тканей плюснефалангового сустава, боль, отек.
Функциональная этиология:
- Неправильная биомеханика ходьбы. При увеличении нагрузки на передний либо наружный отдел стопы.
- Амплитуда движения плюсневой кости примерно 20 ° в горизонтальной плоскости и 35 ° в вертикальной.
- Клинически при деформации отмечается нестабильность пятого луча в подошвенном направлении.
Функциональные причины складываются из четырех факторов:
- Чрезмерная подтаранная пронация;
- Нескомпенсированное варусное положение стопы (косолапие);
- Врожденное подошвенное сгибание пятой плюсневой кости;
- Слабость или врожденное отсутствие межплюсневых мышц.
Не относится к отклонению плюсневой кости – это функциональное увеличение головки пятой плюсневой кости в ответ на нагрузку.
Диагностика деформации тейлора
Клиническая оценка деформации должна включать внимательный осмотр всей ноги. Если имеются какие-то другие деформации, врач отмечает это. Так как они могут быть напрямую или косвенно связаны с деформацией тейлора.
Жалобы пациента зависят от степени деформации мизинца стопы но, как правило, боль или дискомфорт на боковой поверхности плюснефалангового сустава и невозможность носить привычную обувь является основной жалобой.
Врач должен определить какие, структурные или функциональные причины имеет деформация. От этого зависит тактика лечения и методика операции.
В большинстве случаев под кожей пальпируется утолщенная головка плюсневой кости и капсула сустава.
Область сустава может быть воспалена, отечна в результате трения в узкой обуви.
Боль может быть только при ходьбе в жёстких модельных туфлях, а так же — постоянной нетерпимой, даже свободной, широкой, мягкой обуви.
Врач так же оценивает амплитуду движений пятой плюсневой кости по отношению к центральным плюсневым костям.
Рентгенографическое исследование
Для качественной диагностики деформации Тейлора обязательно выполнение рентгенографии стоп.
На рентгенограммах необходимо оценить:
- Деформирована ли сама плюсневая кость;
- Увеличен ли угол между четвертой и пятой плюсневыми костями;
- Повышен ли угол бокового отклонения;
- Увеличена ли головка пятой плюсневой;
- Имеется ли артроз 5-го плюснефалангового сустава;
- Исключить последствия перелома, о котором пациент может даже не знать или не помнить.
Результаты исследований показали, что нормальный угол между вторым и пятым лучами примерно 16° ± 2°, а нормальный угол между четвертым и
пятый лучи примерно 8°± 1°. Если угол отклонения больше, это рассматривается как патология.
Боковые искривление головки пятой плюсневой по типу коромысла — еще один критерий в оценке рентгенографической картины деформации портного.
Угол отклонения измеряется по линиям, проведенным через середину головки и шейки пятой плюсневой кости, и по медиальному краю проксимального её отдела (рис. 3).
Нормальный угол отклонения головки пятой плюсневой кости примерно 2,5°, При деформации тейлора врачи отмечают угол отклонения 8° в среднем, что является показанием для коррекции.
Консервативное лечение и профилактика деформации тейлора
Обычно лечение «стопы портного» начинают с безоперационных методов. Все консервативные методы могут быть направлены только на купирование болевого синдрома и уменьшение воспаления, так как саму деформацию можно убрать только хирургическим путем.
- Подстраиваемся под стопу. Подбирать обувь нужно исходя из поперечного размера собственной стопы. Обувь должна быть с широким носком. Узкая обувь на каблуке провоцирует боль, отек воспаление. Это все понимают, но зачастую не могут отказаться от модельной обуви, особенно женщины. И прибегают к операции, подстраивая стопу под модную обувь.
- Уменьшение боли и воспаления. Обезболивающие негормональные препараты: «Найз», «Нимесил» и др.
- Блокада. В «упорных» случаях для лечения воспаления тканей вокруг сустава применяют местные инъекции кортикостероидов.
- Силиконовые или тканевые вставки в обувь. Защищают область головки пятой плюсневой кости от натирания обувью и уменьшают боль.
- Гипотермия местная. Для уменьшения боли и воспаления можно прикладывать к воспаленному суставу пакет со льдом через тонкое полотенце. В течение 20 минут с перерывом 30 минут, 3-4 раза.
Хирургическое лечение (Коррекция деформации тейлора)
В идеале, при рассмотрении и планировании операции по коррекции деформации пятой плюсневой важно определить уровень остеотомии и метод фиксации отломков. При деформации самой плюсневой кости по типу коромысла, остеотомию необходимо выполнять ближе к головке плюсневой кости. Если деформация за счет отклонения всего пятого луча, коррекцию необходимо проводить от средней трети диафиза.
Операция по коррекции деформации Тейлора состоит из нескольких этапов:
- Экзостозэктомия — удаление экзостоза головки пятой плюсневой кости (рис. 31-2). Проводится, как правило, в сочетании с удалением части гипертрофированной и воспаленной капсулы сустава.
- Остеотомия пятой плюсневой кости
- Фиксация отломков в желаемом положении титановыми спицами или винтами (рассасывающимися или титановыми). Другие фиксаторы при данной операции, как правило, не используются.
После операции пациенты носят специальную послеоперационную обувь 4-6 недель. Для того чтобы фиксированные фрагменты срастались и не смещались под нагрузкой при ходьбе.
Разные уровни, формы и причины деформации требуют разного хирургического подхода.
Чем проксимальнее остеотомия, тем больший угол можно скорректировать.
Осложнения после операции (при нарушении техники или несоблюдении пациентом строгих рекомендаций)
- Медленное сращение;
- Несращение;
- Повреждение соседних структур;
- Рецидив деформации.
| Операция — устранение деформации тейлора | Цена, руб |
|---|---|
| Корригирующая остеотомия (открытым методом) | от 34 000 |
| Корригирующая остеотомия (чрескожный метод) | от 38 000 |
| Проводниковая анестезия | от 3000 |
| Перевязка, снятие швов | от 500 |
Деформация пятого пальца ноги (мизинца) зачастую сопровождается болезненным наростом – экстозом или, в просторечии – «шишечкой». При этом, окружающие данную область стопы мягкие ткани не редко воспаляются и вызывают серьезный дискомфорт, в том числе и при ношении даже обычной обуви.
Это патологическое отклонение впервые было отмечено в 19 веке у портных, работающих в неудобной позе. Подтверждением тому являются встречающиеся в английских учебниках по медицине многочисленные описания заболевания, именуемого «деформацией портных».
В данном материале вы узнаете об основных причинах появления экстоза, а также наиболее эффективных на сегодняшний день вариантах его лечения.
Анатомия стопы
Головка 5-й плюсневой кости, наряду с основной фалангой 5-го пальца (мизинца), формируют плюсне-фаланговый сустав.
Именно на этом участке стопы и образуется данная болезненная патология, регулярно воспаляющаяся и доставляющая человеку массу дискомфортных и болезненных ощущений в повседневной жизни и профессиональной деятельности.
Причины образования экстоза
Основной причиной развития данного недуга специалисты называют наследственную слабость мышц и связок. Именно такая анатомическая особенность и провоцирует выдавливание 5-й плюсневой кости к фронтальной стороне стопы, что ведет к постепенному отклонению нормального положения 5-го пальца.
В свою очередь, в связи со значительным фронтальным вымещением, головка 5-й плюсневой кости начинает испытывать встречное давление обуви, что вызывает воспаление мягких тканей и провоцирует рост «шишечки».
При этом, деформация пятого пальца не редко сопровождается другими патологиями, требующими незамедлительного лечения.
Симптомы заболевания
Наиболее распространенными симптомами экстоза являются дискомфортные и, что нередко, сильные болевые ощущения возникающие, в первую очередь, при использовании модельной (не всегда удобной и узкой) обуви.
Постоянное воздействие трения на экстоз способствует образованию отечностей, покраснений и воспалений в районе головки 5-й плюсневой кости, вызывая, ко всему прочему косметический дефект.
В подавляющем большинстве случаев данное заболевание устраняется путем оперативного вмешательства (остеотомии).
Диагностика патологий
Как правило, диагностирование наличия и степени развития «шишечки» возможно уже на первом осмотре. При этом, рентгенограмма позволяет более точно определить сложность ситуации и определить оптимально подходящую тактику последующего лечения.
Варианты лечения деформации пятого пальца
Консервативное лечение
Данный вариант устранения экстоза, в первую очередь, подразумевает подбор специальной ортопедической обуви, а также силиконовых прокладок, способных приостановить прогрессирование заболевания.
Следующим этапом коррекции первых проявлений «шишечки» является использование ортопедических стелек, способствующих восстановлению рессорных функций стопы путем равномерного перераспределения нагрузки при ходьбе.
Хирургическое лечение
В случае, когда консервативные методики не приносят желаемого результата, лечащий врач назначает оперативное вмешательство, позволяющее нормализовать нужное положение костей стопы.
При наличии у пациента незначительных деформационных изменений операция, в большинстве случаев, ограничивается легкой резекцией «шишечки». Данная процедура проходит относительно быстро и характеризуется легкой и краткосрочной реабилитацией, а потому зачастую проводится амбулаторно.
Если же угол между 5-й и 4-й плюсневой костью оказывается чрезвычайно большим — оперативное вмешательство становится единственным вариантом устранения недуга.
В этом случае пациенту назначается остеотомия (пересечение) на больном участке стопы, формирование костных фрагментов в требуемом положении, а также фиксация медицинскими стальными винтами.
Винты, находящиеся в стопе до полного восстановления костной ткани, позволяют устранить имеющиеся деформации и исключить проявление дискомфортных и болевых ощущений при движении.
После проведения остеотомии, пациентам показано ношение спецобуви, значительно облегчающей послеоперационное восстановление. Снятие швов происходит спустя 12-14 дней.
Стоимость услуг
| Название | Стоимость |
|---|---|
|
Первичная консультация специалиста
|
2 400 рублей |
|
Повторный осмотр и предоставление консультации
|
бесплатно |
|
Остеотомия
|
(одна стопа) — 34000 рублей, две стопы — 49000 рублей |
|
Производство ортопедических стелек
|
4 900 рублей (одна инъекция) |
|
Послеоперационный прием у специалиста
|
бесплатно |
Особенности
При болезненной выпуклости на наружной части стопы у основания мизинца ортопеды диагностируют деформацию Тейлора, или «болезнь портных». Впервые подробное описание и диагностику провел американский специалист Х. Дэвис в 1949 году, отметив полную идентичность развитию Hallux Valgus.
Воспаленный участок формируется на латеральной поверхности головки кости мизинца, заставляя отклоняться палец внутрь. Боль может отдавать в латеральную часть стопы, провоцировать воспаление связочного аппарата, костной и хрящевой ткани. Характерные особенности:
- передний отдел стопы расширяется, увеличивается угол между 4-м и 5-м пальцами;
- мизинец приобретает форму дуги, при варусном подвиде может накладываться на безымянный крестообразно;
- на внешней стороне формируется «косточка».
Длительное время патология развивается бессимптомно. Ступня постепенно увеличивается в объеме за счет нароста, увеличения четвертого межплюсневого угла. Консервативное лечение устраняет болезнь только на начальной стадии. В большинстве случаев проводится оперативное вмешательство разными методами.
Причины
Заболевание встречается не часто, но не является редкой патологией. В большинстве случаев появление болезненного нароста ортопеды связывают с генетической предрасположенностью и наследственными факторами риска. У многих пациентов образование наблюдается на двух ногах одновременно.
При диагностике причины деформации Тейлора условно делятся на несколько видов:
- Посттравматические. Нарост формируется после перелома, неправильного срастания костей, на фоне частых подвывихов и вывихов.
- Структурные. Причины связаны с аномальным нарушением при внутриутробном формировании свода стопы. Генетически слабый связочный аппарат не удерживает пальцы в правильном положении при ходьбе или беге. Патологическое перераспределение нагрузки провоцирует расширение переднего отдела, его деформацию.
- Функциональные. Врожденные или приобретенные особенности походки, при которых основная нагрузка наружный отдел. Проблему усиливает ношение тесной или узкой обуви.
Пятая плюсневая кость часто деформируется на фоне врожденного косолапия, патологического отсутствия мелких костей в области мизинца. В ответ на повышенную нагрузку происходят разрастание головки кости, изменения в структуре хрящевой ткани.
Основные факторы, повышающие риск развития болезни:
- остеопороз;
- рахит;
- воспалительные заболевания суставов;
- лишний вес;
- аномальное строение стопы;
- отсутствие физической нагрузки, малоподвижный образ жизни;
- системные заболевания соединительной ткани;
- нарушение выработки коллагена в организме.
К формированию наростов приводит аномальное строение мизинца, включая молотковидную или гантелевидную форму костей. В группе риска – люди, в анамнезе которых присутствует детский церебральный паралич, контрактура Ледерхоза и менингит.
Внешней причиной деформации может стать ношение тесной обуви с узкими носками и высоким каблуком. Такие туфли соединяют пальцы ног, неправильно перераспределяют нагрузку стопу, провоцируют расхождение плюсневых костей веером, деформируют головку.
Симптомы и признаки
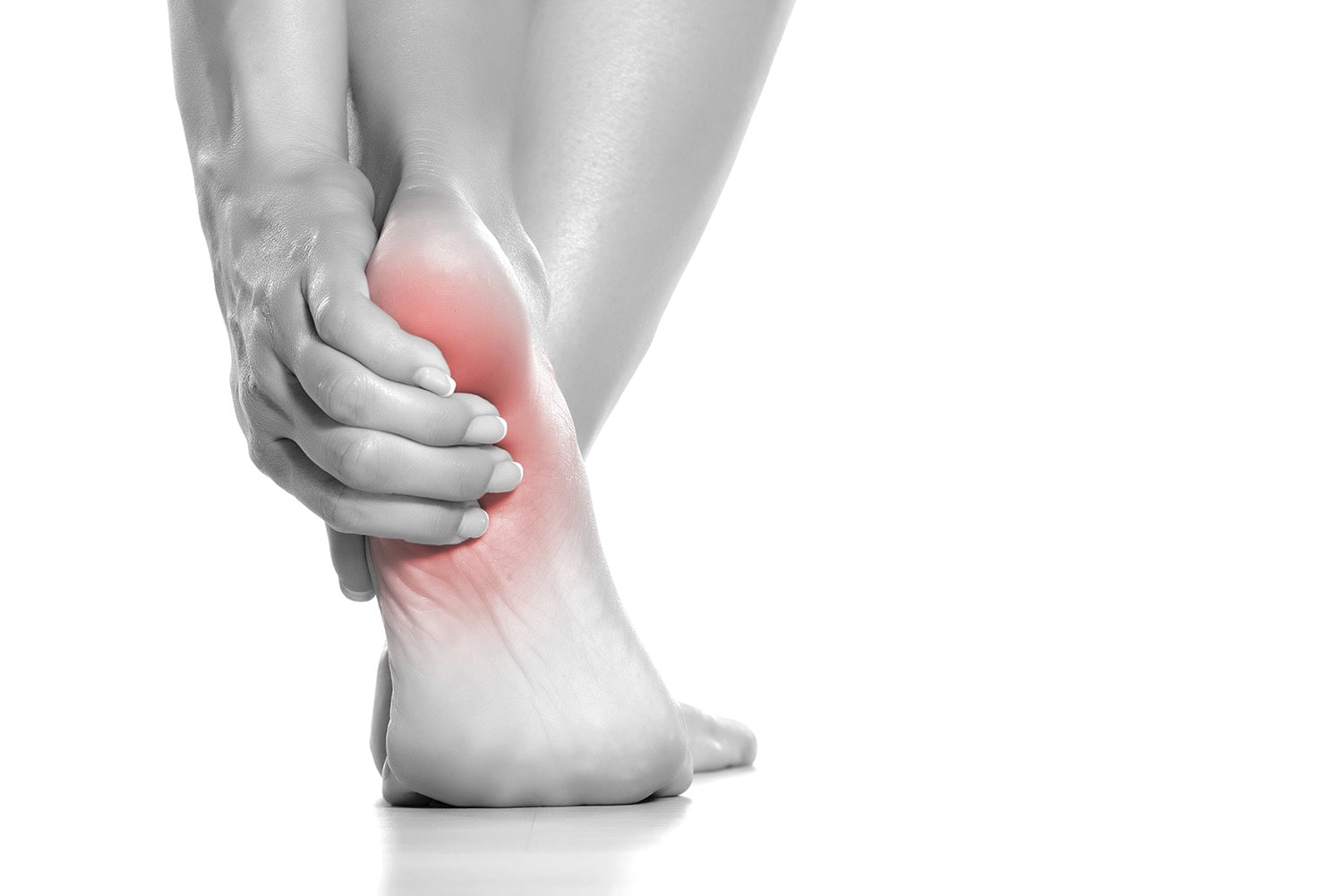
На начальной стадии образование у пятого пальца практически незаметно. По мере роста наблюдаются следующие симптомы:
- пульсирующая боль, жжение и дискомфорт, которые усиливаются при ходьбе или активных движениях;
- ноющие боли в положении покоя;
- проблемы при выборе обуви из-за расширения стопы;
- болезненный мозоль у основания мизинца;
- отечность;
- покраснение кожи;
- появление натоптышей.
Анатомические изменения в строении стопы приводят к сильным болям, заставляя человека менять походку. Нередко сустав приобретает молоткообразную форму, мизинец заходит на четвертый палец,
Показания для проведения операции
На начальной стадии снизить нагрузку на пораженный сустав и уменьшить боль помогает консервативная терапия. Но полностью избавиться от деформации можно только с помощью оперативного вмешательства. Среди основных показаний к проведению резекции:
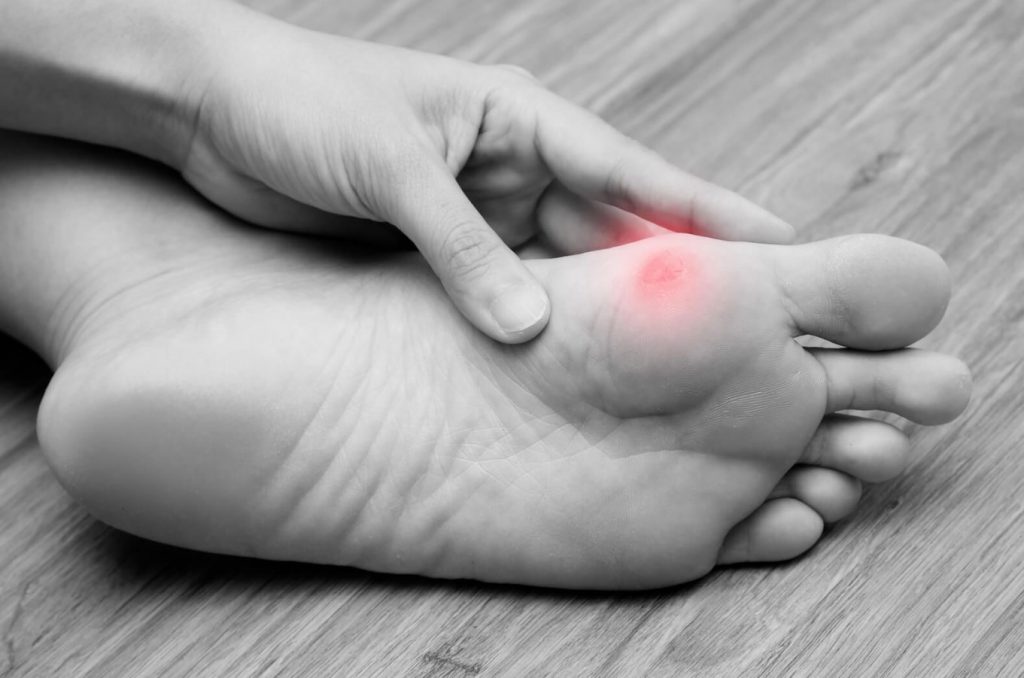
- непроходящие мозоли, перерастающие в гнойные раны, язвы, угрожающие сепсисом, некрозом кожного покрова;
- потеря эластичности связочного аппарата, невозможность согнуть или разогнуть мизинец;
- потеря опоры на стопу, при которой человеку сложно стоять или ходить;
- частые рецидивы гнойного бурсита;
- потеря чувствительности при поражении нервных окончаний.
Деформация Тейлора приводит к снижению качества жизни. Боль ограничивает подвижность, приводит к инвалидности в молодом возрасте. Непроходящий воспалительный процесс провоцирует разрушение хрящевых пластин, ускоряет развитие остеоартроза.
Основное показание к оперативному удалению костного нароста – результаты рентгенографии. При получении снимка ортопед замеряет величину угла между 4 и 5 пальцами, величину головки сустава. На выбор тактики может повлиять степень выраженности деформации, наличие плоскостопия или косолапия у пациента, развитие бурсита и других воспалительных процессов.
Особенности при проведении операций
Механизм развития патологии Тейлора или болезни портных во многом зеркально отражает патогенез вальгусной деформации большого пальца стопы при Hallux Valgus. это позволяет хирургам использовать идентичные методики лечения и проведения операций.
Цель хирургического вмешательства – восстановить биомеханические связи в переднем отделе стопы, улучшить состояние связочного аппарата, устранить эстетический дефект. Необходимо убрать вальгусную деформацию пятой плюсневой кости, вернуть в естественное положение параболу положения мизинца.
Преимущества миниинвазивных методик
При раннем обращении в 80% случаев хирурги назначают малотравматичные операции на стопе. Работа проводится через небольшие надрезы или точечные проколы. Преимущества методик:
- позволяют исправлять сложные деформации за одну процедуру;
- дают предсказуемые результаты;
- одновременно можно оперировать две ступни;
- при чрезкожной методике пациент может становиться на ноги и свободно передвигаться с первого дня;
- не требуется наложение гипсовой повязки или применение костылей.
Миниинвазивные операции относятся к сфере узкой специализации, проводятся хирургами-ортопедами высокой квалификации с применением специальной технической базы.
Операции при деформации Тейлора занимают от 25 минут до часа, могут одновременно выполняться на двух ногах. В большинстве случаев не наблюдается обильной кровопотери, что сокращает период реабилитации.
Основные виды операций
При диагностированной патологии Тейлора врачи предлагают следующие варианты оперативного удаления болезненного дефекта:
- дистальные остеотомии (при 1-м и 2-м типах заболевания);
- остеотомии на уровне диафиза кости (при 2-м или 3-м типе);
- операции в проксимальном отделе при выраженной деформации 4-го и 5-го типов.
В последнем случае наиболее популярны и эффективны: дистальная поперечная остеотомия пятой плюсневой кости по методике Hohmann, Wilson, Mitchel, Helal и дистальная шевронная остеотомия.
Некоторые специалисты отдают предпочтение перкутанной дистальной остеотомии (операция Остина или СHEVRON), которая выравнивает ось стопы. Методика показана при образовании молоткообразной кости, не требует вмешательства на связочном аппарате.
В большинстве случаев дополнительно проводится операция на мягких тканях. Специальная пластика предполагает иссечение части поврежденной капсулы, которая остается в растянутом положении после удаления костного экзостоза. Хирург проводит транспозицию сухожилия от основной фаланги пальца к головке плюсневой кости для ее удержания в правильном положении.
Классическое удаление экзостоза
На начальной стадии рекомендуется миниинвазивная методика, при которой хирург делает у основания пальца проколы. С помощью специального тонкого бура стачивает и удаляет костный нарост и корректирует форму головки, делает ее более естественной.
На внутренней стороне стопы через второй прокол в теле плюсневой кости делается тонкий пропил треугольной формы. Головка опускается в образовавшуюся выемку, палец принимает правильное положение относительно продольной оси. Проколы закрываются внутрикожными швами, на стопу накладывают корригирующую повязку и плотно фиксируют во время перевязки.
Операция по SERI
Миниинвазивный метод рекомендуется при 1-й и 2-й стадиях болезни Тейлора. Во время вмешательства на внешней стороне стопы выполняется небольшой разрез, через который хирург удаляет до трети головки кости. После уменьшения деформированного участка палец фиксируется в естественном положении с помощью металлических спиц небольшой длины. При этом специалист не затрагивает сухожилия, что сокращает время восстановления и заживления раны.
Характерная особенность операции по методике SERI – работа проводится через разрез длиной не более 2−4 см. Спицы удерживают головку кости в правильном положении. Постепенно формируется мышечный каркас. После полного заживления и реабилитации металлические стержни можно удалить.
CHEVRON
Шевронная остеотомия используется для устранения деформаций с 1962 года. Операция позволяет уменьшить угловые размеры и сблизить 4-ю и 5-ю кости плюсны, реконструировать их анатомическое положение. Для проведения требуется надрез не более 3−4 см.
Основные этапы:
- хирург разрезает кожу на ступне под поврежденным плюснефаланговым суставом;
- расширяет суставную капсулу и травмированные связки, иссекает усохшие при деформации волокна;
- после сжатия прооперированных связок уменьшается угол между 4-й и 5-й костями, устраняется причина патологии;
- врач делает дополнительный надрез на боковой стороне стопы, удаляет костное новообразование;
- сдвигает головку кости, фиксирует мизинец титановым болтом или скобами.
На последнем этапе операции проводится рентгеноскопия стопы: хирургу необходимо убедиться в правильном расположении плюсневых костей. Болты должны оставаться в ноге не менее 3 месяцев.
Остеотомия Scarf
При средней и тяжелой форме деформации с углом до 40° применяется скарф-остеотомия. Она позволяет устранить сильный разворот мизинца относительно стопы и продольной оси. Преимущества методики:
- позволяет врачу смещать и разворачивать костные фрагменты для достижения оптимального соединения и правильного положения;
- при необходимости легко укоротить плюсневую кость или удлинить ее при врожденной аномалии, недостатке продольной величины;
- можно сместить фрагмент вверх или вниз для коррекции нагрузки при ходьбе и снижении риска рецидива;
- хирург может одновременно устранить вальгусную деформацию у основания большого пальца, которая часто осложняет течение синдроме Тейлора.
Во время остеотомии Scarf хирург делает тонкий надрез со стороны ступни, разделяет плюсневую кость зигзагообразно (в виде буквы Z), полностью отделяя головку. С помощью титанового болта укрепляет ее в анатомически правильном положении, одновременно корректирует длину и угол между пальцами.
Во время операции дополнительно укрепляют сухожилия, при необходимости рассекают и укорачивают. Это повышает гибкость волокон, помогает удержать кость в анатомически правильном положении. все манипуляции проводятся под общей анестезией.
Операция Вейля
При выраженном плоскостопии у пациентов часто возникает молоткообразное и когтеобразное искривление 4-го пальца. Сочетание с искривлением и крестообразным наложением мизинца приводит к частичной потере опоры, нарушению походки.
Операция Бейля проводится под проводниковой или спинальной анестезией. При дополнительной коррекции вальгусной деформации большого пальца рекомендуют общий наркоз. Во время манипуляций хирург укорачивает плюсневые кости деформированных пальцев, восстанавливает их правильное направление относительно продольной оси. Это позволяет изменить нагрузку при ходьбе, устранить гипертонус разгибательного аппарата.
Открытоугольная остеоктомия
Выполняется с внутренней стороны, с сохранением костной ткани. При манипуляциях не укорачивается, а удлиняется часть плюсневой кости. Рекомендуется при врожденных патологиях и деформациях на фоне артроза. Для пластики используется фрагмент псевдоэкзостоза, который закрепляется титановыми спицами и болтами. Методика используется ограничено, часто сочетается с другими способами лечения синдрома Тейлора.
Косая диафизарная ротационная остетомия
Показана при межплюсневом угле от 12°. Хирург удаляет подошвенную поверхность головки кости мизинца в нижней части. Методика используется как крайняя мера при отсутствии эффективности от других способов лечения стопы портного. Противопоказана при плохом кровоснабжении нижней конечности, не исключает повторной деформации.
Подготовка к операции
В большинстве случаев манипуляции проводятся под спинальной анестезией. Для исключения осложнений и разработки плана хирургического вмешательства пациенту назначают следующие подготовительные процедуры:
- рентгенография стопы в двух проекциях;
- биохимический анализ крови;
- коагулограмма;
- анализы на заболевания, передающиеся половым путем, ВИЧ, гепатит С;
- УЗИ нижних конечностей;
- рентген грудной клетки и органов дыхания.
При хронических заболеваниях сердечно-сосудистой, эндокринной систем требуется дополнительная консультация и обследование профильных врачей.
Период реабилитации после операции

В первые сутки пациенту рекомендуют оставаться в клинике под наблюдением хирурга. Больному подбирают специальные ортезы – ботинки Барука, которые при ходьбе снимают нагрузку с переднего отдела и пальцев на пятку. Такую обувь необходимо носить не менее 6 недель. В тяжелой ситуации можно дополнительно опираться на костыли, ограничить физическую активность.
После операции в течение 2 недель рекомендуется:
- постельный режим;
- подкладывать под ноги подушку или валик, чтобы стимулировать отток лишней жидкости;
- при сильных болях накладывать холодные компрессы по 30 минут до 4 раз в сутки.
Для уменьшения болевого синдрома врач индивидуально подбирает препараты, рассчитывает дозировку для домашнего применения. Отечность начинает уменьшаться на 3−5-е сутки после операции. Через 14 дней рекомендуется повторно посетить хирурга для удаления накожных швов.
Через 6 недель больного направляют на повторную рентгенограмму. При выраженной положительной динамике и отсутствии противопоказаний разрешена ходьба без корригирующих ортезов с нагрузкой на пальцы стопы.
У некоторых пациентов старшего возраста отечность может сохраняться длительное время, что связано с пониженным тонусом вен конечностей. В такой ситуации назначаются лимфотропная терапия, контрастные ножные ванны.
Противопоказания к операции
Абсолютными или временными ограничениями для проведения остеотомии на ступне являются:
- остеопороз и пониженная регенерация костной ткани;
- обострение ревматоидного артрита;
- ожирение 3−4-й степеней;
- острая стадия инфекционных заболеваний.
Миниинвазивные операции разрешены при варикозном расширении вен, бурсите сустава.
Синдром Тейлора приводит к образованию у основания мизинца болезненного нароста, отеку, мозолям. Новые методы хирургического лечения позволяют избавить больного от осложнений, вернуть походке легкость.

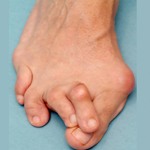


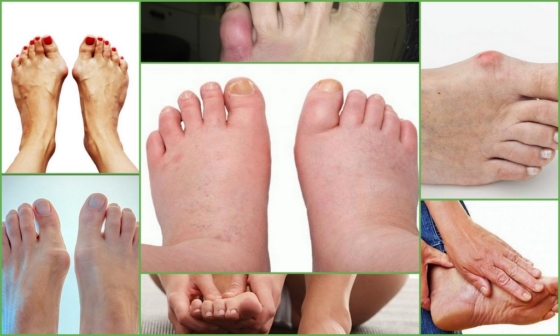
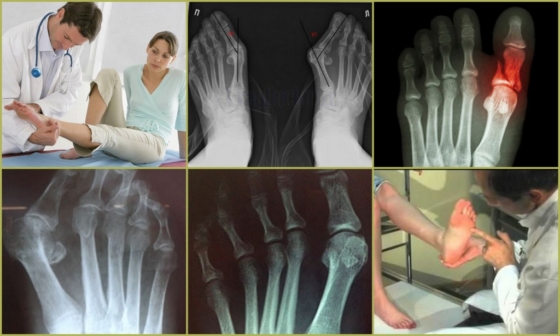
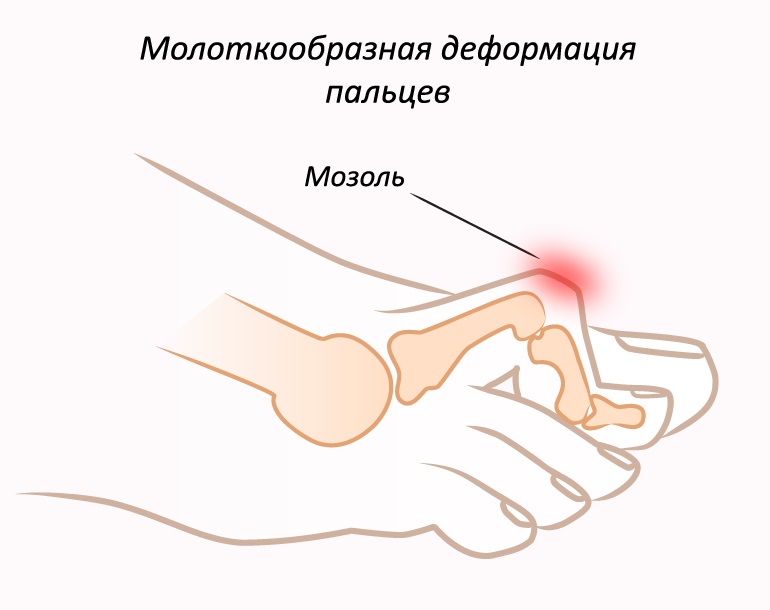
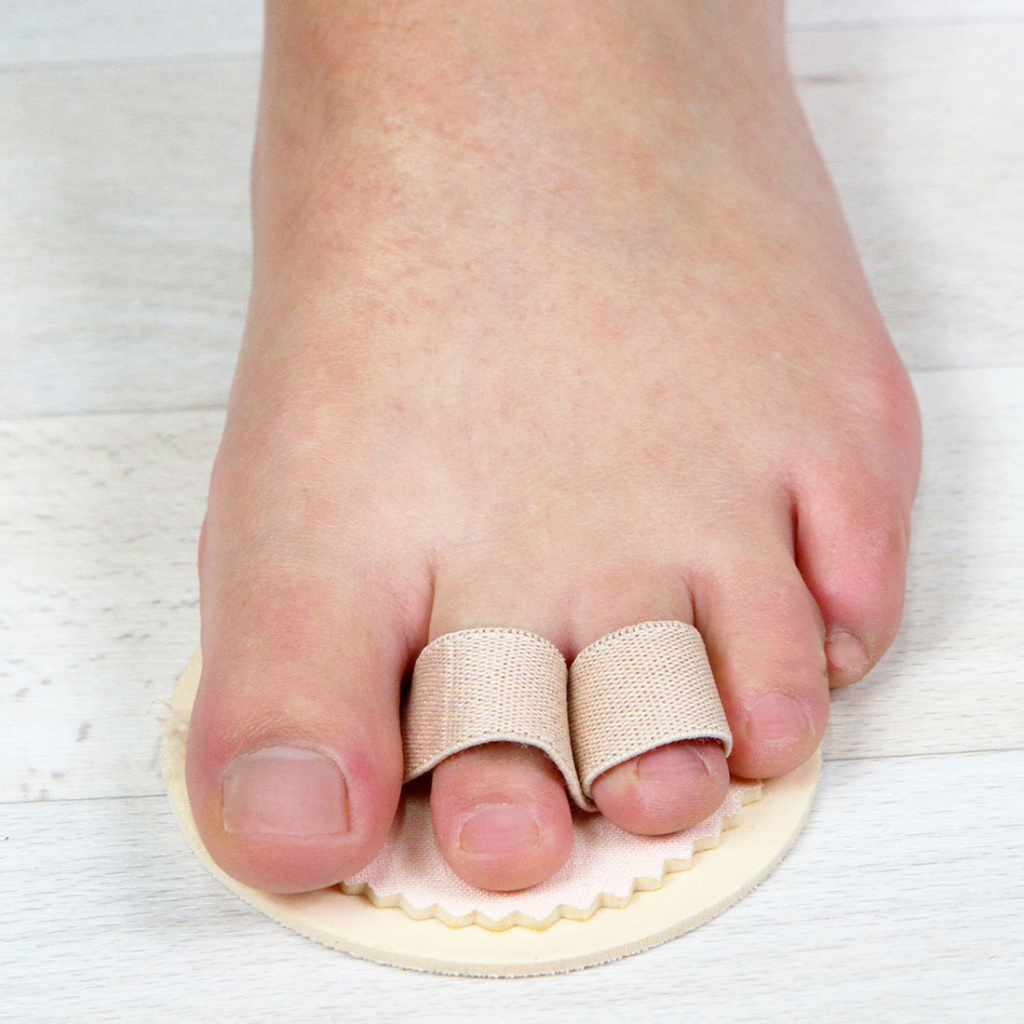
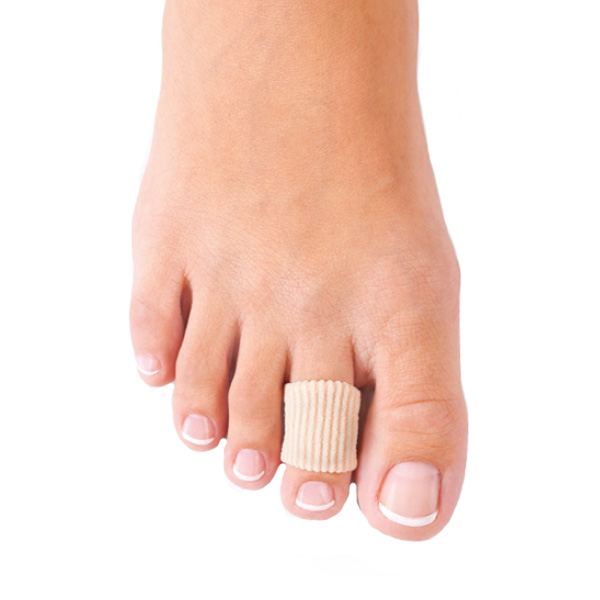
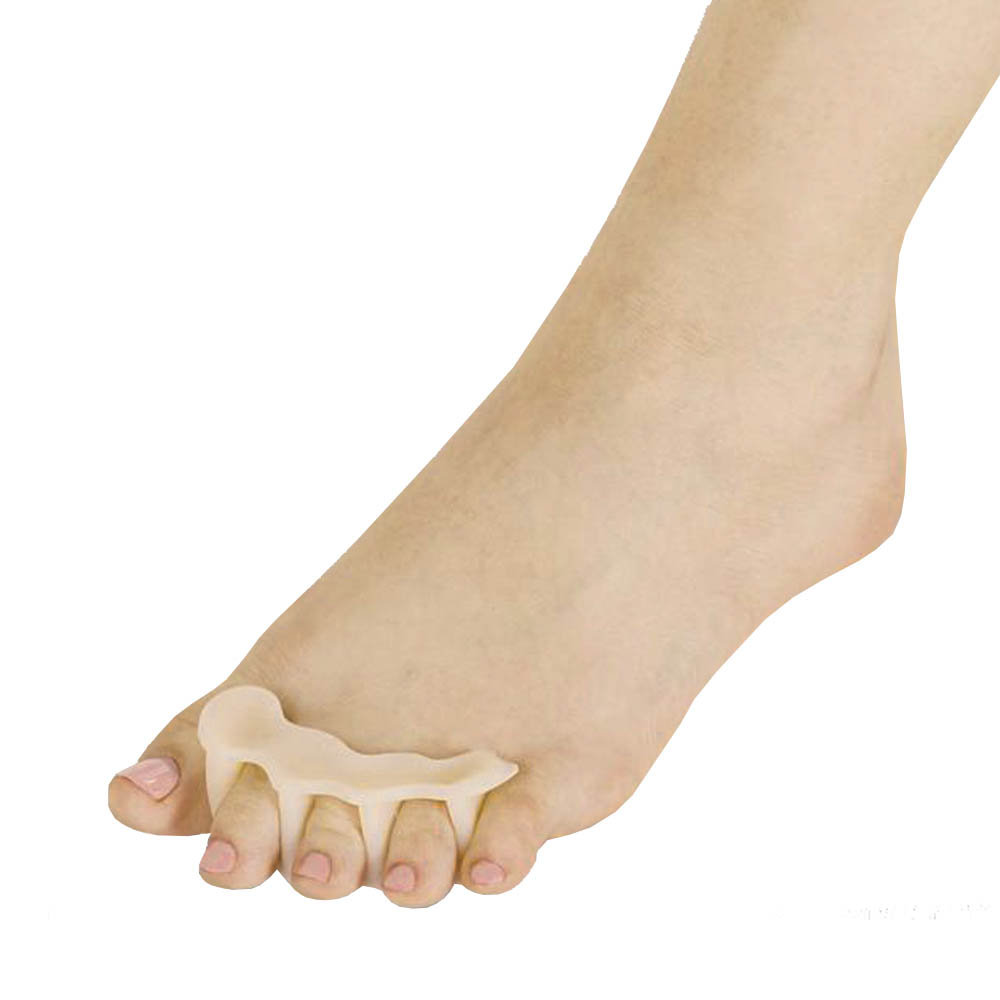














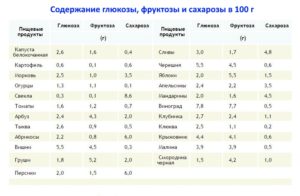


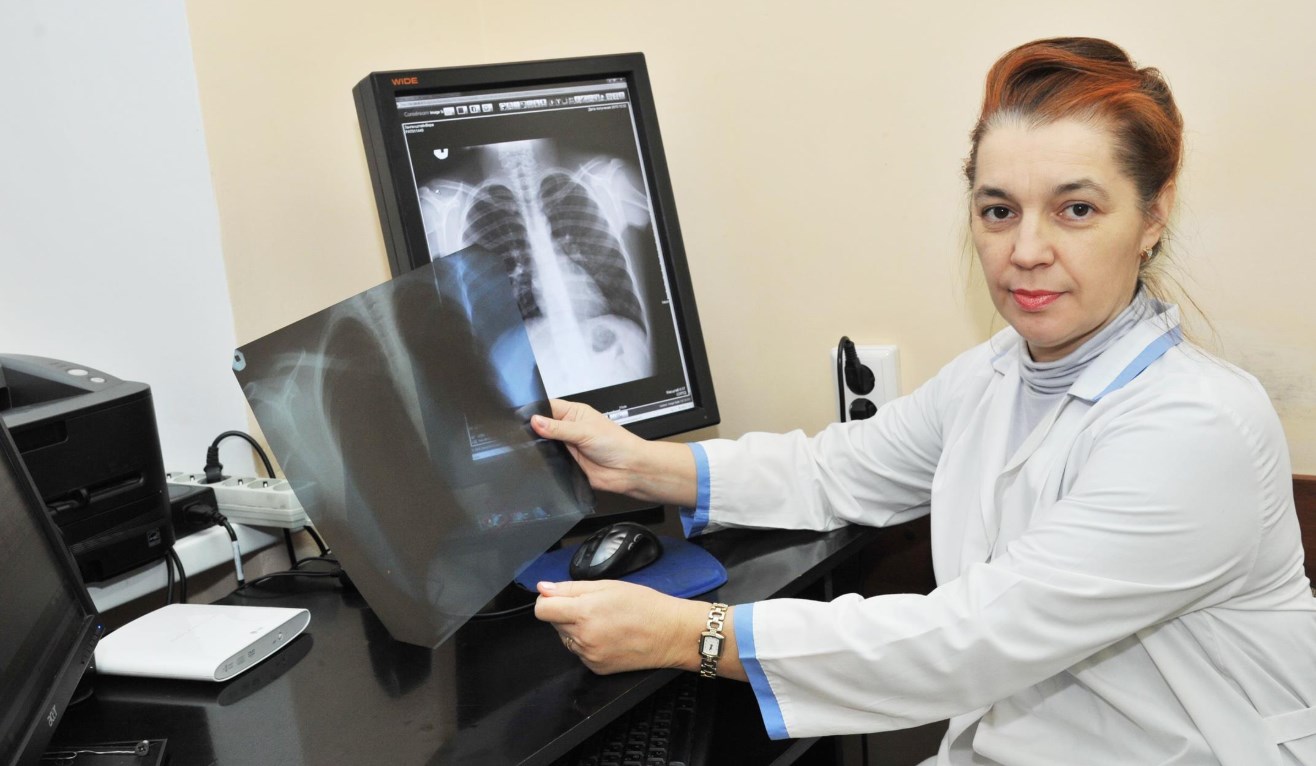








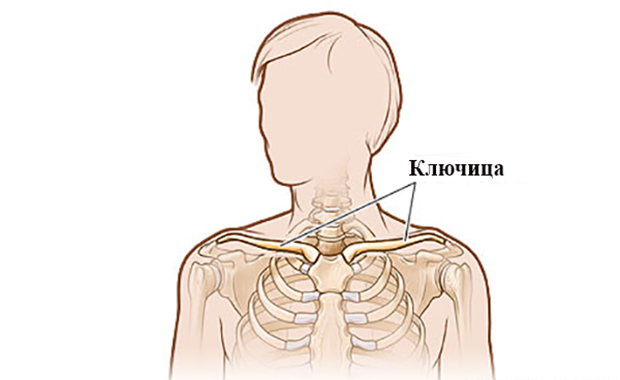
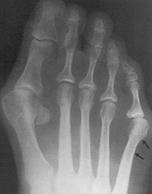

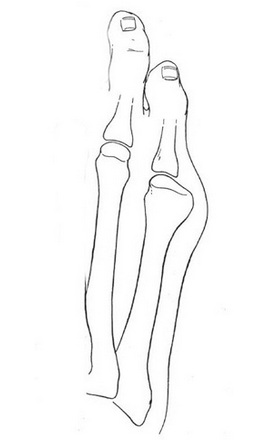
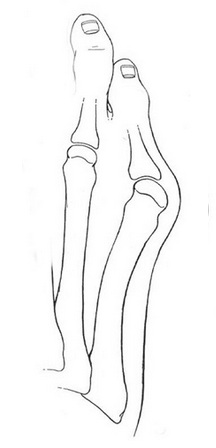
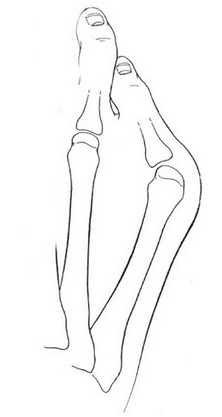
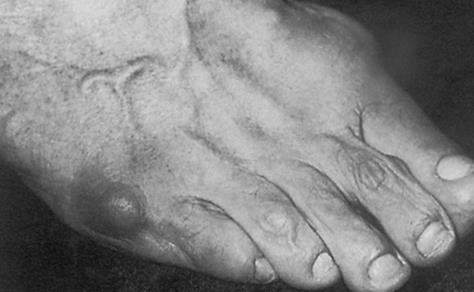
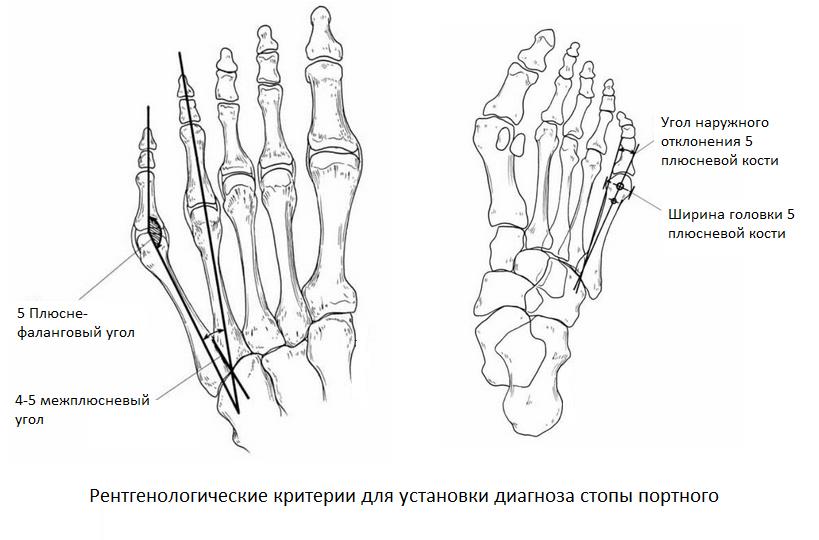
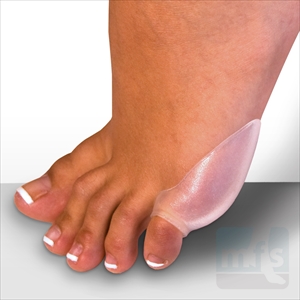
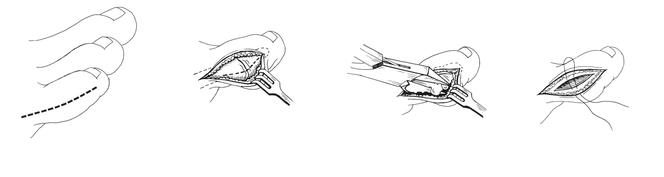
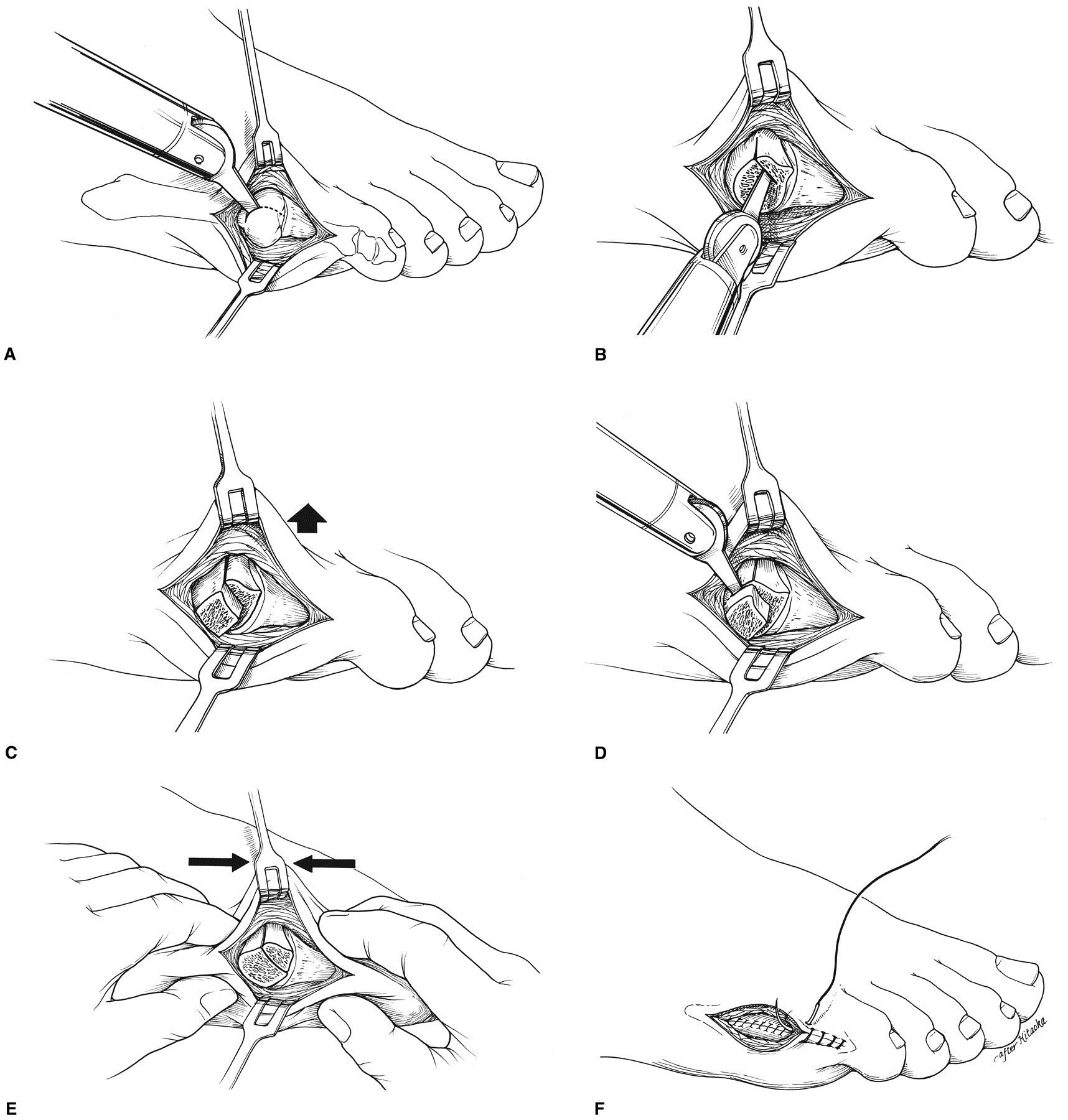
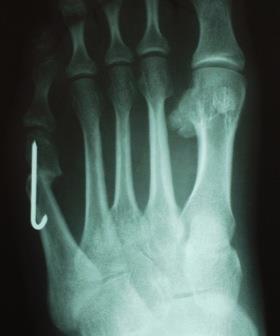
_medium.jpg)