Дата публикации 5 сентября 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
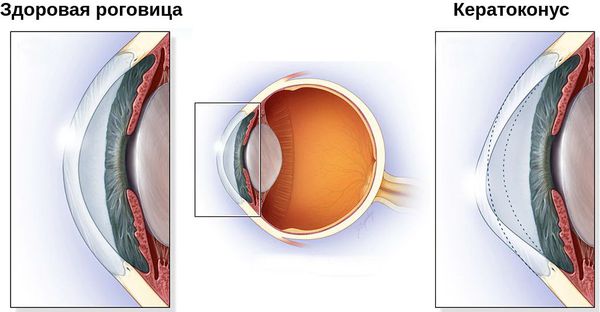
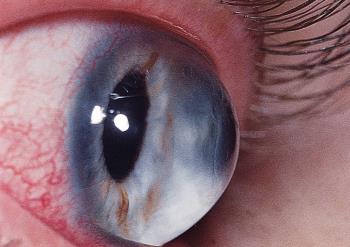
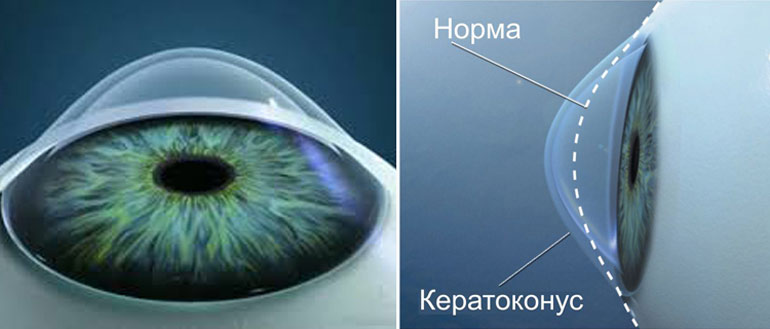
Кератоконус — это хроническое заболевание роговицы, при котором она теряет свою способность поддерживать сферическую форму, истончается, вытягивается, мутнеет и не выполняет природные функции [2]. Сегодня этот диагноз часто встречается во врачебных заключениях.
Чем опасен кератоконус
Без лечения болезнь приводит к прогрессивному снижению остроты зрения, потере трудоспособности и инвалидизации пациента, вплоть до слепоты.
Причины кератоконуса
Заболевание впервые было подробно описано в 1854 году [1], но однозначного мнения о природе его возникновения в медицине пока что не существует.
В зависимости от причин заболевание бывает первичным и вторичным [3].
Первичный (врождённый) кератоконус развивается самостоятельно, как бы без явной причины. Почему вдруг запускается процесс изменения роговицы? Сегодня у медицинской науки на это нет единого ответа — существует лишь множество теорий развития заболевания. Рассмотрим наиболее популярные.
Наследственность. Наука отдаёт около 10 % данному фактору. Чаще всего наблюдается аутосомно-доминантный тип наследования — когда генетический дефект есть хотя бы у одного из родителей. Неоспоримые доказательства данной теории — семейные случаи кератоконуса, частое сочетание его с рядом наследственных заболеваний и синдромов, а также установленные особенности течения кератоконуса у монозиготных и дизиготных близнецов [4]. По статистике, кератоконус чаще встречается у людей монголоидной расы и южных национальностей (азербайджанцев, армян и др.) [7].
Природные и экологические условия. Распространённость кератоконуса среди населения Англии составляет 3,3 на сто тысяч населения, в то время как в Новой Зеландии, где проживают выходцы из этой же страны, — более 20 на сто тысяч населения [7]. Такая ощутимая разница в сходных генетических группах связана с изменившимися климатическими условиями — повышенной солнечной инсоляцией. В странах с более холодным климатом (Финляндии, Дании, Японии и России) заболеваемость кератоконусом значительно ниже, а формы болезни менее агрессивны.
Экологический фактор также играет свою роль. К примеру, кератоконус в высокоиндустриальных горных областях Урала встречается гораздо реже (один на 500 тысяч населения), чем в степных, экологически благоприятных районах (один на сто тысяч населения). При этом в 83 % случаев заболевают дети, подростки и молодые люди до 29 лет [8].
Иммуноаллергическая теория. Ещё 30 лет назад в сыворотке крови около 59 % пациентов с кератоконусом был обнаружен повышенный уровень иммуноглобулина (Ig) класса Е — антител, участвующих в иммунном ответе организма. Сегодня достоверно известно, что у людей с кератоконусом нарушен иммунный гомеостаз (защита организма от внешних воздействий), увеличено число Ig М, С3 и С4 компонентов комплимента, усилен дефект Т-супрессоров и увеличено количество Ig G, которые приводят к срыву аутотолерантности (устойчивости организма) к антигенам собственной роговицы. Но не смотря на такие данные, достоверность взаимосвязи противоречива и не подтвержена в мультицентровых исследованиях.
Нейрогуморальная теория. Начало кератоконуса чаще приходится на период полового созревания. Многие авторы видят в этом роль эндокринных факторов, дисбаланса гипофизарно-диэнцефальной системы, адипозогенитальной недостаточности, гипер- или гипотиреоза.
Также в литературе освещены вирусная и обменная теории, теория патологии десцеметовой мембраны (слоя роговицы) и другие. Вся их многофакторность указывает на отсутствие пока единого и полного понимания причины возникновения кератоконуса.
Вторичный (приобретённый) кератоконус развивается как последствие перенесённых операций на роговице, например, популярной эксимерлазерной коррекции зрения и кератотомии. Это связано со снижением биомеханических свойств роговицы при формировании её клапана и уменьшении общей толщины стромы (основного вечества) роговицы во время эксимерлазерной абляции.
Информация о проседании роговицы (кератэктазии) после эксимерлазерной хирургии была опубликована в 1998 году [18]. В статье указывалось, что из всех пациентов с вторичным кератоконусом 4 % составили люди после ФРК (фоторефракционной кератэктомии), а 96 % — пациенты после лазерной коррекции LASIK.
В России риск спровоцированного хирургией кератоконуса составляет 1-5 % [5]. Частота встречаемости, по данным зарубежных авторов, колеблется между 0,02 % и 0,6 % [17]. Улучшение методов обследования пациентов и оборудования позволяет сегодня минимизировать риски заболевания кератоконусом.
Кератоконус и беременность
Под действием гормонов даже у здоровых женщин в строме роговицы усиливается задержка жидкости. Поэтому при беременности кератоконус может стать более выраженным. На развитие ребёнка и протекание самой беременности заболевание не влияет, родоразрешение также проводится естественным путём, если нет других патологий и осложнений.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы кератоконуса
Обычно кератоконус развивается у подростков в 13-16 лет. Также встречаются случаи более раннего (8-12 лет) и более позднего (20-30 лет) начала [9].
Симптомы у детей
От возраста, в котором впервые проявляется заболевание, зависит скорость прогрессии кератоконуса: чем младше пациент, тем более выражены симптомы — изменения в роговице протекают быстрее и тяжелее. Принято считать, что болезнь наиболее активно развивается в первые 5-10 лет, после чего прогрессирование заболевания, как правило, прекращается или значительно замедляется. Так, у людей до 30 лет течение кератоконус прогрессирует в 80 % случаев, а у людей старше 30 лет — только в 20 % случаев [9].
Нарушение зрения
Зачастую первой жалобой у людей с кератоконусом бывает снижение зрения, невозможность улучшить остроту зрения привычными очками или линзами, частая смена очков. Также пациенты могут отмечать блики, вспышки, искажение предметов, туманное изображение, красноту и сухость глаз.
Дальнейшие симптомы может распознать врач во время осмотра пациента. Они зависят от степени развития кератоконуса:
- астигматизм — при заболевании нарушается способность глаза фокусировать световые лучи на сетчатке, усиливается ранее существующий астигматизм, усиливается преломляющая силы роговицы более 45-46 дптр;
- истончение стромы (основного вещества) роговицы в центре, коническое выпячивание вперёд;
- при микроскопии роговицы — трещины в десцеметовой оболочке (стрии Фогта);
- поверхностные, а затем и глубокие рубцы стромы;
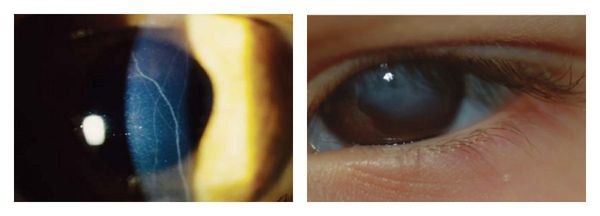
- в терминальных (завершающих) стадиях выпячивание нижнего века при направлении взгляда вниз (симптом Munson), кольцевидное отложение железа в эпителиальном слое вокруг конуса (кольцо Кайзера — Флейшера) [10].
Патогенез кератоконуса
Кератоконус — это комплексное заболевание с довольно сложным патогенезом. Хотя сегодня его считают «невоспалительной патологией», многочисленные современные исследования доказывают, что воспалительные факторы активно участвуют в развитии кератоконуса. В большинстве исследований в слезе пациентов с кератоконусом выявлялось повышение уровня матриксной металлопротеиназы-9 (MMP-9) и провоспалительных молекул иммунной системы — интерлейкина-6 (IL-6) и фактора некроза опухолей-альфа (TNF-α) [19].
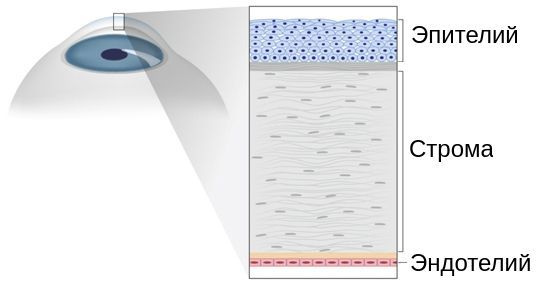
Роговица прозрачна, и совсем не спроста. Коллаген, который является её основным компонентом, не однороден. Разные структурные части роговицы представлены коллагеном разных типов. Это соотношение волокон коллагена и делает роговицу прозрачной.
При кератоконусе соотношение коллагеновых волокон нарушается: уменьшается общее количество коллагена, а также коллагена I и III типов [25]. На деформацию и помутнение роговицы также влияет изменение ориентации коллагеновых фибрилл, которое приводит к их реорганизации.
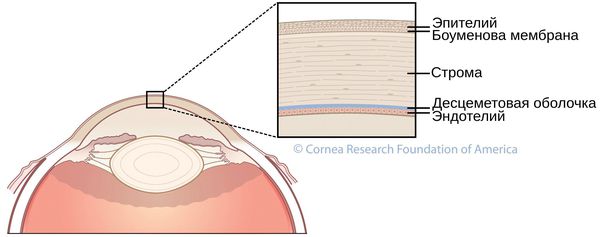
Строма (основное вещество) роговицы представлена в основном коллагеновыми волокнами, погружёнными во внеклеточный гликопротеиновый матрикс, который выполняет функцию соединительной ткани. Поэтому количественные и качественные изменения, происходящие при неправильном развитии соединительной ткани (дисплазии), воздействуют и на её биомеханические свойства.
Таким образом, патофизиологическая цепочка кератоконуса включает:
- изменения структуры стромы;
- дисбаланс между провоспалительными и антивоспалительными факторами;
- оксидативный стресс (повреждение клеток из-за окисления) и клеточная гиперчувствительность, вызванные дисбалансом ферментов, повреждающих внеклеточный матрикс, и ферментов-антагонистов.
Классификация и стадии развития кератоконуса
Единой классификации кератоконуса пока нет, но есть несколько авторских классификаций. Чаще всего в практике используют классификацию по Amsler-Krumeich (1998) [23].
| Стадия | Клинические и морфологические проявления |
|---|---|
| I | ⠀•⠀астигматизм не более 5 дптр ⠀•⠀кератометрия (кривизна роговицы) до 48 дптр ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения 0,5-1,0 |
| II | ⠀•⠀наличие линий Фогта ⠀•⠀астигматизм 5-8 дптр ⠀•⠀кератометрия до 53 дптр ⠀•⠀пахиметрия (толщина роговицы) до 400 мкм ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения 0,1-0,4 |
| III | ⠀•⠀астигматизм до 8-10 дптр ⠀•⠀кератометрия свыше 53 дптр ⠀•⠀пахиметрия 300-400 мкм ⠀•⠀отсутствие помутнений роговицы ⠀•⠀острота зрения до 0,09 |
| IV | ⠀•⠀клиническая рефракция не определяется ⠀•⠀пахимтерия менее 300 мкм ⠀•⠀есть центральное помутнение роговицы ⠀•⠀острота зрения 0,02 ⠀•⠀кератометрия более 55 дптр |
По данным биомикроскопии также выделяют четыре стадии кератоконуса.
| Признаки, выявленные на осмотре | I стадия |
II стадия |
III стадия |
IV стадия |
|---|---|---|---|---|
| Разрежение стромы | + | |||
| Усиление визуализации нервов | + | + | + | +/- |
| Помутнение стромы и десцеметовой оболочки | + | |||
| Линии кератоконуса | + | +/- | +/- | |
| Помутнение боуменовой мембраны | + | + |
В классификации по Титаренко З.Д. (1984) выделяют пять степеней заболевания.
| Степень | Острота зрения |
Кератометрия (дптр) |
Биомикроскопия | Глубина передней камеры |
Кератотопография (кривизна роговицы) |
|---|---|---|---|---|---|
| I | 0,8-0,5 | 45-47 | Разжижение стромы, толщина 0,48 мм |
Без изменений | Искривление горизонтальных и вертикальных линий |
| II | 0,5-0,3 | 48-50 | Разжижение стромы, визуализация нервов, толщина 0,3 мм |
До 3,8-4,0 | Искривление и уплотнение колец |
| III | 0,1-0,2 | 50-56 | Исчерченность стромы, толщина 0,2 мм |
До 4,2 | Смещение, искривление и уплотнение колец |
| IV | 0,08-0,02 | 56-66 | Истончение, помутнение стромы, толщина 0,1 мм |
4,6 | Искривление и уплотнение колец |
| V | 0,01 | 66 и более | Толщина не определяется |
Более 5,0 | Искривление и уплотнение колец |
Осложнения кератоконуса
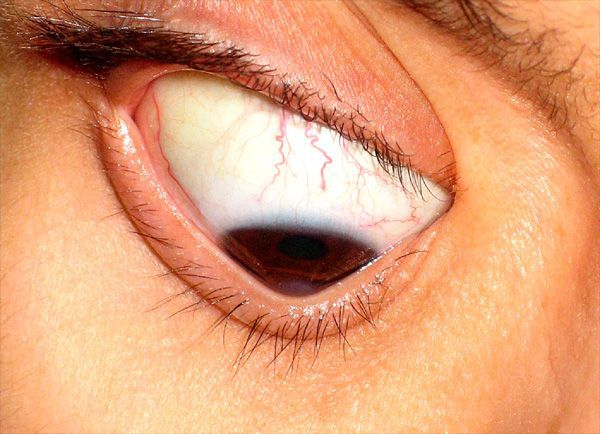
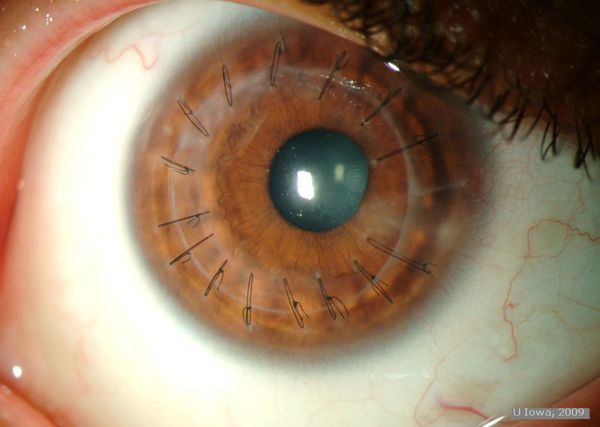
Острый кератоконус (водянка роговицы) — частое и тяжёлое осложнение хронически протекающего процесса. Возникает вследствие разрывов десцеметовой мембраны.
Симптомы острого кератоконуса
Проявляется резким снижением остроты зрения и выраженным роговичным синдромом — светобоязнью, жжением и раздражением глаз.
Единого мнения по тактике ведения острого состояния нет. Ряд авторов считает, что специфическое лечение не требуется, так как состояние разрешится само собой. Другие предлагают, что необходимо медикаментозное лечение либо активная хирургическая тактика: введение аутокрови в переднюю камеру глаза, бандажное укрепление роговицы и даже варианты кератопластики — пересадки роговицы [21].
В случае нелеченого острого кератоконуса отёк роговицы самопроизвольно проходит в течение 4-5 месяцев. После купирования острого процесса роговица немного уплощается в результате формирования помутнения и локального закрытия зоны разрыва десцеметовой оболочки.
Спонтанный разрыв (перфорация) роговицы как осложнение встречается довольно редко. Как правило, он наблюдается у пациентов с крайне развитым кератоконусом, хотя в литературе описаны редкие случаи перфорации и на начальных стадиях заболевания. Отягощающим фактором авторы указывают беременность, длительное местное лечение кортикостероидами и глазные травмы [22].
Диагностика кератоконуса
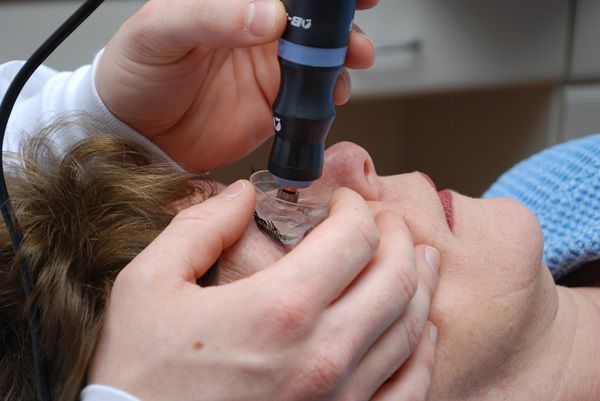
В первую очередь проводят проверку остроты зрения и авторефрактометрию — детальное обследование роговицы глаза. По тест-маркам авторефрактометрии, например, кольцам, можно судить о деформации роговицы. Если роговица конусообразная, то одно кольцо приобретает форму неправильного овала, а оси двух колец не совпадают.
С помощью авторефрактометра или кератометра можно обнаружить, что радиус кривизны роговицы уменьшился, а кератометрические данные неравномерно увеличены. При более выраженном кератоконусе получить результат исследования не удаётся. Это связано с астигматизмом (искривлением роговицы) высокой степени, величина которого выходит за пределы измерения прибора, или с помутнением роговицы.
При проведении скиаскопии — оценке способности глаза преломлять лучи света — будет заметен «симптом масляного пятна».
Обязательно проведение биомикроскопии роговицы — проверка структуры глаза. Она помогает увидеть изменения роговицы: разрежение или помутнение стромы, усиление визуализации роговичных нервов, помутнение десцеметовой оболочки, коническую форму, линии кератоконуса, помутнение боуменовой мембраны и т. д.
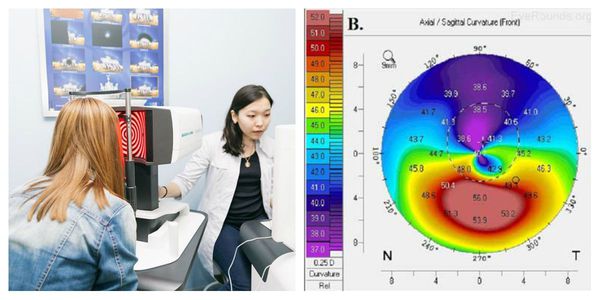
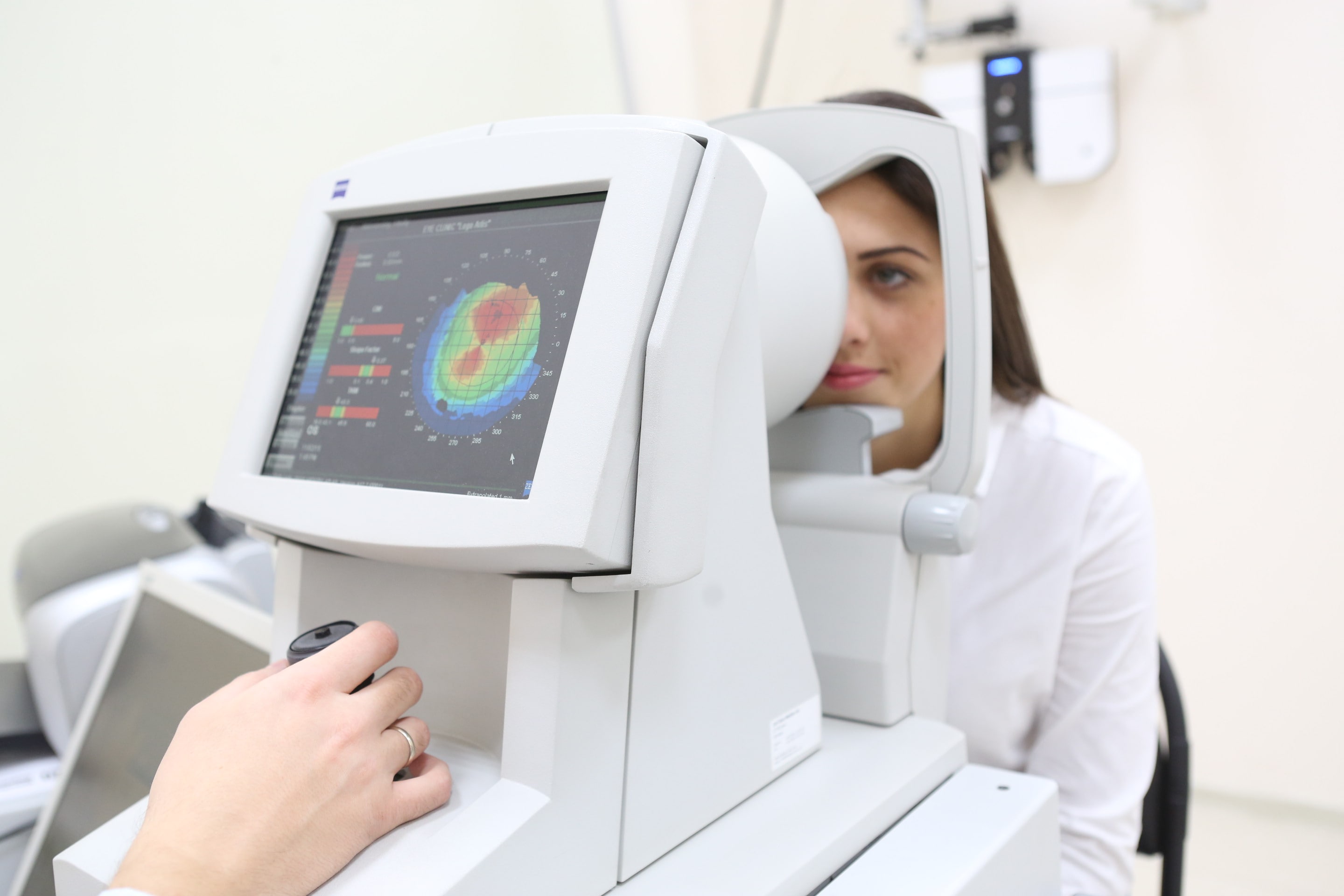
Достоверно выявить кератоконус даже в самой начальной стадии помогает кератотопограф. Он визуализирует роговицу полностью: радиус и толщину роговицы, переднюю и заднюю поверхность, асимметрии. Кератотопограмма диагностирует иррегулярный (неправильный) астигматизм на кератометрической карте, элевацию (возвышение) задней поверхности, истончение центральной толщины роговицы. Зачастую истончённые зоны показаны красным цветом, и даже не самый опытный врач сможет заподозрить патологию.
Также выполняется передня ОКТ — кератотомография. Она также визуализирует патологию роговицы, помогает динамично наблюдать за заболеванием и даже оценивать наличие скрытого кератоконуса непрогрессирующей аномалии задней поверхности роговицы.
Лабораторная диагностика не требуется [20].
Лечение кератоконуса
Единого алгоритма ведения пациентов с кератоконусом пока не существует. В современной литературе представлены методы лечения, которые ориентированы на стадию заболевания.
Основная задача специалиста, поставившего диагноз «кератоконус», заключается в правильном информировании пациента о выборе метода лечения и реабилитации.
Лечение кератоконуса на начальной стадии
На начальной стадии кератоконуса проводится очковая или контактная коррекция, а в случае выраженного кератоконуса — контактная коррекция зрения (склеральные или жёсткие роговичные линзы) либо сквозная/послойная кератопластика.
Что сегодня есть в арсенале офтальмологии?
Кросслинкинг
Кросслинкинг — лечение кератоконуса с помощью ультрафиолета и рибофлавина (специального витамина). Этот новый способ предложил немецкий офтальмолог Theo Seiler в 1997 году, а в 2003 году были опубликованы первые успешные клинические испытания такого лечения [11]. С тех пор кросслинкинг роговицы вошёл в клиническую практику и широко используется более 10 лет в разных европейских странах и более пяти лет в разных странах мира. Однако разрешение на проведение процедуры в США было выдано лишь в 2016 году [12].
Метод основан на укреплении биомеханических свойств роговицы — коллагеновых волокон, связей между ними, а также их пространственного структурного расположения. «Сшивка» ультрафиолетом под действием сенсибилизатора — 0,1 % рибофлавин, растворённый в 20 % декстране — тормозит метаболические процессы в коллагене стромы, тем самым увеличивая биомеханическую стабильность роговицы [12].
Разработано много различных техник роговичного кросслинкинга. До сих пор проводятся многочисленные исследования по эффективности методик и процента используемого рибофлавина.
Процедура кросслинкинга является минимально травматичной, выполняется под местной анестезией и обычно дискомфортна только в первые несколько дней после вмешательства. После лечения пациенты отмечают увеличение остроты зрения.
В 95 % кросслинкинг останавливает прогрессию кератоконуса. Процент хирургического риска — около 1 % (инфекция, рубцевание, медленное заживление и т. д.) [13].
Кросслинкинг выполняется даже в подростковом возрасте, однако его эффективность выше на ранних стадиях заболевания. В случае развитого кератоконуса выполнить процедуру уже невозможно.
Имплантация роговичных сегментов
Этот метод лечения предполагает усиление стороны роговицы, противоположной вершине растяжения, с помощью специальных сегментов — колец. Внедрение таких сегментов в роговицу улучшает зрительные функции (например, улучшает остроту зрения), но не решает проблемы прогрессирования кератоконуса [15]. К недостаткам также стоит отнести экономический фактор: операция весьма дорогостоящая.
Операция по внедрению сегментов технически не сложная. Обязательные условия имплантации — прозрачность центральной зоны роговицы и достаточная центральная толщина.
Данный метод лечения показан на ранних рефракционных стадиях. К другим преимуществам имплантации можно отнести:
- отсутствие риска отторжения;
- уплощение роговицы без вторжения в её центральную зону;
- значительное стойкое снижение рефракции;
- обратимость процедуры: в случае осложнений сегменты удаляются, при этом сохраняются офтальмометрические характеристики, которые были до операции.
Кератопластика
Существует два варианта кератопластики — послойная и сквозная пересадка роговицы.
Апофеозом борьбы за зрение остаётся сквозная кератопластика. Несмотря на использование фемтосекундного лазера, эта операция высокого риска. Её успешность зависит от возраста пациента и состояния его организма.
Несмотря на широкое использование кератопластики в лечении кератоконуса, у этой операции есть недостатки:
- риск отторжения трансплантата и ограниченный срок его «жизни»;
- остаточная послеоперационная близорукость и астигматизм;
- длительные риски присоединения инфекций;
- проблемы с донорским материалом;
- высокая стоимость операции [14].
Ещё один неприятный минус кератопластики — это образование новых кровеносных сосудов в роговице. При отсутствии сосудов в роговице у иммунной системы нет прямого доступа к её верхнему слою. В таком случае все иммунные процессы протекают медленно и бережно. При появлении сосудов иммунитет резко начинает реагировать на трансплантат.
Но, наверно, самым большим разочарованием пациентов после кератопластики становится невысокая острота зрения. Это состояние связано с хирургическим астигматизмом, избежать которого практически невозможно. По данным бостонского профессора Perry Rosenthal, более 40 % пациентов после кератопластики используют коррекцию, а их острота зрения в среднем составляет 20/50 (0,4) [15].
Глубокая послойная кератопластика при кератоконусе только входит в хирургическую практику. Её существенное отличие от сквозной кератопластики — оперативное исправление кератоконуса с сохранением эндотелия роговицы пациента. За счёт этого снижается риск отторжения трансплантата.
Оптическая коррекция
Прогрессирование кератоконуса — веская причина для консультации с хирургом по поводу хирургического вмешательства: кросслинкинга или имплантации стромальных сегментов. Но если прогрессирования не наблюдается, либо оно под большим вопросом, то операция не оправдана. Что же делать? Подбирать адекватную оптическую коррекцию и динамично наблюдаться.
Сегодня в России существует несколько видов контактной коррекции:
- мягкие индивидуальные линзы для кератоконуса (несколько вариантов);
- гибридные линзы (гибрид мягкой и жёсткой линзы);
- жёсткие газопроницаемые роговичные линзы и жёсткие корнеосклеральные линзы;
- жёсткие газопроницаемые склеральные линзы.
Один из популярных способов компенсировать остроту зрения — это газопроницаемые жёсткие линзы. Они вплотную прилегают к внешней части глаза, сглаживают все изъяны роговицы и образуют наиболее правильную оптическую поверхность.
Склеральные газопроницаемые линзы довольно специфичны. Они опираются на склеру, и не контактируют с роговицей и веками. Обладают стабильностью посадки в течение дня, обеспечивают комфорт и высокую остроту зрения. Такие линзы изменяют геометрию роговицы за счёт подлинзовой слёзной плёнки и жидкости, что позволяет компенсировать нерегулярный астигматизм.
Оптическую коррекцию можно использовать в сочетании с хирургией: подбор линз после установки интрастромального сегмента или пересадки роговицы. Это позволяет пациентам видеть мир в лучше.
Медикаментозное лечение
Лекарственных препаратов, останавливающих развитие кератоконуса, не существует. Из-за неправильной формы роговицы и её истончения пациенты страдают синдромом сухого глаза. Улучшить состояние передней поверхности роговицы помогут слезозаменители (структурные препараты слезы).
Народные средства
Применять средства народной медицины не только бесполезно, но и опасно. Без адекватного лечения кератоконус приводит к снижению остроты зрения, вплоть до слепоты. Поэтому при развитии кератоконуса нужно обратиться к врачу, он подберёт оптимальный метод лечения.
Прогноз. Профилактика
На сегодняшний день заболевание носит хронических характер, полного выздоровления пациента пока достичь не удаётся. Однако современные методы лечения и реабилитации помогают сохранить довольно высокое качество зрительных функций у пациентов с кератоконусом различной стадии.
При отсутствии лечения прогрессивное снижение остроты зрения может приводит к потере трудоспособности и инвалидизации пациента, вплоть до слепоты и необходимости в постороннем уходе.
Людям с кератоконусом рекомендуется динамическое наблюдение с контролем кератотопограмм через 4, 6, 12 месяцев с выбором тактики лечения при необходимости.
В настоящее время возможна профилактика только вторичного кератоконуса. Она включает в себя:
- качественный отбор пациентов на эксимерлазерную хирургию с выполнением кератотопограмм задней поверхности;
- при выявлении повышенного риска выбор более безопасного для пациента хирургического способа эксимерлазерной коррекции либо активное наблюдение до вмешательства (контроль роговичных показателей);
- динамическое наблюдение пациентов, перенёсших эксимерлазерное лечение.
Операции на глазах при кератоконусе
Хирургическое лечение кератоконуса является часто неизбежным, но достаточно эффективным методом лечения заболевания. Современные технологии и огромный опыт, накопленный офтальмологами позволяют сделать оперативные вмешательства безопасными для пациента.
Для укрепления роговой оболочки и остановки патологического процесса ее деформации используются методики кросслинкинга роговицы (не связанное с хирургическим вмешательством «сшивание» коллагеновых волокон стромы) и интрастромальной кератопластики (операции по имплантации пластиковых роговичных сегментов).
Хорошим эффектом обладает в некоторых случаях использование эксимерлазерного лечения (ФРК + ФТК) для укрепления боуменовой мембраны, а также лазерная термокератопластика.
На поздних стадиях кератоконуса, которые осложняются помутнением и рубцеванием роговой оболочки, используется сквозная кератопластика (пересадка донорской роговицы). Поскольку в роговой оболочке отсутствуют кровеносные сосуды, подбор донора значительно упрощается, и для приживления трансплантата обеспечивается благоприятный прогноз.
Так же некоторыми авторами представлены различные вариации кератотомии (так называемая «оптическая алмазная хирургия»), которая в нашей стране не получила распространения.
Подробнее о каждом виде операций Вы можете узнать из соответствующего раздела:
- Коллагеновый кросслинкинг роговицы
- Имплантация интрастромальных сегментов (колец)
- Передняя глубокая кератопластика (DALK)
- Сквозная кератопластика (трансплантация роговицы)
- Фемтосекундные лазерные операции (ФТК и ФРК)
- Имплантация внутриглазных контактных линз (ICL STAAR)
- Операции кетатотомии (алмазная хирургия)
Возможные осложнения операций
Несмотря на то, что с каждым годом совершенствуются методики и аппаратура для хирургии при кератоконусе, при их проведении, как и при любой медицинской манипуляции, могут возникать осложнения.
Их тяжесть и частота напрямую зависит от сложности и объема операции: так при коллагеновом кросслинкинге негативных последствий операции практически не возникает, чего нельзя сказать при самой сложной и объемной операции — сквозной кератопластике (пересадке роговицы). В последнем случае возможно отторжение или помутнение трансплантанта, несостоятельность швов и т.д.
Узнать полный перечень осложнений, которые могут возникнуть во время или после хирургического вмешательства, можно на странице с описанием конкретной операции.
Где делать операцию?
При выборе медицинского учреждения пациенту необходимо учитывать специализацию клиники (наличие профильных врачей, необходимого оборудования и большого опыта в проведении операций). В Центре лечения кератоконуса работают признанные российские специалисты по диагностике и лечению кератоконуса. Центр располагает всем необходимым оборудованием и расходными материалами для проведения всего спектра операций — начиная от кросслинкинга, заканчивая сквозной кератопластикой. Индивидуальный подход к каждому пациенту и разумные цены на лечение так же являются преимуществами клиники.
Цены на операцию при диагнозе кератоконус
Ниже мы приводим базовую стоимость операций, точная стоимость лечения может быть определена только при очной консультации со специалистом.
- Роговичный кросслинкинг — 34 000 рублей
- Импалантация стромальных сегментов (с фемтосекундным сопровождением) — 100 000 рублей
- Фототерапевтическая керататэктомия (ФТК) — 80 000 рублей
- Установка интраокулярных заднекамерных факичных линз ICL — от 180 000 до 200 000 рублей
- Сквозная или послойная кератопластика (с учетом трансплантанта) — от 300 000 до 600 000 рублей
Задать уточняющие вопросы и записаться на прием в нашу клинику вы можете онлайн или по телефону в Москве:
Диагностика и хирургическое лечение кератоконуса: +7(495)369-17-15
Подбор жестких склеральных контактных линз: +7(495)369-17-56.
Кератоконус – дегенеративное состояние, при котором истончается и меняет форму роговица глаза. Подобное может происходить из-за значительных структурных изменений, когда роговица вместо естественной сферической приобретает коническую форму (с греческого «kerato» — роговицы, «konos» — конус).
Содержание
- 1 Основные особенности кератоконуса
- 2 Причины деформирования роговицы
- 3 Основные признаки кератоконуса
- 4 Диагностика кератоконуса
- 5 Коррекция кератоконуса контактными линзами
- 5.1 Контактные линзы при кератоконусе
- 5.1.1 Мягкие контактные линзы
- 5.1.2 Жесткие контактные линзы
- 5.1.3 Гибридные контактные линзы
- 5.1 Контактные линзы при кератоконусе
- 6 Хирургическое методы лечения кератоконуса
- 6.1 Кросслинкинг
- 6.1.1 Показания к кросслинкингу
- 6.1.2 Этапы процедуры
- 6.2 Кератотомия
- 6.3 Имплантация кератобиомпланта
- 6.4 Интрастромальные роговичные кольца
- 6.4.1 Отличия интрастромальных колец
- 6.4.2 Возможные осложнения
- 6.1 Кросслинкинг
- 7 Трансплантация роговицы
- 7.1 Осложнения после кератопластики
- 8 Коррекция зрения после операции
- 9 Кератоконус — бомба замедленного действия
Основные особенности кератоконуса
Кератоконус является самым распространенным дистрофическим процессом в роговице (один случай на тысячу человек). Изменения в роговице происходят медленно, до полного перехода в коническую форму, как правило, проходит несколько лет. Быстрое прогрессирование кератоконуса – явление редкое. В 95% случаев кератоконус поражает оба глаза, хотя чаще всего неодновременно.
Виды кератоконуса по величине кривизны роговицы:
- легкая до 45 диоптрий;
- средняя от 45 до 52 диоптрий;
- развитая от 52 до 62 диоптрий;
- тяжелая от 62 диоптрий.
Классификация кератоконуса по морфологии формы:
- сосцевидная (вблизи центра, имеет размер до 5 мм);
- овальная (смещена книзу, имеет размер 5-6 мм);
- шаровидная (поражает более 75% роговицы, имеет размер больше 6 мм).
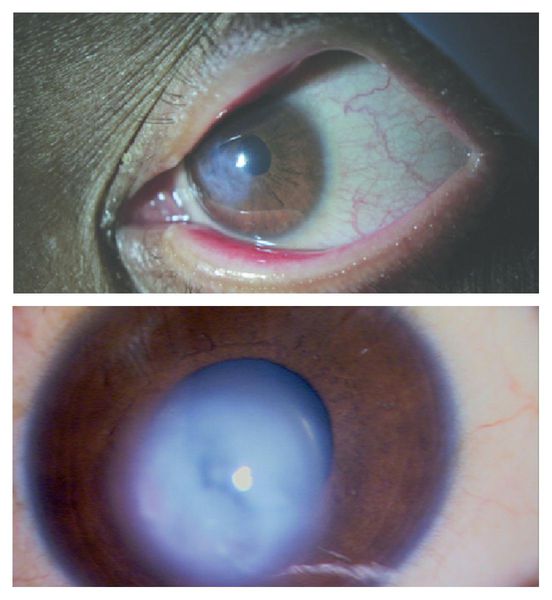
На развитой стадии кератоконуса возможно резкое прогрессирование до состояния водянки. Это явление называют острым кератоконусом, когда сквозь разрывы в десцеметовой мембране в строму проникает жидкость. Так начинается отек и вторичное, более тяжелое, рубцевание роговицы.
Причины деформирования роговицы
Точная этология процесса медициной не изучена. Офтальмологи выделяют только факторы, которые, предположительно, могут повлиять на состояние роговицы. Среди них генетическая предрасположенность и клеточные факторы, травмы, стресс и негативное влияние среды.
Дисбаланс ферментов в роговице приводит к ослаблению ее защиты. Свободные радикалы начинают воздействовать на оболочку агрессивно, повреждая и истончая ее, что приводит к выпячиванию. Некоторые офтальмологи считают, что предрасположенность к такому дисбалансу передается по наследству.
Повреждение роговицы может произойти во время частого потирания глаз, чрезмерного облучения ультрафиолетом и ношении неверно подобранных линз. Примечательно, что в 30% кератоконус сочетается с заболеваниями аллергической природы (экзема, аллергический конъюнктивит, астма). Зуд и постоянное потирание глаз при аллергической реакции только способствуют травмированию роговицы.
Возможные причины развития кератоконуса:
- Генетическая. При изменении гена, который кодирует коллаген четверного типа, может возникнуть нарушение прочности тканей роговицы.
- Наследственный. Заболевание встречается у родителей и детей, а также братьев и сестер.
- Эндокринная. У пациентов с сахарным диабетом развитие кератоконуса останавливается, а при гипотиреозе ускоряется.
- Аутоиммунные. При наличии коллагеноза и псориаза повышается риск развития кератоконуса. Болезнь быстрее прогрессирует при сочетании с аллергическим весенним катаром.
Основные признаки кератоконуса
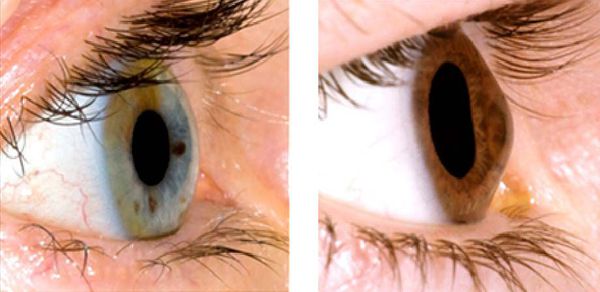
Кератоконус, как правило, проявляется в 15-25 лет симптомами близорукости или астигматизма. Пациент начинает подбирать очки или линзы и все чаще их меняет. В итоге очковая коррекция перестает обеспечивать зрение на достаточном уровне. Пациенты с кератоконусом видят предметы искаженными и растянутыми. Вокруг них появляется ореол, а яркий свет вызывает раздражение и слезотечение.
Отличительный признак кератоконуса – монокулярная полиопия. Это явление характеризуется возникновением мнимых изображений, в особенности при рассматривании образов с высокой контрастностью. К примеру, глядя на фонарь, человек с кератоконусом видит хаотичную картинку из множества фонарей.
Предвестником кератоконуса можно считать предконусную роговицу, однако в этом случае врачи придерживаются тактики выжидания. Это обусловлено тем, что не каждый субклинический кератоконус превращается в истинный. При таком диагнозе рекомендуется просто не трогать роговицу и не проводить рефракционные мероприятия на ее поверхности.
Диагностика кератоконуса
Заподозрить кератоконус можно при подборе оптической системы. У пациентов с измененной формой роговицы невозможно достичь максимальной остроты зрения даже при идеальной коррекции.
Диагностику кератоконуса осуществляют при помощи роговичных топографов. При запущенной форме кератоконуса изменения роговицы можно увидеть невооруженным глазом, меняется прозрачность слоя.
При осмотре глаза со щелевой лампой офтальмолог видит истончение стромы, разрывы в боуменовой оболочке и отложения гемосидерина (оксида железа) в слоях эпителия. Подтвердить диагноз позволяют кератометр и ретиноскоп.
Методы пахиметрии (ультразвуковые и оптические) рекомендованы только для подтверждения диагноза. Они позволяют определить степень истончения роговицы при подозрении на кератоконус. Признаки развитого кератоконуса обычно выражены, поэтому во время профилактического осмотра их невозможно пропустить.
Коррекция кератоконуса контактными линзами
На данный момент медицина не располагает препаратами, которые бы приводили к регрессу кератоконуса или эффективно предотвращали его развитие. Однако пациент имеет возможность замедлить прогрессирование состояния. На первом этапе назначают ношение очков или контактных линз, а когда консервативная терапия становится неэффективной, проводят хирургическое лечение (сквозная или послойная кератопластика, эпикератофакия, кератотомия, кросслинкинг, имплантация роговичных колец).
Принимать решение о целесообразности хирургического вмешательства можно только после полного офтальмологического обследования. На раннем этапе заболевания эффект заметен только при длительной контактной коррекции. Пациентам с кератоконусом запрещается потирать глаза.
Контактные линзы при кератоконусе
На ранней стадии кератоконуса нарушение зрения можно исправить при помощи очковой коррекции. Пациенту выписывают очки, коррегирующие астигматизм и близорукость, которые чаще всего сопровождают это состояние. На более поздних стадиях рекомендованы контактные линзы для постоянного ношения.
При кератоконусе линзы следует подбирать индивидуально. Нет единого дизайна, который бы подходил всем пациентам с изменением формы роговицы. Для каждого типа и стадии нужны разные оптические системы.
Мягкие контактные линзы
Коррекция зрения при кератоконусе мягкими контактными линзами существенно ограничена, поскольку они копируют неправильную форму роговицы. Между линзой и слизистой нет прослойки слезной жидкости, что не повышает преломляющую способность роговицы (если сравнивать с исходной при кератоконусе).
Жесткие контактные линзы
Жесткие газопроницаемые линзы остаются основным методом коррекции кератоконуса в этой нише. Они позволяют исправить кератоконус и создать слезную пленку между наружным слоем роговицы и линзой, усиливая преломляющую способность и корректируя поверхность глаза. Существуют разные модели таких линз, но все они позволяют тканям глазного яблока свободно дышать. Жесткие газопроницаемые линзы изготавливают на заказ для конкретного случая. Такая линза сохраняет форму и создает единую преломляющую поверхность с глазом.
При индивидуальной непереносимости жестких линз, выраженном помутнении роговицы, истончении слоя или наличии эрозии эпителия пациенту выписывают комбинированные двухслойные линзы. Они включают жесткую линзу, установленную на поверхности мягкой. За счет этого удается сохранить нормальное зрение и скорректировать форму роговицы.
Гибридные контактные линзы
Гибридные контактных линзы включают жесткий центр и мягкий ободок, сочетая преимущества обоих видов: хорошее зрение и удобство. Благодаря большому диаметру такая линза постоянно находится в стабильном положении. Склеральные и полусклеральные относятся к жестким линзам. Они не давят на деформированную верхушку роговицы, поэтому носятся комфортно. Большой диаметр обеспечивает стабильное положение линзы.
На начальной стадии кератоконуса удается скорректировать зрение при помощи очков и контактных линз. Усиление деформации и, соответственно, неправильного астигматизма делает оптическую коррекцию малоэффективной. В этом случае рекомендуют хирургическое вмешательство.
Хирургическое методы лечения кератоконуса
Кросслинкинг
Роговичный коллагеновый кросслинкинг с рибофлавином является инновационным методом лечения кератоконуса. Процедура подразумевает увеличение жесткости роговицы и повышение ее сопротивляемости деформациям. Кросслинкинг стабилизирует прогрессирование заболевания, тормозит истончение и деформацию роговицы, исключает необходимость проводить пересадку. Процедура усиливает жесткость роговицы почти на 300%.
Кросслинкинг подразумевает «сшивание» волокон коллагена – основного белка в структуре роговицы. Процедура увеличивает прочность и повышает сопротивляемость растяжению. Однако же кросслинкинге может привести к рубцеванию.
Показания к кросслинкингу
- кератоконус;
- ятрогенная кератоэктазия;
- пеллюцидная маргинальная дистрофия;
- кератомаляция (таяние роговицы вследствие аутоиммунных процессов);
- буллезная кератопатия.
При кератоконусе роговичный слой истончается и ослабевает, его форма становится выпуклой, развивается астигматизм. Кросслинкинг позволяет усилить связи между коллагеновыми микрофибриллами и молекулами, которые образуют эти частицы. Для этого используют рибофлавин или витамин В2. Это нетоксичное вещество, которое играет роль фотосенсибилизатора. При дозированном ультрафиолетовом облучении в длинноволновом диапазоне под воздействием рибофлавина образуются свободные радикалы в роговице и химические кросс-связи.
На практике процедура довольно проста и безопасна. Перед воздействием в глаза закапывают капли для местного обезболивания. Затем удаляют центральную часть роговичного эпителия, строму насыщают раствором рибофлавина и облучают ультрафиолетом. Облучение исходит от специального откалиброванного инструмента (UV-X-система).
Этапы процедуры
- В глаза закапываю капли для сужения зрачка и обезболивания.
- Поверхностные ткани снимают.
- В течение получаса на роговицу капают раствор витаминов.
- Еще полчаса газ облучают ультрафиолетом.
- Продолжают закапывание.
- На глаза надевают контактные линзы, защищающие роговицу и уменьшающие дискомфорт.
Под воздействием дозированного ультрафиолета происходит ионизация, распадаются молекулы рибофлавина, выделяя свободный атомарный кислород. Свободные радикалы кислорода провоцируют перекрестное связывание в молекулах коллагена. Единая трехмерная сеть охватывает почти всю строму. Процесс уплотнения роговицы начинается сразу и длится еще больше года. Благодаря нарастанию плотности меняется конфигурация.
Процедура не требует разрезания роговицы. Кросслинкинг гораздо безопаснее пересадки, а доза облучения меньше ультрафиолета, воздействующего на наши глаза при однодневной горной прогулке. Современное оборудование позволяет устанавливать размеры пятна облучения, чтобы оно точно совпадало с размерами роговицы. Излучение, исходящее от семи источников, распределяется по поверхности равномерно, исключая перегревание в отдельных зонах.
Повторное лечение после кросслинкинга требуется редко, поскольку коллагеновые волокна обновляются очень медленно. Такая процедура увеличивает жесткость и сопротивляемость роговицы на 300%. Реабилитация после кросслинкинга идентична уходу после эксимерной кератотомии. Пациент должен носить контактные линзы и осуществлять местную профилактику в течение трех дней для ускорения эпителизации и обеспечения комфортного зрения.
В результате кросслинкинга удается укрепить роговицу, остановить ее деформацию и истончение. Возможно незначительное улучшение остроты зрения. Кросслинкинг при кератоконусе позволяет уплощить роговицу и облегчить ношение жестких контактных линз.
Кератотомия
Нередко можно встретить отождествление асимметрической радиальной кератотомии с обычной радиальной кератотомией, однако это разные процедуры. АРК – специальная процедура, во время которой на роговице делают микроразрезы, сглаживающие или усиливающие нерегулярность ее формы.
Классическую кератотомию пришлось адаптировать для лечения кератоконуса, поскольку состояние подразумевает вариативность деформации и неравномерность толщины. В АРК разрезы укорочены и ограничены центральной зоной оптики.
Имплантация кератобиомпланта
В 10-25% случаев кератоконуса деформации достигают той стадии, когда нельзя обойтись коррекцией зрения из-за сильного рубцевания или истончения. В таких случаях рекомендована имплантация кератобиомпланта.
Для имплантации используют материал, который отлично сочетается по форме и функционалу с естественной роговицей глаза. Операция позволяет восстановить правильную форму и структуру глазного яблока. На данный момент имплантация показала высокую результативность при лечении сложных патологий роговицы.
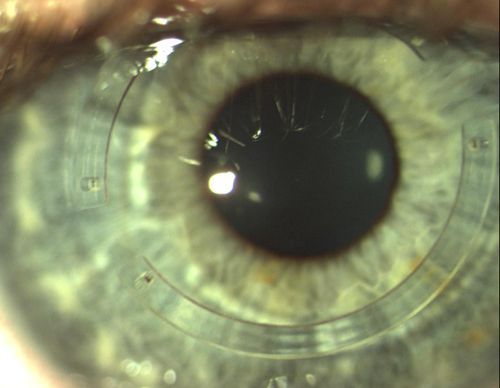
Интрастромальные роговичные кольца
Альтернатива трансплантации роговицы и новейший хирургический метод лечения астигматизма при кератоконусе – имплантация внутрироговичных кольцевых сегментов или кераринг. На данный момент в практике используют два типа колец: Intacs с гексагональным сечением, устанавливаемые подальше от центра, и Ferrara Rings, имеющие форму треугольной призмы.
Интрастромальные кольца рекомендованы пациентам с незначительной деформацией, которые не приемлют контактную коррекцию. Операция в среднем занимает 10 минут. В толщу роговицы, на периферии, имплантируют прозрачные кольца, которые уплощают центральную зону. Кольца замедляют, однако не останавливают развитие кератоконуса.
Кольца можно имплантировать глубоко в строму. Процедура безопасна и безболезненна, ее проводят в амбулаторных условиях. Для создания дугообразного кармана под кольца используют вакуумный послойный диссектор или фемтосекундный лазер. Принцип действия колец досконально не изучен, однако считается, что они исправляют коническую форму, оказывая выталкивающее давление. Воздействие, оказанное наружу от кривизны, придает роговице более естественную форму. Помимо этого, утолщается эпителий, прилегающий к кольцам, усиливая выравнивающий эффект.
Отличия интрастромальных колец
У интрастромальных колец Ferrara Rings, в отличие от Intacs, меньший радиус кривизны. У колец Intacs он фиксирован (2,5 мм), а у Ferrara Rings — 2,5-3,5 мм. Преимуществом Ferrara Rings также является призматическая форма, которая уменьшает вероятность появления бликов. Любой пучок света, который попадает в кольцо, отражается обратно так, что не попадает в поле зрения. Из-за того, что Ferrara Rings меньше по размеру и расположены ближе к центру, они более эффективны и могут корректировать близорукость до -12 диоптрий.
Согласно исследованиям, у большинства пациентов с кератоконусом применением интрастромальных колец оказалось эффективным. Значительно уменьшается степень астигматизма и повышается острота зрения. Метод новый, поэтому исследования малочисленны, а проверки надежности результат нет. Благоприятные исходы отмечаются в течение 2-3 лет наблюдения, лучшие результаты получены при лечении легких и средних форм кератоконуса.
Возможные осложнения
- перфорация передней камеры;
- инфицирование;
- асептический кератит;
- экструзия кольца.
Возможно удаление проблемных колец и возвращение роговицы в исходное положение. Такая необходимость возникает в 10% из-за осложнений или отсутствия эффекта. Однако после удаления колец можно провести послойную или сквозную кератопластику.
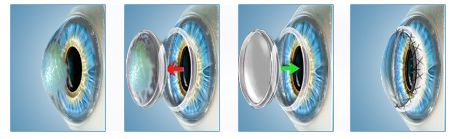
Трансплантация роговицы
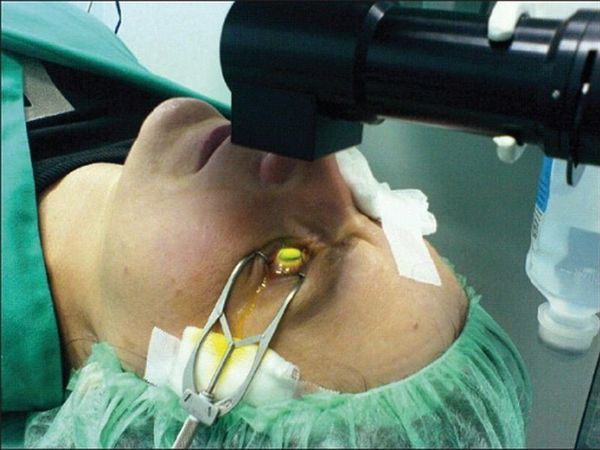
Кератопластика — операция по удалению поврежденных участков роговицы и замещение их здоровыми тканями. Для трансплантации требуется роговица с глаза донора. Операция позволяет улучшить качество зрения и устранить болевой синдром. Пересадка роговицы лучший метод борьбы с кератоконусом. Во время сквозной кератопластики конусную роговицы иссекают и пересаживают в глаз донорскую ткань. Пересадку роговицы проводят под общей анестезией. Поскольку в роговице нет кровеносных сосудов, трансплантаты приживаются хорошо.
Показания к кератопластике:
- кератоконус;
- дистрофические, ожоговые бельма;
- дистрофия роговицы;
- рубцевание после травы, воспаления или хирургического вмешательства;
- травматические дефекты.
Трансплантация роговицы рекомендована при сильном повреждении слоя после лечения другими методами или вследствие тяжелой болезни, травмы или инфекции. Во время операции врач удаляет помутневшие или деформированные ткани роговицы (частями при послойной кератопластике и полностью при сквозной). Образовавшиеся пустоты заполняют трансплантатом. Наиболее распространенной считается сквозная кератопластика.
Сразу после операции назначают антимикробные препараты и стероиды для предотвращения отторжения. Через полгода или год снимают швы, но еще несколько лет необходимо избегать агрессивного воздействия на глаза и физических нагрузок.
Осложнения после кератопластики
Ранние осложнения после операции:
- раздражение швами, провоцирующее капиллярную гипертрофию;
- задержка эпителизации;
- выпадение радужки;
- наружная фильтрация;
- увеит;
- инфицирование;
- глаукома.
Поздние осложнения после трансплантации:
- астигматизм;
- расхождение краев прооперированного участка;
- ретрохориальная мембрана;
- глаукома;
- отек макулы.
Тяжелые осложнения трансплантации роговицы:
- Отторжение. Иммунная система пациента может начать отторгать трансплантат, воспринимая донорскую роговицу чужеродной. Случаи агрессивного иммунного ответа распространены (каждый пятый пациент). Подавить отторжение можно при помощи стероидных капель, хотя и не всегда. В случае успеха трансплантат приживется и будет функционировать в течение всей жизни пациента. Главное, вовремя начать терапию. При светобоязни, раздражении, боли, покраснении и ухудшение качества зрения необходимо срочно обратиться к врачу.
- Инфицирование. Это крайне опасное осложнение, ведь при агрессивной инфекции пересаженные ткани отмирают и глаз гибнет. Поверхность роговицы может инфицироваться при ослаблении или разрыве шва.
- Глаукома. Критическое повышение внутриглазного давления повреждает зрительный нерв. Глаукому могут спровоцировать стероиды, которые назначают после трансплантации.
- Отслойка сетчатки. У 1% пациентов преимущественно после сквозной кератопластики диагностируют отслойку. Устранить осложнение позволяет операция.
Ранняя несостоятельность трансплантата проявляется помутнением лоскута с первого дня. Поздняя обусловлена реакцией иммунитета и отмечается в первые полгода в 50% случаев и абсолютное большинство в течение года.
Коррекция зрения после операции
Оптическая коррекция показана через месяц после кросслинкинга. Самыми комфортными и эффективными в этот период считаются склеральные линзы, однако необходимо учитывать исходную остроту зрения и выраженность кератоконуса. Склеральные линзы подходят для любой стадии заболевания, они эффективно исправляют высокие степени астигматизма, разрешены даже при рубцевании роговицы, ожогах и других деформациях.
Врач может предложить торические мягкие линзы для коррекции рефракционных нарушений. При использовании этого средства необходимо пересматривать силу линз каждый месяц.
При наличии высокого астигматизма, когда коррекция обычными линзами недостаточно эффективна, возможна имплантация торической интраокулярной линзой. Ее помещают внутрь глаза впереди хрусталика. Хрусталик обеспечивает зрение вблизи, а линза – вдаль. Интраокулярные линзы сочетаются со структурами глаза и не требуют замены.
Самый радикальный метод коррекции рефракционных патологий – факоэмульсификация или замена хрусталика. Обычно такую операцию проводят при катаракте, но тяжелые случаи близорукости и астигматизма она также помогает исправить. После факоэмульсификации будет хорошее естественное зрение вдаль, а для работы вблизи потребуются очки.
Кератоконус — бомба замедленного действия
Из-за изменения формы роговицы преломляющая сила в разных ее точках становится неравномерной, отчего страдает острота зрения и искажаются очертания предметов. Человек испытывает симптомы близорукости и астигматизма.
Прогрессирующий кератоконус сильно усложняет подбор оптических средств коррекции. Пациенту приходится регулярно менять очки и линзы.
Запущенный кератоконус приводит к истончению роговицы вплоть до разрыва. Это состояние сопровождается сильными болями. Без лечения кератоконус заканчивается полной потерей зрения.
Многие офтальмологи называют кератоконус бомбой замедленного действия. Это заболевание развивается постепенно, но остановить его очень сложно. Только своевременная диагностика позволяет вовремя принять меры и сохранить зрение, поэтому нельзя пренебрегать профилактическими осмотрами у офтальмолога.
Используемые источники:
- Абугова Т.Д. Ранняя диагностика и реабилитация больных кератоконусом средствами контактной коррекции зрения. Автореф. дис. канд. мед. наук. М., 1985.
- Карапетян Д.Г. Структура, климатогеографическая характеристика и реабилитация больных кератоконусом в Армении. Автореф. дис. д-ра мед. наук. Тбилиси, 1992.
- Титаренко З.Д. Новые методы хирургического и медикаментозного лечения кератоконуса. Автореф. дис. д-ра мед. наук. Одесса, 1984.
- Kennedy RH, Bourne WM, Dyer JA. A 48-year clinical and epidemiologic study of keratoconus. Am J Ophthalmol. 1986
- Российский национальный исследовательский медицинский университет имени Н.И. Пирогова
Контактные линзы каких брендов вам знакомы?
Лечение кератоконуса
Кератоконус – заболевание из области офтальмологии, характеризующееся развитием прогрессирующего дегенеративного процесса не воспалительной природы. Патологический процесс сопровождается истончением роговицы глаза, приобретением ею конусовидной формы.
В результате деформации и дистрофии роговицы зрение постепенно ухудшается. Развитие патологии обусловлено всевозможными биохимическими процессами. В ходе диагностики у пациентов наблюдается снижение синтеза коллагена, белка, ферментов, происходит нарушение активности антиоксидантов. Следствием именно этих изменений становится снижение эластичности роговичного слоя, ее растяжение и приобретение конусовидной формы.
Согласно статистике, кератоконус развивается всего у 1 пациента из тысячи, что делает это заболевание одним из редчайших в числе глазных патологий. Ему в равной степени подвержены мужчины и женщины, но в 9 из 10 случаев болезнь диагностируется уже в детстве. При этом пик прогрессирования кератоконуса приходится на возраст от 20 до 30 лет.
При несвоевременном или неправильном лечении заболевание прогрессирует и приводит к нарушению функционирования пораженного глаза, снижению остроты и четкости зрения. Однако полная слепота развивается редко, а улучшить состояние больного удается подбором контактных линз.
На сегодняшний день кератоконус является малоизученным заболеванием. Но даже при таком условии опасность болезни невелика, ведь медикам удалось разработать массу способов борьбы с этой патологией.
Причины развития
Несмотря на развитость инструментальных методов диагностики врачам не удается точно выявить причины заболевания. Но офтальмологи сходятся во мнении, выделяя наиболее вероятные факторы, предрасполагающие развитию кератоконуса:
- полученные в течение жизни травмы глаза, повреждения роговицы;нарушения со стороны эндокринной системы;
- загрязненная экология;
- генетическая предрасположенность (при наличии в анамнезе кератоконуса у одного из родителей риск развития заболевания у ребенка составляет 80%);
- различные хронические заболевания, генетические аномалии и другие заболевания (например, астма, поллиноз, синдром Дауна, экзема, воспаление конъюнктивы и роговицы, хроническая форма недостаточности надпочечников).
Возможные осложнения
Деформация роговичного слоя препятствует выполнению анатомической функции преломления света. В силу этого нарушения у больного снижается острота зрения, схожее с близорукостью. Неправильное преломление лучей света при прохождении искривленной роговицы также выражается в искажении видимых объектов и преломлении прямых линий в поле зрения.
Прогрессирование кератоконуса усложняет самостоятельный выбор очков и линз для коррекции зрения. Самым тяжелым осложнением, обусловленным прогрессированием патологии, считается разрыв роговицы. Подобное происходит при выраженном истончении роговичного слоя, в результате нарушаются функции глаза, а пациент ощущает острую боль или выраженный дискомфорт.
Классификация кератоконуса
В медицинской практике существует несколько классификаций болезни. Наиболее распространенная считается классификация по Амслеру (Amsler), включает 4 степени развитиякератоконуса:
- характеризуется приобретенным астигматизмом степени 1-0,5, который легко исправляется ношением контактных линз стандартного типа;
- степень астигматизма соответствует показателям 0,4-1, что также успешно поддается коррекции;
- фиксируется истончение роговичного слоя и его растяжение, астигматизм равен показателям 0,12-0,02, требуется подбор специальных линз;
- четвертая стадия самая тяжелая, при ее развитии роговица принимает форму конуса и мутнеет, зрение падает до 0,02-0,01, что тяжело поддается лечению и коррекции специальными линзами.
Для лечения кератоконуса требуется квалифицированная и своевременная помощь, самолечение лишь усугубляет ситуацию. Раннее обращение к квалифицированному специалисту позволяет минимизировать скорость прогрессирования патологии и избежать хирургического вмешательства.
Кератоконус и беременность
В 2011 году медиками впервые было проведено исследование, направленное на изучение течения и развития болезни во время беременности, в котором приняло участие 4 пациентки. Результаты проведенного исследования:
- даже в связи с гормональными перестройками и склонности к отекам, беременность не повлияла на ускоренное прогрессирование болезни;
- кератоконус никак не сказывается на течении беременности, развитии плода и состоянии женщины. Заболевание не является противопоказанием к естественным родам.
Клиническая картина
К числу общих и наиболее распространенных клинических признаков кератоконуса относятся:
- прогрессирующее снижение зрения;
- повышенная утомляемость органов зрения;
- зуд и чувство жжения на слизистых оболочках глазного яблока;
- слезоточивость, особенно при ярком свете;
- деформация и помутнение роговичного слоя при осмотре у окулиста;
- двоение в глазах;
- пониженная концентрация внимания;
- искажение объектов в поле зрения;
- необходимость в частой смене очков и контактных линз;
- снижение работоспособности, связанное с ухудшением зрения;
- в редких случаях – полная слепота.
Связь астигматизма с кератоконусом
Как видно из приведенной выше классификации заболевания, ранние стадии прогрессирования болезни сопровождаются астигматизмом, что выражается в соответствующих симптомах:
- размытость и нечеткость картинки, которую видит пациент;
- неприятные ощущения в глазах, рези, зуд и жжение, особенно вечером;невозможность сосредоточить взгляд на объектах маленького размера;головные боли, в большинстве случаев сосредоточенные в области лобной доли;
- повышенная утомляемость глаз, особенно при чтении;
- невозможность видеть в деталях удаленные или приближенные объекты.
Если изначально эти клинические признаки распознаются как астигматизм, в дальнейшем заболевание развивается и состояние пациента усугубляется. Присутствующие симптомы позволяют офтальмологу заподозрить наличие кератоконуса, в особенности при стремительном ухудшении состояния.
Как развивается заболевание
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс охватывает оба глаза. При этом степень поражения левого и правого глаза может отличаться (один глаз видит лучше другого), что связано с поочередным поражением (вначале один, через некоторое время другой).
Для ранней стадии развития болезни характерно незначительное снижение зрения, особенно нечеткость картинки в вечернее время суток, при нахождении в плохо освещенных помещениях. По мере того, как болезнь прогрессирует, может возникнуть светобоязнь, а помутнение роговицы приводит к затуманиванию зрения, в глазах начинает двоиться.
У многих пациентов отмечается развитие монокулярной полиопии — глядя на два объекта, они воспринимаются как один. Диагностика монокулярной полиопии включает:
- окулист выкладывает перед пациентом лист черной бумаги, на котором имеется одно белое пятно;
- при этом больной видит на черном фоне несколько пятен, расположенных хаотично;
- озвучивание правильного ответа врачом и демонстрация картинки через время не меняет результатов;в будущем, при условии развития болезни, на той же картинке больной видит еще больше белых пятен, расположенных хаотично;на поздних стадиях прогрессирования патологии эти пятна пульсируют в такт сердцебиению.
Особый признак прогрессирования болезни — пациент носит идеально подобранные очки, спустя 10-15 дней они ему не подойдут. В случае со стандартными линзами при развитии болезни, их ношение становится невозможным. Это обусловлено деформацией роговичного слоя, вследствие чего линза не может полноценно прилегать. Каждый из этих признаков с вероятностью в 100% указывает на возникновение и усугубление кератоконуса.
Прочие симптомы
В числе прочих клинических признаков наиболее распространенными являются неприятные и болезненные ощущения в глазах, их повышенная утомляемость, слезоточивость. Такие симптомы проявляются ухудшением зрения, вследствие которого пациенту приходится прищуриваться и часто инстинктивно тереть глаза.
Теми же причинами обусловлено возникновение головных болей, которые связаны со снижением внимания, работоспособности, способности концентрироваться на чем-либо. У больных кератоконусом стремительное ухудшение зрения часто сменяется длительным застоем в развитии болезни.
Каждый из описанных симптомов, за исключением последнего, опасен для человека. Особенно рискуют люди, у которых концентрация внимания необходима на опасной работе, за рулем.
Клиника острого кератоконуса
Острый кератоконус – особый вид болезни, развивающийся в случае пренебрежения рекомендациями врача, погрешностях в лечении. Его возникновение характеризуется клиническими признаками:
- гиперемия слизистых оболочек глаза;
- выраженная отечность роговичного слоя;
- резкое помутнение роговицы или внезапная слепота;
- стремительное ухудшение остроты зрения;
- возникновение интенсивных болевых ощущений.
Такое состояние опасно, оно сопровождается стремительной деформацией и другими патологическими изменениями в роговичном слое. Корректировка лечения и беспрекословное соблюдение рекомендаций врача способствует стабилизации больного спустя 1-2 недели, позволяет улучшить функции зрительного органа. Если же острый кератоконус возникает на поздних стадиях патологического процесса, это чревато нарушением целостности роговичного слоя или слепотой.
Симптоматика у детей
В большинстве случаев патологический процесс развивается с детских лет. Распознать заболевание можно, присмотревшись к поведению ребенка:
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых на то причин;
- дети систематически жалуются на головные боли;
- на боле поздних стадиях дети заявляют о расплывчивости изображения.
В случае, если ребенок ранее наблюдался у окулиста и по показаниям врача носит очки, они быстро приходят в негодность, о чем свидетельствуют соответствующие жалобы. Смена очков сопровождается непродолжительным улучшением и отсутствием жалоб. Но спустя пару недель расплывчатость изображения и прочие жалобы вновь возвращаются. Отсутствие своевременного и правильного лечения грозит отеком роговичного слоя и полной слепотой.
Диагностика
Постановка диагноза на ранних этапах развития кератоконуса крайне важна, но в то же время затруднительна, даже в условиях нынешнего развития медицины. Выявление этого заболевания производится офтальмологом на основе жалоб пациента, клинических признаков и анамнестических данных. Однако постановка окончательного диагноза производится путем проведения дополнительных аппаратных и физикальных исследований.
Наиболее достоверными и информативными методами диагностики являются:
- Скиаскопия – метод начальной диагностики кератоконуса. Это исследование предполагает использование светового луча, который направляется врачом на радужку, отражается от ее поверхности и образует светлые полосы на роговичном слое, которые должны располагаться под определенным углом. При деформации роговицы угол искривления этих полос отклоняется от показателей нормы, что свидетельствует о развитии кератоконуса.
- Рефрактометрия – это вспомогательный метод диагностики, при помощи которого подтверждается факт деформации роговичного слоя путем обнаружения измененного астигматизма и миопии. Такой способ диагностики основывается на использовании луча света, который при кератоконусе изменяет силу преломления и фокусировку после прохождения роговицы.
- Кератометрия – дает возможность постановки предварительного диагноза. Исследование заключается в изучении роговичного слоя на предмет его искривления. Его проведение осуществляется при помощи специального прибора или на компьютерном кератометре. Последний вариант более точен, так как позволяет предельно точно высчитывать искривление роговицы, сопоставляя текущие показатели с общепринятыми нормами.
- Картированная пахиметрия – с высокой долей вероятности позволяет выявить патологию на ранних стадиях развития или даже при первых тревожных признаках. В ходе исследования применяется специальный прибор, позволяющий определить участок деформации в самом начале ее формирования.
- Оптическая компьютерная топография – метод схож с предыдущим, но более точен, так как предполагает использование экспертного оборудования, которое считывает данные о строении роговицы, анализирует их, выделяя основные признаки возникновения деформации роговичного слоя.
- Диафаноскопия – при исследовании учитываются особенности тени на роговичном слое: при кератоконусе она принимает клиновидную форму.
- Оптическая когерентная томография – используется в ходе выполнения клинических исследований.
- Исследование роговицы путем биомикроскопии, конфокальной и эндотелиальной микроскопии. Эти методы предназначены для раннего выявления заболевания, так как с их помощью определяются патологические изменения на клеточном уровне.
Одним из методов выявления кератоконуса является щелевая лампа, но с ее помощью обнаружить заболевание можно только на поздних стадиях развития болезни. Если при осмотре с использованием щелевой лампы врач видит на поверхностном слое роговицы кольцо Флейшнера (коричнево-желтая окантовка, формирующаяся из солей железа), можно говорить о развитии кератоконуса. Существуют другие 2 признака, выявляющиеся при осмотре с щелевой лампой:
- линии Вогта – легко устраняющиеся нажатием формирования в поверхностном слое роговицы;
- признак Мюнсена – структурное изменение края нижнего века, которое просматривается, когда пациент смотрит вниз.
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом патологий:
- миопия;
- астигматизм;
- кератоглобус;
- герпетическое поражение роговицы и т.д.
Важно понимать, что обращаться к офтальмологу следует как можно раньше, при появлении первых тревожных симптомов. Это позволяет начать лечение раньше, предотвратив тяжелое прогрессирование болезни и необходимость оперативного лечения.
Традиционное лечение
Помощь пациентам с диагнозом кератоконус подразумевает проведение терапевтического или хирургического лечения. Предпочтение тому или иному методу отдается в зависимости от того, на какой стадии прогрессирования находится болезнь, состояния больного, особенностей течения патологии и ряда других факторов.
К числу общих методов лечения кератоконуса относятся:
- ношение жестких контактных линз;
- использование специальных очков и линз особой формы, а также поочередное ношение этих атрибутов для коррекции зрения;
- предотвращение прогрессирования болезни при помощи специальных препаратов в комплексе с ультрафиолетовым облучением;
- выполнение коллагенового кросслинкинга роговицы;
- внедрение сегментных кольцевидных имплантов;
- кератопластика (полная или частичная).
Каждый медикаментозный препарат подбирается только врачом индивидуально для каждого пациента, самолечение строго противопоказано. На начальных этапах прогрессирования патологии, при условии консервативной терапии, лечение может проводиться в домашних условиях. Но даже при таком сценарии пациент должен регулярно посещать лечащего врача, который отслеживает состояние органов зрения, а при необходимости корректирует терапию.
Особенности лечения на ранних стадиях
Ранние стадии развития кератоконуса симптоматически схожи с астигматизмом и лечатся преимущественно консервативными методами. Препараты, которые назначает офтальмолог, направлены на предотвращение деформации роговичного слоя, купирование неприятной симптоматики и коррекцию четкости зрения.
Каждому пациенту с диагнозом кератоконус показано ношение специальных очков или линз, которые полностью устраняют дефекты зрения. Линзы и очки подбираются офтальмологом для каждого пациента индивидуально, учитывая характер патологических изменений. При этом каждый пациент предупреждается, что в скором времени может потребоваться замена очков в связи с ухудшением зрения. При резком ухудшение остроты зрения лечение корректируется, применяются более интенсивные методы.
Ношение линз
Учитывая особенности течения патологического процесса, офтальмолог подбирает для пациента особые линзы. Они позволяют искусственно восстановить четкость и остроту зрения, корректировать деформацию роговичного слоя.
В зависимости от характера патологии, используются следующие виды линз:
- Мягкие – используются редко, преимущественно на ранних стадиях развития болезни, пока не произошла серьезная деформация роговицы.
- Жесткие – наиболее распространенный вариант. Линзы способствуют восстановлению анатомической формы роговичного слоя и корректируют зрение.
- Двухслойные – конструктивное решение, совмещающее в себе жесткий и мягкий элементы. Применяются при выявлении участков истончения роговичного слоя или в тех случаях, когда ношение стандартной жесткой линзы плохо переносится пациентом.
- Гибридные – такие контактные линзы имеют мягкие края, но их центральная часть жесткая. Основным преимуществом является возможность ношения гибридных при полной непереносимости жестких линз. Однако такой вариант грозит отечностью роговицы, неоваскуляризацией, развитием конъюнктивита.
- Склеральные – имеют особое строение, при их ношении дополнительно покрываются участки склеры глазного яблока. Такая особенность позволяет корректировать деформацию роговичного слоя и обеспечивает надежное закрепление линзы.
Применение рибофлавина
Один из способов консервативного лечения кератоконуса, подразумевающий применение капель на основе рибофлавина. После закапывания препарата на органы зрения воздействуют ультрафиолетовым излучением, процедура занимает до получаса.
Выполнение таких процедур позволяет укрепить структуру роговичного слоя, значительно снизив скорость развития процесса деформации или вовсе остановить его. Применение рибофлавина и УФ-излучение, при условии своевременно начатого лечения, позволяет избежать сложных оперативных вмешательств.
Кросслинкинг
Такой метод лечения подразумевает обработку роговичного слоя специальным составом, который становится жестким при воздействии УФ-лучей. Лечение останавливает прогрессирование болезни путем укрепления роговицы.
Процедура обладает рядом преимуществ:
- результат от ее проведения сохраняется минимум в течение 7 лет, прогрессирование патологии останавливается;повышается четкость и острота зрения;
- выполнение кросслинкинга откладывает необходимость оперативных вмешательств.
Сегментные кольцевидные импланты
Малоинвазивная операция, частично относящаяся к оперативным методам лечения кератоконуса. Выполняется процедура в три этапа:
- с использованием высокоточного оборудования врач производит миниатюрный разрез на периферии роговичного слоя;
- в образовавшиеся после разреза «лунки», по обе стороны от зрачка, вживляются дуги с полиметилметакрилата;
- произведенные надрезы закрываются.
Вживленные в роговичный слой дуги способствуют постепенному выравнивают роговицы, придают ей анатомически правильной формы. Операция безболезненная и безопасная, проводится под местной анестезией. Если с течением времени отсутствует положительный эффект дуги удаляются из роговичного слоя без вреда для органа зрения.
Кератопластика
Хирургическое вмешательство проводится если консервативная терапия не принесла должных результатов. Выполнение этой операции подразумевает хирургическое удаление роговичного слоя с дальнейшей его пересадкой. Материалом для пересадки служит донорская роговица.
После проведения операции для полноценной регенерации тканей глаза требуется до 6 недель. Однако полноценного восстановления остроты и четкости зрения следует ожидать не ранее, чем через 9-12 месяцев. Для лечения пациентов детского возраста может применятся частичная кератопластика, но эта операция гораздо более сложная, требует наличия соответствующего оборудования экспертного класса.
Медикаментозное лечение
Сегодня в медицинской практике не существует медикаментов, которые смогли бы остановить развитие кератоконуса или излечить его полностью. Но некоторые препараты способны улучшить состояние пациента, купировать неприятные симптомы и временно замедлить прогрессирование патологии.
Кератоконус
Кератоконус – дистрофические изменения роговицы, приводящие к ее конической деформации, нарушению и снижению зрения. При кератоконусе прогрессирующе снижается острота зрения, искажается изображение предметов, появляются засветы и ореолы, монокулярная диплопия, иногда – болевой синдром и помутнение роговицы. Диагностика кератоконуса заключается в проведении скиаскопии, биомикроскопии, офтальмометрии, компьютерной кератометрии, когерентной томографии. Для лечения кератоконуса используются микрохирургические методики кросс-линкинга, имплантации роговичных колец, кератопластики.
Общие сведения
В офтальмологии кератоконус диагностируется в 0,01% — 0,6% случаев. Заболевание с одинаковой частотой встречается среди представителей различных рас и обоих полов. Первые проявления кератоконуса обычно возникают в подростковом и раннем юношеском возрасте и затем медленно прогрессируют. Иногда кератоконус развивается в более поздние сроки – в 25-30 лет. При кератоконусе изменяется структура и форма роговицы: она истончается и деформируется по типу конуса, что приводит к развитию близорукости и неправильного астигматизма. Кератоконус обычно бывает двусторонним и асимметричным.
Кератоконус
Причины кератоконуса
Вопрос этиологии кератоконуса остается дискуссионным. В рамках изучения причин дегенерации роговицы выдвинуто несколько гипотез – наследственная, эндокринная, метаболическая, иммунологическая и др. В современной науке все большее число сторонников приобретает наследственно-метаболическая теория развития кератоконуса. Данная теория связывает возникновение изменений роговицы с наследственной ферментопатией, которая может активизироваться в период эндокринной перестройки, под влиянием иммунологических нарушений, общих заболеваний и т. д.
В процессе исследований была выявлена корреляция между кератоконусом и бронхиальной астмой, экземой, сенной лихорадкой, атопическим дерматитом, приемом кортикостероидов, болезнью Аддисона, микротравмами роговицы, пигментной ретинопатией, кератоконъюнктивитом, травматическими или вирусными кератитами, врожденным амаврозом Лебера, синдромом Дауна, синдромом Марфана и др. заболеваниями. Отмечается неблагоприятное воздействие на роговицу ультрафиолетовых лучей, запыленности воздуха, радиационного излучения.
В последние годы, в связи с распространением эксимерлазерной коррекции зрения (LASIK), возросла частота ятрогенных кератоэктазий и связанных с ними случаев последующего кератоконуса.
При кератоконусе в деформированной роговице выявляются множественные биохимические изменения; снижается содержание коллагена, концентрация кератин-сульфата, уменьшается общее содержание белка и повышается количество небелковых структур, увеличивается коллагенолитическая и желатинолитическая активность, связанная с недостаточностью ферментов и ингибиторов протеиназ. В результате снижения антиоксидантной активности в роговице образуются деструктивные альдегиды и/или иероксинитриты.
Считается, что процесс дегенерации роговицы начинается в базальных клетках роговичного эпителия или в месте его перехода в строму. Слабость роговичного эпителия и стромы сопровождается уменьшением эластичности роговицы, нарастанием ее ригидности и в итоге – необратимым растяжением и конусовидной деформацией – развитием кератоконуса.
Классификация
По механизму возникновения различают первичный и вторичный кератоконус. Развитие вторичного кератоконуса в большинстве случаев вызвано ятрогенными причинами (ятрогенная кератэктазия). В 95% случаев кератоконус бывает двусторонним, в 5% — односторонним.
Характер течения заболевания может являться прогрессирующим или стационарным. В отдельную форму исследователи выделяют острый кератоконус.
Предложено несколько вариантов стадирования кератоконуса; среди них наиболее распространена классификация Amsler, согласно которой выделяют IV стадии офтальмопатологии. Первая стадия кератоконуса характеризуется неправильным астигматизмом, корригируемым цилиндрическими линзами; острота зрения может составлять 1,0-0,5. Астигматизм при второй стадии также корригируем, но выражен сильнее; острота зрения в пределах 0,4 – 0,1. Третья стадия кератоконуса сопровождается истончением и выпячиванием роговицы; острота зрения снижается до 0,12-0,02, коррекция возможна только с помощью жестких контактных линз. При развитии четвертой стадии кератоконуса выражена коническая деформация и помутнение роговицы, острота зрения составляет 0,02-0,01 и не поддается коррекции.
Симптомы кератоконуса
Проявления кератоконуса обусловлены конической деформацией роговицы и связаны с развитием близорукости и неправильного астигматизма, оси которого при прогрессировании болезни постоянно меняются. Это приводит к постепенно нарастающему снижению зрения и монокулярной диплопии (двоению). Изменения возникают сначала в одном, затем в другом глазу.
Пациент с кератоконусом вынужден часто обращаться к офтальмологу для подбора очков, однако назначаемая очковая коррекция в этих случаях плохо переносится и не дает своего эффекта. Это связано с быстро прогрессирующим снижением остроты зрения, поэтому в только что изготовленных очках человек видит уже не столь хорошо, как в процессе их недавнего подбора. Со временем становится невозможным использование мягких контактных линз, поскольку они не прилегают к роговице.
При кератоконусе пациент может видеть многоконтурное изображение предметов, искажение букв при чтении, ореолы вокруг источников света. Иногда имеет место повышенная светочувствительность и постоянное раздражение глаз. Вначале заболевания более выражено снижение сумеречного зрения, в дальнейшем ухудшается видение и при хорошем освещении. Отмечаются быстрая утомляемость глаз, ощущения зуда и жжения. В поздних стадиях кератоконуса конусовидная деформация роговицы заметна невооруженным глазом.
Кератоконус, как правило, прогрессирует медленно, в течение 10-15 лет; у 50% пациентов может приостановиться на ранней стадии и перейти в длительную ремиссию. В 5-7% случаев течение заболевания осложняется острым кератоконусом, при котором происходит внезапный разрыв десцеметовой оболочки с выходом водянистой влаги в роговичные слои. Клинически острый кератоконус сопровождается развитием отека роговицы и появлением болевого синдрома. Примерно через 3 недели острый процесс стихает, и на роговице формируются рубцы. Деформация роговичной поверхности вследствие этого может уменьшаться, а зрение несколько улучшаться.
Диагностика кератоконуса
Обследование начинается со стандартной проверки остроты зрения, которая позволяет выявить ее снижение в той или иной степени. При повторном подборе очков выявляется резкое несимметричное увеличение рефракции, необходимость перехода от сферических линз к цилиндрическим для достижения приемлемой остроты зрения, изменение оси цилиндрических линз. Рефрактометрия при кератоконусе выявляет неправильный астигматизм и миопию, обусловленные выпячиванием роговицы.
При диафаноскопии глаза кератоконус определяется в виде клиновидной тени на радужной оболочке. Скиаскопия при кератоконусе обнаруживает наличие «пружинящей», «створчатой» тени, обусловленной неправильным астигматизмом. С помощью офтальмометрии определяются признаки конической деформации роговицы – дисторсия, характеризующаяся изломом и разноразмерностью горизонтальных марок, изменением угла между главными меридианами и др. При прозрачности сред глаза проводится офтальмоскопия.
Наиболее точную информацию о параметрах роговицы при кератоконусе удается получить благодаря кератотопографии и фотокератометрии (компьютерной кератометрии). Последний метод позволяет оценить радиус, торичность, асимметрию эксцентриситет и выявить коническую деформацию роговицы еще на субклинической стадии.
В ходе биомикроскопии глаза при кератоконусе определяются структурные невоспалительные изменения роговицы: появление в ее центральной зоне нервных окончаний, разрежение стромы роговицы, изменение эндотелиальных клеток, помутнения в боуменовой оболочке, утолщения, трещины, разрывы десцеметовой мембраны, линии кератоконуса и др.
В специализированных офтальмологических клиниках для выявления кератоконуса используются методы компьютерный роговичной топографии, оптической когерентной томографии роговицы, эндотелиальной микроскопии роговицы.
Лечение кератоконуса
С учетом характера течения кератоконуса (быстроты прогрессирования, склонности к рецидивам) лечение может быть дифференцированным: безоперационным или хирургическим.
Консервативное лечение кератоконуса заключается в коррекции зрения с помощью полужестких линз (в центре — жестких, на периферии – мягких), которые как бы вдавливают конус роговицы. В начальных стадиях, особенно при непрогрессирующем, стабильном течении кератоконуса, может быть эффективна и очковая коррекция. Назначаются курсы витаминотерапии, тканевой терапии, иммуномодуляторов и антиоксидантов; глазные капли (таурин), субконъюнктивальные и парабульбарные инъекции АТФ, метилэтилпиридинола. При кератоконусе эффективно проведение физиотерапии (магнитотерапии, фонофореза с токоферолом и др. процедур).
При развитии острого кератоконуса требуется неотложная помощь: закапывание в глаз мидриатиков (мезатона, мидриацила и др.), наложение давящей повязки на глаз с целью профилактики перфорации роговицы.
Сравнительно новым, отлично зарекомендовавшим себя методом консервативного лечения кератоконуса является роговичный кросс-линкинг, заключающийся в удалении поверхностного эпителия с роговицы, закапывании на нее раствора рибофлавина и последующем облучении УФ-лучами. Данная процедура позволяет укрепить роговицу, повысить ее устойчивость к деформации, остановить развитие или достичь регресса кератоконуса. После проведения роговичного кросс-линкинга становится возможной обычная очковая и контактная коррекция мягкими линзами.
На начальной стадии кератоконуса при достаточной толщине роговой оболочки возможно проведение эксимерлазерной процедуры (ФРК+ФТК), позволяющей скорректировать астигматизм, повысить остроту зрения, укрепить передние слои роговицы и замедлить прогрессирование кератэктазии.
В некоторых случаях с целью уменьшения корнеальной деформации применяется термокератопластика – нанесение коагулятором на периферию роговицы точеных аппликаций, которые позволяют добиться уплощения роговицы.
В хирургии кератоконуса используется метод имплантации роговичных колец. Стромальные (роговичные) кольца изменяют поверхность роговицы, нормализуют рефракцию и стабилизируют роговицу.
Классической операцией при кератоконусе является сквозная или послойная кератопластика, предполагающая удаление собственной роговицы и имплантацию на ее место донорского трансплантата. Кератопластика сопровождается практически 100%-ным приживлением трансплантата и позволяет откорректировать остроту зрения до 0,9-1,0 примерно в 90% случаев. Сквозная кератопластика может быть предпринята даже в терминальной стадии кератоконуса.
Прогноз и профилактика кератоконуса
В большинстве случаев течение кератоконуса медленно прогрессирующее и относительно благоприятное. Иногда прогрессирование может прекратиться и стабилизироваться на любой стадии кератоконуса. Чем в более позднем возрасте возник кератоконус, тем медленнее его течение и лучше его прогноз.
Осложнениями патологии могут являться развитие острого кератоконуса, помутнение и перфорация роговицы. В послеоперационном периоде может возникать послеоперационный астигматизм высокой степени, требующий контактной коррекции.
С целью исключения вероятности развития кератоконуса необходимо лечение тех нарушений, которые могут способствовать возникновению деформации роговицы – аллергических, иммунных, эндокринных, воспалительных и т. д.
Кератоконус — лечение в Москве
Термин кератоконус состоит из комбинации двух слов «kerato» и «konos», что в переводе с греческого означает «роговица» и «конус». Название патологии как нельзя лучше характеризует ее суть. Кератоконус глаза характеризуется истончением роговицы и ее деформацией. Рассмотрим, почему это происходит.
Кератоконус: основные причины появления заболевания
Природа этого заболевания напрямую связана с тем, что волокна, формирующие структуру роговицы, постепенно теряют свою прочность. В результате роговая оболочка выпячивается вперед и приобретает форму конуса под влиянием внутриглазного давления. Достоверно причины появления такой болезни, как кератоконус не изучены. Многие эксперты считают, что проблема связана с нарушением механических свойств основного вещества роговицы. Предположительно этому способствуют несколько факторов: нарушение работы эндокринной системы, вирусные инфекции (в том числе гепатит В), травмы роговицы, генетическая предрасположенность, аллергические реакции, постоянные стрессы, а также неблагоприятное воздействие окружающей среды (плохая экология). Каждый из них может служить своеобразным спусковым механизмом для старта развития патологии.
Роговица здорового глаза имеет сферическую форму, что позволяет обеспечивать правильное преломление и точную фокусировку лучей. При кератоконусе из-за структурных изменений она постепенно приобретает конусообразный вид. Это становится причиной искажения лучей, неточной фокусировки и появления нечеткости зрения. Как правило, развивается заболевание сразу на обоих глазах. Обычно оно встречается в подростковом и среднем возрасте (до 30 лет).
Кератоконус представляет собой дегенеративное невоспалительное заболевание глаз. Ему свойственно медленное прогрессирование — изменение формы роговой оболочки происходит поэтапно, в течение нескольких лет. Однако в некоторых случаях у пациентов наблюдается достаточно быстрое ухудшение состояния, поэтому следует утверждать об индивидуальных особенностях протекания заболевания в каждом конкретном случае.
Почему возникает болезнь кератоконус?
Причин несколько, среди них:
- генетическая предрасположенность;
- нарушения в работе эндокринной системы;
- вирусные инфекции (например, гепатит В);
- аллергические реакции;
- постоянные стрессы;
- неблагоприятное воздействие окружающей среды.
Многие специалисты утверждают, что одним из наиболее существенных факторов, влияющих на появление данной патологии, является именно генетическая предрасположенность. Поэтому люди, у родственников которых был обнаружен кератоконус, находятся в определенной группе риска. Им необходимо регулярно посещать офтальмологический кабинет, начиная с раннего детства. В последнее десятилетие офтальмологи отмечают рост случаев заболевания, что связано с ухудшением экологической обстановки.
Кератоконус: основные симптомы
На начальной стадии заболевания его симптомы практически не отличаются от признаков близорукости, дальнозоркости или астигматизма. Пациент жалуется на ухудшение зрения, он видит предметы нечетко, размыто и в некоторых случаях искаженно. Это связано с тем, что в различных точках оболочки лучи света преломляются неравномерно из-за ее конусовидной формы. Главное отличие заключается в том, что такое прогрессирующее заболевание роговицы не корригируется с помощью очков или мягких контактных линз. В некоторых случаях на ранних стадиях кератоконус ошибочно принимают за прочие аномалии рефракции из-за схожих симптомов. Достоверно выявить причину ухудшения зрения сможет только квалифицированный офтальмолог при проведении тщательного обследования зрительной системы с помощью современного диагностического оборудования.
С течением времени, когда деформация увеличивается, у пациента наблюдается появление различных фантомных изображений. Офтальмологи характеризуют данное явление как монокулярную полиопию. Наиболее часто данный эффект наблюдается в том случае, если пациент длительное время смотрит на объекты с высокой контрастностью, например, в процессе рассматривания темных точек на светлом фоне. Вместо одной точки, человек наблюдает картину с различными хаотичными изображениями. В вечернее и ночное время суток могут появляться ореолы и засветы, что доставляет дискомфортные ощущения. На последних стадиях патология глаза с кератоконусом становится заметна визуально: образуется конусовидное выпячивание роговой оболочки.
Кератоконус роговицы глаза: основные признаки:
- нарушение четкости зрения (схожее с близорукостью и дальнозоркостью);
- искаженное восприятие изображения (схожее с астигматизмом);
- неэффективность применения стандартных оптических средств (очков и мягких контактных линз);
- прогрессирующее снижение остроты зрения;
- засветы и ореолы в вечернее время суток;
- светобоязнь и двоение предметов;
- фантомные изображения при длительном рассматривании контрастных предметов;
- конусовидное выпячивание роговицы, заметное невооруженным взглядом (на последних стадиях).
Чем опасна болезнь глаз кератоконус?
Данное заболевание носит невоспалительный характер, но при этом является чрезвычайно опасным. На последних стадиях кератоконуса наблюдается прогрессирование истончения роговой оболочки, вплоть до ее разрыва. Это сопровождается выраженными болевыми ощущениями и полной потерей зрения. Если своевременно не диагностировать болезнь и не принять срочные меры по ее лечению, произойдет неизбежный запуск мощных патологических процессов в организме, что приведет к серьезным и порой необратимым расстройствам зрительной системы.
Только грамотное и своевременно начатое лечение способно остановить данный процесс.
К чему может привести это заболевание при отсутствии лечения:
- Водянка роговой оболочки.
- Разрыв роговицы
- Полная утрата зрения без возможности восстановления.
Кератоконус: какие стадии бывают?
В настоящее время существуют различные классификации этой болезни, однако наиболее популярной среди офтальмологов является методика М. Amsler. Она базируется на офтальмометрических изменениях роговицы с точки зрения картины биомикроскопии.
Согласно этой классификации, различают 4 стадии кератоконуса:
- Первая. Минимальный радиус кривизны роговой оболочки составляет более 7,2 мм, а острота зрения колеблется в пределах 0,1—0,5. Присутствует возможность коррекции с помощью цилиндрических стекол.
- Вторая: Показатель минимального радиуса кривизны снижается до 7,19—7,1 мм, а острота зрения колеблется в пределах 0,1—0,4. Болезнь на этой стадии также поддается коррекции с помощью астигматических (цилиндрических) стекол. Возможно начальное проявление истончения роговицы.
- Третья: острота зрения колеблется в пределах 0,02—0,12, а радиус кривизны роговицы снижается до 7,09—7,0 мм. Наблюдается заметное выпячивание оболочки и ее истончение. Также возможны помутнения в боуменовой мембране. Коррекция производится исключительно жесткими линзами.
- Четвертая. На этой стадии наблюдаются помутнения роговичной стромы и поражения десцеметовой мембраны. При этом радиус кривизны составляет не более 6,9 мм, а острота зрения колеблется в пределах 0,01—0,02, но уже не поддается коррекции.
Также в некоторых случаях используется другая классификация болезни кератоконуса. Так, различают передний (истинный), острый и задний тип патологии. В первом случае наблюдаются патологические процессы, происходящие в боуменовой мембране. Острый вид заболевания, также известный как водянка роговой оболочки, сопровождается поступлением внутриглазной влаги во внутренние слои роговицы, что связано с изменением ее барьерной функции из-за повреждения десцеметовой мембраны. Задний кератоконус обусловлен аномалиями мезодермы. Характеризуется центрально сформированным истончением, иногда представленным в форме блюдца.
Как лечится такое заболевание глаз как кератоконус?
На ранних стадиях заболевания искажение объектов может быть устранено с помощью цилиндрических очков. При прогрессировании болезни для повышения четкости зрения пациентам показано постоянное ношение контактных линз. Подбор данных оптических изделий строго индивидуален, поскольку не существует единого дизайна, подходящего для всех видов и стадий кератоконуса. Применение мягких средств контактной коррекции ограничено, так как они подстраиваются под искаженную форму поверхности роговицы, а потому являются малоэффективными. В данном случае офтальмологи рекомендуют использовать жесткие газопроницаемые линзы, которые надежно фиксируются и не деформируются в процессе эксплуатации. Это позволяет вернуть четкость зрения при данном заболевании роговицы глаза.
К популярным методам лечения заболевания на начальных стадиях относят кросс-линкинг. Он подразумевает одновременное закапывание рибофлавина и воздействие на роговицу специальным прибором (лампы Зейлера). В результате между ее коллагеновыми волокнами создаются дополнительные химические связи, формирующие новый структурный каркас. Еще один востребованный метод — имплантация стромальных колец — представляет собой хирургический подход к лечению кератоконуса, направленный на введение в роговицу небольших дугообразных элементов из биосовместимого со структурами глаза материала, создающих плотный каркас и способствующих снижению внутриглазного давления.
При серьезной деформации роговой оболочки может быть показана кератопластика. Это операция, в ходе которой производится замена участков оболочки специальным трансплантатом, который располагается на ее передних слоях или замещает их. Для этого используются специальные материалы, обладающие повышенной приживаемостью. Кроме того, получил распространение метод лечения с помощью применения фемтосекундного лазера. В ходе этого хирургического вмешательства оказывается лазерное воздействие на структуру роговицы и меняется ее форма. Этот способ считается одним из наиболее щадящих и эффективных, поскольку позволяет учитывать малейшие индивидуальные особенности зрительной системы пациента.
Основные способы лечения кератоконуса:
- кросс-линкинг (воздействие лампы Зейлера);
- кератопластика;
- имплантация стромальных колец;
- применение фемтосекундного лазера;
- коррекция с помощью жестких газопроницаемых линз (на ранних стадиях).
Если Вы пользуетесь контактными линзами, рекомендуем ознакомиться с широким выбором продукции от мировых брендов в интернет-магазине Очков.Нет. У нас Вы сможете выгодно купить любимые товары в несколько кликов!
- Признаки кератоконуса
- Цены на лечение кератоконуса
- Что входит в стоимость?
- Лечение кератоконуса без операций
- Хирургические методы лечения кератоконуса
- Классификация кератоконуса
- Отзывы клиентов
Признаки кератоконуса
- Искаженное зрение на любом расстоянии
- Ложные изображения – при рассматривании одного объекта человек видит нескольких изображений
- Плохое зрение ночью
- Чувствительность к свету
- Напряжение глаз
- Заметное ухудшение зрения одного глаза
- Двоение при взгляде одним глазом
Диагностика кератоконуса
на европейском оборудовании за 2 часа
Используем устройства Pentacam и Corvis от компании Oculus, которые сочетают возможности разных методов проведения диагностических обследований, что облегчает выявление заболевания
Осмотр с применением
щелевой лампы
Легко выявляются признаки на ранних стадиях
Кератотопограф и анализатор
биомеханических свойств роговицы
С их помощью выявляются признаки аномальной формы роговицы
Оптическая когерентная
томография (ОКТ) роговицы
Выявление степени истончения роговой оболочки у лиц с подозрением на кератоконус
Цены на лечение кератоконуса
Кератопластика десцеметовой мембраны (DMEK)
600 000 руб.
Кератопластика задняя послойная (DSАEK или DSEK)
600 000 руб.
Кератопластика сквозная 1 категории сложности
300 000 руб.
Кератопластика сквозная 2 категории сложности
500 000 руб.
Имплантация роговичных сегментов
с фемтосопровождением 1 категории сложности
100 000 руб.
Имплантация роговичных сегментов
с фемтосопровождением 2 категории сложности
130 000 руб.
Фототерапевтическая кератэктомия (PTK)
80 000 руб.
Кросслинкинг (один глаз) без стоимости препарата
60 000 руб.
Что входит в стоимость?
Никаких отдельных доплат. Все включено в стоимость
Консультация в ходе лечения
Проведение
процедуры
Расходные материалы
кольца, трансплантаты, линзы
Контрольный
осмотр
Проводим более 300 успешных
операций при кератоконусе в год
Шилова Татьяна Юрьевна
Врач-офтальмолог высшей категории, микрохирур
Главный врач «Клиники доктора Шиловой»
Руководитель группы «Клиник доктора Шиловой», клинический эксперт компании «Carl Zeiss» по хирургии катаракты.
Лечение кератоконуса без операций
Мягкие контактные линзы
Применение таких линз ограничено
Принимают форму глаза. Между линзой и роговицей отсутствует пространство, заполненное слезной жидкостью, что снижает эффективность преломляющей роговичной поверхности
Газопроницаемые жесткие контактные линзы
Основной метод коррекции зрения при данном заболевании
Способствуют исправлению аномальной формы роговицы. Жесткие линзы в связке со слезной жидкостью в пространстве между линзой и роговичной поверхностью, становятся новой преломляющей поверхностью глаза
Склеральные линзы
Подобная оптическая система включает жесткую линзу, не затрагивающую роговицу
Применяют в особо сложных случаях: при непереносимости жестких линз, истончении верхушки роговицы, эпителиальной эрозии, центральных помутнениях роговицы
Важно
Эффективного консервативного метода лечения кератоконуса не существует. В начальных стадиях кератоконуса контактная коррекция эффективна. Однако при прогрессирующем истончении и выпячивании роговицы контактная линза не удерживается на вершине конуса
Подбор линз
Искажение видимых объектов на ранних стадиях заболевания может быть исправлено очками для небольшой степени близорукости и астигматизма, вызванных кератоконусом. При развитии заболевания безусловным выбором коррекции зрения становится постоянное ношение контактных линз. Подбор линз строго индивидуален, ведь единого их дизайна, идеально подходящего при всех типах и стадиях кератоконуса, не существует
Хирургические методы лечения кератоконуса
Кросслинкинг
Что за процедура?
Новым методом, останавливающим развитие кератоконуса, стал роговичный коллагеновый кросслинкинг. Процедура способствует увеличению жесткости роговицы, давая возможность ей в дальнейшем сопротивляться деформации. При кросслинкинге применяется нетоксичный рибофлавин (В2), играющий роль фотосенсибилизатора, и дозированное облучение УФ-лучами
Результат
Роговица становится более плотной и может удерживать свою форму, что дает возможность предотвратить дальнейшее прогрессирование кератоконуса и улучшить характеристики зрения
Плюсы
- Щадящая и довольно простая процедура
- Эффективный малоинвазивный метод
Минусы
Не является панацеей для лечения кератоконуса, а, скорее, направлен на остановку прогрессирования этого заболевания. Не всем подходит процедура, нужна обязательная консультация специалиста
Местная капельная анестезия
30 минут
Послеоперационный
период до 1-го месяца
3 дня на заживление
Интрастромальные роговичные кольца
Что за процедура?
Действие таких колец заключается в создании выталкивающего давления, которое уплощает верхушку конуса, делая ее форму более естественной.
Сегодня применяют 2 типа внутрироговичных колец:
- Intacs, с гексагональным сечением
- Ferrara Rings, с формой треугольной призмы
Результат
Результаты лечения интрастромальными кольцами, как правило, положительные, со значительным уменьшением степени астигматизма и улучшением остроты зрения. Особенно хорошие результаты достигаются при легкой и средней степенях кератоконуса
Плюсы
- Имплантаты практически неощутимы и незаметны
- Специального ухода за интрастромальными сегментами не требуется
Минусы
При сложных формах заболевания, 100% гарантии абсолютного улучшения зрения операция не дает
Быстро
Без боли
Местная анестезия
Амбулаторно
Трансплантация роговицы
Что за процедура?
Операцию по трансплантации роговицы называют кератопластикой. При ее выполнении поврежденная роговичная ткань пациента замещается здоровой донорской.
Кератопластику назначают при серьезной деформации роговицы вследствие заболевания, инфекции, травмы или неадекватного предварительного лечения
Результат
Значительно улучшает зрение и облегчает боль в пораженном глазу
Плюсы
- Успешность кератопластики, после чего пациент обретает хорошее зрение, составляет не менее 90%, что является весьма высоким показателем
- Минимальный риск отторжения трансплантата
Минусы
Восстановление зрения после проведенной кератопластики происходит не сразу
Операция занимает от 30 минут до 1 часа
Без боли
Послеоперационный
период до 6 месяцев
Успешность
кератопластики 90 %
Имплантация факичных интраокулярных линз
Что за процедура?
Хирург выполняет имплантацию факичных линз через самогерметизирующийся микроразрез длиной не более 1,6 мм, который по окончании вмешательства не требует наложения швов
Результат
Зрительные функции восстанавливаются быстро и в полном объеме
Плюсы
- Линзы абсолютно биосовместимы с тканями человеческого глаза
- Имплантируемые линзы способны защищать сетчатку от УФ-лучей
Минусы
Высокие требования точности к процессу подбора и расчета линзы. Поэтому немаловажным условием проведения имплантации становится полное диагностическое обследование.
Операция выполняется за 10-15 минут
Капельная анестезия
Без госпитализации,
в режиме «одного дня»
Быстрое возвращение
к привычной жизни
Прием у главврача больницы
Классификация кератоконуса
Передний кератоконус (истинный)
Хроническое течение с патологическими процессами, происходящими в боуменовой мембране. Его отличие в возникновении почти прозрачной эктазии
Острый кератоконус (hydrops)
Водянка роговицы. Состояние сопровождается повреждением десцеметовой мембраны, когда внутриглазная влага, из-за изменения барьерной функции, поступает в слои роговицы, вызывая помутнение и отек стромы
Задний кератоконус
Аномалия, обусловленная недоразвитием мезодермы. Отличается центрально сформированным истончением, иногда в форме блюдца. Роговица почти плоская, оптически слабая. Состояние длительно стабильно
4 стадии кератоконуса
Классификация заболевания по М. Amsler основывается на особенностях биомикроскопии картины роговицы с офтальмометрическими изменениями. Согласно ей, существует 4 стадии течения заболевания:
Стадия первая
острота зрения 0,1-0,5, с возможностью коррекции цилиндрическими стеклами, кривизна роговицы — свыше 7,2 мм
Стадия вторая
острота зрения до 0,1-0,4, существует возможность коррекции циллиндрическими стеклами, не исключены истончение роговицы и небольшая эктазия, кривизна роговицы — 7,19-7,1 мм.
Стадия третья
острота зрения 0,02-0,12, существует возможность коррекции исключительно труднопереносимыми жесткими линзами, радиус кривизны роговицы — 7,09-7,0 мм, заметно выпячивание роговицы и ее истончение, помутнения в боуменовой мембране
Стадия четвертая
терминальная с помутнениями роговичной стромы, поражением десцеметовой мембраны. Кривизна роговицы – не более 6,9 мм, острота зрения не корригируется, составляя 0,01-0,02.
Отзывы клиентов:
Заметила, что ухудшилось зрение левого глаза. Медлить не стала, отправилась в «Клинику доктора Шиловой». Провели диагностику, установили, что требуется лечение кератоконуса. Татьяна Юрьевна предложила безоперационный вариант подбором мягких контактных линз. Большое вам спасибо за найденный выход! Хочется, чтобы в нашей медицине было как можно больше таких ответственных докторов.
Зоя Кокорева
Хочу сначала пожелать Вам, Татьяна Юрьевна, как эксперту в офтальмологии, и вашим соратникам отменного здоровья и жизни без невзгод! Вы спасли моего мужа от проблем со зрением – он стал плохо видеть ночью, а это было опасно при его работе. Лечение кератоконуса прошло удачно. Всех благ работникам клиники на долгие годы!
Л.Захар
Если бы не помощь специалистов клиники, то неизвестно, как бы сложилась судьба моей дочери. Привез ее из Одинцово конкретно к Т.Ю.Шиловой, которая когда-то помогла и мне. Двухчасовая диагностика на современном оборудовании подтвердила кератоконус. Микрохируг определила, что можно обойтись щадящим методом кросслинкинга, который помог остановить прогресс болезни. От всей души благодарим за ваши добрые сердца и легкие руки в борьбе с болезнями глаз!
Часто задаваемые вопросы
Какие причины возникновения кератоконуса?
Серьезные исследования, проводимые в области изучения кератоконуса, до сих пор не смогли установить точную причину возникновения заболевания. Предположительно, возникновению кератоконуса способствует несколько факторов, таких как: генетическая предрасположенность, травмы роговицы, снижение функции желез внутренней секреции, вирусные инфекции (гепатит В), стрессы, аллергии, неблагоприятное воздействие внешней среды. Каждый из них может послужить спусковым механизмом развития заболевания
Что такое кератоконус?
Кератоконус – заболевание глаза, при котором роговица глаза, вследствие дегенеративных изменений, истончается, и вместо нормальной сферической формы приобретает форму конуса. Это ведет к ухудшению зрения, искажению предметов, иногда сопровождается болевым синдромом и помутнением роговицы.
Как проходит имплантация интрастромальных колец?
Для процедуры используют вакуумный послойный диссектор или фемтосекундный лазер, с помощью которых создается специальный карман для колец. Предполагается, что действие таких колец заключается в создании выталкивающего давления, которое уплощает верхушку конуса, делая ее форму более естественной. Также большая роль в достижении выравнивающего эффекта принадлежит утолщению прилегающего к сегментам вышележащего эпителия.
Риски имплантации интрастромальных колец
Среди возможных осложнений процедуры можно назвать перфорации передней камеры, присоединение инфекции, возникновение асептического кератита и послеоперационное выталкивание кольца. В случае необходимости кольца легко удаляются, после чего роговица возвращается к исходному состоянию.
Какие симптомы кератоконуса?
Начальным признаком кератоконуса, как правило, становится нечеткость зрения, которая не корригируется даже при частой смене очков. Опознавательным же признаком данного заболевания становится возникновение множественных фантомных изображений, получившее название монокулярной полиопии. Подобный эффект особенно часто проявляется при видимых объектах высокой контрастности, к примеру, при рассматривании темных точек на светлом фоне. В этом случае вместо единственной точки человек с кератоконусом наблюдает картинку со множеством хаотичных ее изображений.
Какие риски трансплантации роговицы?
Наиболее частыми рисками операции являются:
- Отторжение трансплантата. Процесс возникает из-за атаки иммунной системы пациента на чужеродный элемент. Подобные случаи совсем не редкость и встречаются у каждого пятого, прошедшего процедуру пересадки роговицы. В большинстве случаев, после своевременного лечения, отторжения удается избежать. Трансплантат приживается и успешно функционирует. В качестве лечения назначаются препараты стероидной группы в каплях, таблетках, иногда – в инъекциях.
- Инфицирование трансплантата. Ситуация возникает при ослаблении либо разрыве швов, которые удерживают лоскут на месте, и является крайне серьезной. Если инфекция не поддается лечению, пересаженный трансплантат может отмереть, в худшем случае, возможна потеря глаза.
- Глаукома. Применение стероидных препаратов после трансплантации, способно вызывать стойкое повышение ВГД, которое постепенно повреждает глазной нерв.
- Отслойка сетчатки. После сквозной кератопластики, подобное состояние наблюдается менее 1% случаев. Хорошо лечится хирургическим способом.
Какие симптомы кератоконуса на ранних стадиях?
Очень часто заболевание практически невозможно выявить на самых ранних стадиях его возникновения, так как зрительные функции почти не изменены. Наиболее ранний признак кератоконуса, не остающийся незамеченным опытными специалистами, — сложность в достижении у пациента максимальной остроты зрения даже в случае идеально подобранных очков.
Среди прочих симптомов, подтверждающих наличие заболевания, можно выделить: истончение роговичной стромы, отложения в базальном слое роговичного эпителия гемосидерина (кольцо Флейшера), а также перфорация боуменовой мембраны. Эти признаки легко выявляются при осмотре с применением щелевой лампы. В диагностике кератоконуса также применяют специальные устройства: кератотопограф, аберрометр, оптический когерентный томограф. С их помощью выявляются признаки аномальной формы роговицы.
Заполните форму, и мы перезвоним вам в ближайшее время
Заполните заявку на сайте
Добрый день!
Прием осуществляется в клинике
на ул. Мосфильмовской, 74Б.
Прием осуществляется в клинике
на ул. Мосфильмовской, 74Б
По всем вопросам: +7 (499) 229-30-04
This will close in 0 seconds
Кератоконус: причины появления, симптомы, диагностика и способы лечения.
Определение
Кератоконус – хроническое заболевание глаз, для которого характерно прогрессирующее утончение центральной или парацентральной области роговицы, в результате чего ее обычная сферическая форма становится конической. Как следствие деформации и дистрофии роговицы зрение постепенно ухудшается.
Природа заболевания связана с нарушением механических свойств основного вещества роговицы. Волокна, формирующие ее структуру, теряют свои прочностные характеристики, и под действием внутриглазного давления роговица выпячивается вперед.

Как правило, заболевание начинается в детском и юношеском возрасте, медленно прогрессирует до 30-40 лет, а затем его развитие приостанавливается.
Причины появления кератоконуса
Среди теорий возникновения заболевания выделяют эндокринную, генетическую, обменную, иммуноаллергическую, вирусную, экологическую и многофакторную.
В основе генетической теории лежит запрограммированная гибель (апоптоз) кератоцитов (клеток стромы роговицы). По данным исследователей, наследственно-семейный характер заболевания наблюдается в 10-32 % случаев. Кератоконус часто сочетается с наследственными синдромами, такими как болезнь Элерса-Данлоса, болезнь Дауна, амавроз Лебера, гемофилия и др.
Согласно обменной теории, важную роль в патогенезе заболевания играют нарушения ферментативных процессов в кератоцитах и, как следствие, нарушение образования коллагена. В результате этих изменений снижается эластичность роговицы, и она приобретает конусовидную форму.
К стимулирующим факторам развития заболевания относят постоянное потирание глаз, аллергические и воспалительные заболевания глаз, дефекты соединительной ткани, прием кортикостероидных препаратов, травмы глаз, длительное нахождение в зоне радиационного загрязнения и др.
Выявлена прямая связь между тяжестью кератоконуса и сахарным диабетом.
Ученые полагают, что окислительный стресс, вызванный ультрафиолетовым излучением, является одним из важных факторов риска развития кератоконуса. Именно поэтому они связывают более низкую распространенность заболевания в таких странах, как Финляндия, Дания и Россия.
В редких случаях вторичный кератоконус (послеоперационная кератоэктазия) может возникнуть как раннее осложнение после лазерной коррекции зрения.
Классификация заболевания
Сегодня нет единой классификации кератоконуса. Наибольшую популярность обрела классификация по M. Amsler (1961). Основой для нее являются офтальмометрические изменения и биомикроскопический вид роговой оболочки.
Стадия I: развивается астигматизм, острота зрения снижается незначительно (0,5-1,0), хорошо корригируется цилиндрическими стеклами.
Стадия II: астигматизм нарастает, острота зрения снижается до 0,1-0,4, хотя еще хорошо корригируется очками.
Стадия III: отмечается выпячивание и истончение роговицы, острота зрения снижается до 0,12, плохо корригируется контактными линзами.
Стадия IV: выпячивание истонченной роговицы нарастает, присоединяется ее помутнение, острота зрения 0,01-0,02, не корригируется.
Согласно современной классификации кератоконуса стадии болезни по M. Amsler:
- I и II стадии считаются субклинической, или рефракционной стадией.
- III и IV стадии называются клинической стадией.
Симптомы кератоконуса
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс захватывает оба глаза. Основным симптомом является снижение остроты зрения и внезапное появление или увеличение астигматизма, что выражается следующими клиническими проявлениями:
- прогрессирующим снижением зрения;
- искажением объектов в поле зрения – отсутствием четкости дальних объектов с одновременной размытостью объектов, находящихся вблизи;
- неприятными ощущениями в глазах (резью, зудом и жжением);
- слезоточивостью, особенно при ярком свете;
- невозможностью сосредоточить взгляд на объектах маленького размера;
- головными болями, в большинстве случаев сосредоточенными в области лба;
- повышенной утомляемостью глаз, особенно при чтении;
- двоением изображений (диплопией), если смотреть одним глазом (монокулярная полиопия);
- сниженной концентрацией внимания;
- необходимостью частой смены очков и контактных линз;
- заметным невооруженным глазом выпячиванием роговицы (на поздних стадиях).
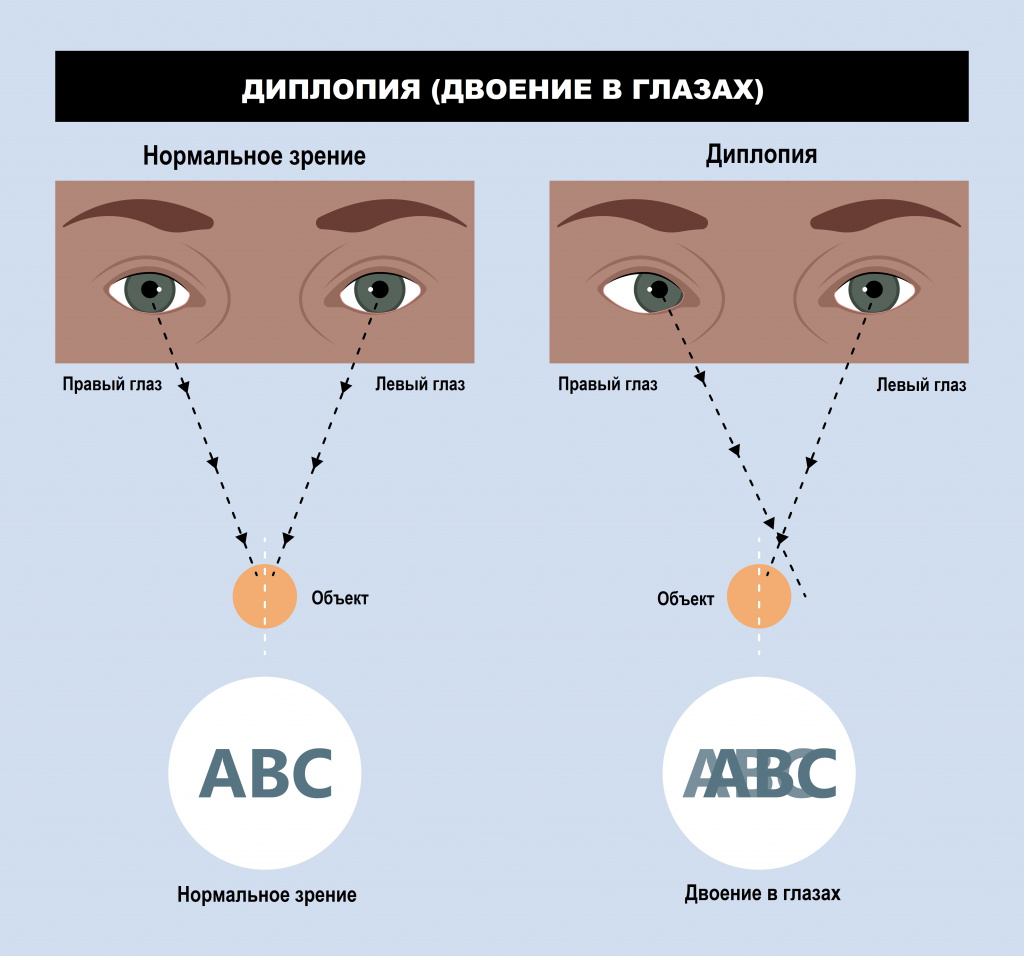
- покраснением слизистых оболочек глаза;
- выраженной отечностью роговицы;
- резким помутнением роговицы или внезапной слепотой;
- быстрым ухудшением остроты зрения;
- возникновением интенсивных болевых ощущений в глазах.
В большинстве случаев патологический процесс развивается с детских лет. У ребенка заподозрить заболевание можно, если:
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых причин;
- ребенок постоянно жалуется на головные боли;
- на более поздних стадиях дети жалуются на расплывчивость изображения;
- смена очков приводит лишь к краткосрочному улучшению зрения.
Диагностика кератоконуса
Современные возможности диагностики пациентов с кератоконусом позволяют распознать признаки заболевания на доклинических стадиях.
Скиаскопия – метод начальной диагностики кератоконуса. Проводится оценка клинической рефракции глаза (способности к преломлению света). Процедура входит в комплекс диагностики близорукости, дальнозоркости и астигматизма, позволяет с высокой точностью определить степень снижения зрения.
Рефрактометрия – вспомогательный метод диагностики, при помощи которого подтверждается факт деформации роговицы путем обнаружения астигматизма и миопии.
Офтальмометрия, или кератометрия – диагностическая процедура, применяемая для определения радиуса кривизны роговицы.
Картированная пахиметрия – позволяет выявить патологию на ранних стадиях развития заболевания. Служит для определения толщины роговицы глаза.
Оптическая когерентная томография – одновременно является сканером и микроскопом, который позволяет наблюдать структуры сетчатки глаза с максимальной детализацией.
Диафаноскопия – просвечивание глазного яблока направленным узкоконцентрированным пучком света. Можно определить особенности тени на роговице (при кератоконусе она принимает клиновидную форму).
Исследование роговицы методами биомикроскопии, конфокальной и эндотелиальной микроскопии позволяет определить патологические изменения на клеточном уровне.
С помощью щелевой лампы обнаружить заболевание можно лишь на поздних стадиях развития болезни.
Совокупность описанных методов позволяет провести комплексный анализ состояния роговицы на различных стадиях заболевания и определиться с дальнейшей тактикой лечения.
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом других офтальмологических нарушений: миопией, астигматизмом, кератоглобусом, герпетическим поражением роговицы и т.д.
Генетически-детерминированные формы можно определить с помощью лабораторной диагностики:
- врожденная сенсорная нейропатия;
К каким врачам обращаться
Обратиться следует к врачу-офтальмологу (окулисту) для осмотра и проведения комплексной диагностики.
Лечение кератоконуса
С помощью существующих в настоящее время методов лечения достигаются следующие цели:
- стабилизация патологического процесса,
- улучшение рефракционных показателей,
- устранение структурных нарушений (угрозы перфорации роговицы и т.п.) на поздних стадиях.
Ранние стадии кератоконуса симптоматически схожи с астигматизмом и лечатся преимущественно консервативными методами. Один из способов консервативного лечения кератоконуса подразумевает применение глазных капель на основе рибофлавина. После закапывания препарата на органы зрения воздействуют ультрафиолетовым излучением, процедура занимает до получаса.
Каждому пациенту показано ношение специальных очков или линз, которые полностью устраняют дефекты зрения. Линзы и очки подбираются индивидуально. В зависимости от характера патологии, используются следующие виды линз:
- мягкие – на ранних стадиях развития болезни;
- жесткие – для восстановления анатомической формы роговицы и коррекции зрения;
- двухслойные – совмещают в себе жесткий и мягкий элементы;
- гибридные – такие контактные линзы имеют мягкие края, но их центральная часть жесткая;
- склеральные – имеют особое строение и дополнительно покрывают участки склеры глазного яблока. Такая особенность позволяет корректировать деформацию роговицы и обеспечивает надежное закрепление линзы.
В некоторых случаях необходимо хирургическое вмешательство, например, интрастромальная имплантация роговичных сегментов и колец, роговичный кросслинкинг (перекрестное сшивание роговичных коллагеновых волокон), лазерная термокератопластика, комбинированная методика фоторефракционной и фототерапевтической кератэктомии.
В наиболее тяжелых случаях единственным решением является сквозная кератопластика, или пересадка роговицы. Кератопластика сопровождается приживлением донорского трансплантата почти в 100% случаев и восстановлением остроты зрения до 0,9-1,0 у 90% больных.
Осложнения
Прогрессирование кератоконуса усложняет самостоятельный выбор очков и линз для коррекции зрения. Самым тяжелым осложнением, обусловленным прогрессированием патологии, считается разрыв роговицы.
Острый кератоконус – это опасное состояние, которое сопровождается стремительными патологическими изменениями в роговице, нарушением ее целостности или слепотой.
Профилактика кератоконуса
Мер, препятствующих появлению кератоконуса, пока нет, однако при своевременной диагностике развитие патологического процесса можно остановить.
Родственникам пациентов с кератоконусом рекомендуется пройти осмотр, так как они могут быть носителями заболевания (даже без видимых признаков).
К группе особого риска относятся дети, подростки и молодые люди, которым необходимо проходить регулярные осмотры у офтальмолога.
Снизить риск развития кератоконуса позволяет своевременное лечение нарушений, способствующих развитию заболевания, и устранение факторов риска – аллергических, эндокринных, воспалительных, экологических и др.
Источники:
- Терещенко А.В., Демьянченко С.К., Тимофеев М.А. Кератоконус (обзор) // Саратовский научно-медицинский журнал. – 2020; 16 (1): 293–297.
- Аветисов С.Э. Кератоконус: современные подходы к изучению патогенеза, диагностике, коррекции и лечению // Вестник офтальмологии. – 2014. – Т. 130, № 6. – С. 37-43.
- Аветисов С.Э., Новиков И.А., Патеюк Л.С. Кератоконус: этиологические факторы и сопутствующие проявления // Вестник офтальмологии. – 2014. – Т. 130, № 4. – С. 110- 116.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.