Дата публикации 28 декабря 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
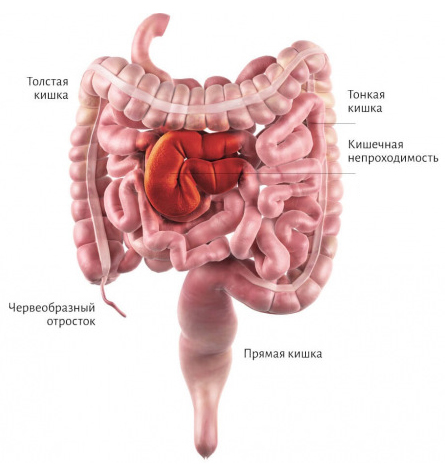
Кишечная непроходимость (от латинского іleo — обёртывать, завёртывать) относится к числу наиболее тяжёлых неотложных патологий органов брюшной полости.
Острая кишечная непроходимость (ОКН) — это симптомокомплекс (синдром), возникающий в результате нарушения пассажа по кишечнику от рта до ануса механического или динамического характера.
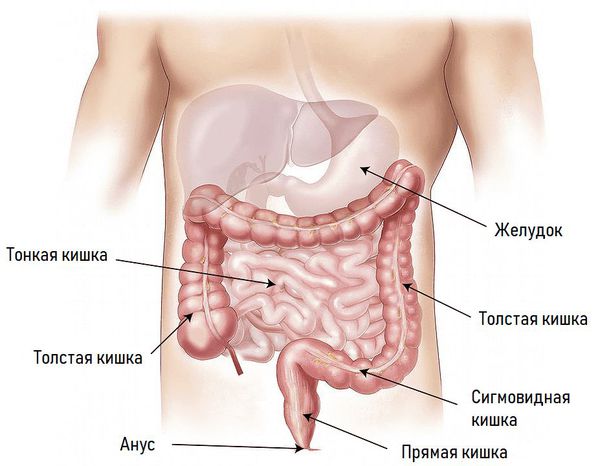
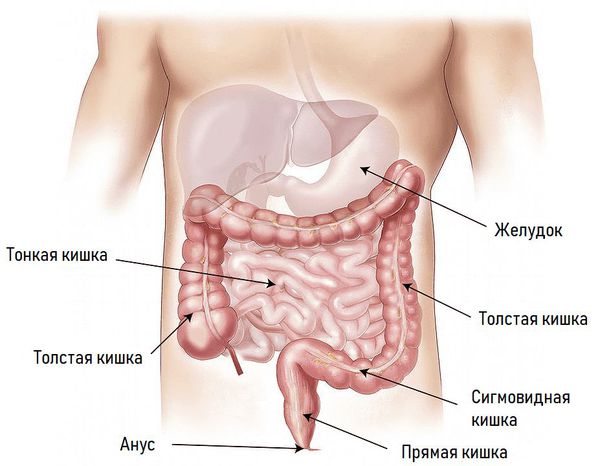
Анатомия кишечника:
Частота ОКН составляет от 1,2 до 3,5-4% от общего числа хирургических стационарных больных и до 9,4% среди неотложных заболеваний органов брюшной полости. На 10000 городского населения заболеваемость составляет 1,6 случаев. Чаще встречается в возрасте 30-60 лет, у мужчин — в два раза чаще, чем у женщин. Из общего числа пациентов с ОКН в 88% встречается механическая, а у 12% динамическая непроходимость. Послеоперационная летальность при ОКН составляет 5-12%.[9] При неоказании первой медицинской помощи в первые 4-6 часов летальный исход составляет 90%.
Причины развития кишечной непроходимости:
- спаечный процесс в брюшной полости;
- доброкачественные и злокачественные опухоли толстого кишечника, приводящие к обтурационной непроходимости;
- индивидуальные особенности строения кишечника — долихосигма (удлинённая сигмовидная кишка), подвижная слепая кишка, дополнительные карманы и складки в брюшной полости;
- грыжи передней брюшной полости;
- сдавление кишечной трубки опухолью из соседних органов;
- сужение просвета кишечника в результате перифокальной опухолевой или воспалительной инфильтрации.[10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы кишечной непроходимости
- схваткообразные боли в животе — совпадают с перестальтической волной, могут сопровождаться симптомами шока (тахикардия, гипотония, бледность кожи, холодный пот);
- синдром нарушения пассажа — сопровождается задержкой стула и газов;
- вздутие живота — принято включать в классическую триаду самых важных симптомов ОКН;
- понос с кровью — следствие внутреннего кровоизлияния;
- многократная рвота — имеет цвет и запах желудочных масс, не приносит облегчения;
- визуально неправильная форма живота;
- усиленная перистальтика петель.
Все эти симптомы сопровождаются обезвоживанием.
Выделяют:
- симптомы полной и острой кишечной непроходимости — резкая и схваткообразная боль, которая усиливается с течением времени, общее состояние при этом ухудшается;
- симптомы частичной кишечной непроходимости — развиваются постепенно, стул и газы периодически отходят, что размывает клиническую картину и затрудняет постановку диагноза.
Стихание болей в животе может быть следствием некроза (отмирания) стенки кишечника с последующим развитием перитонита — воспаления брюшины.
При низкой кишечной непроходимости происходит задержка стула и газов.
При высокой непроходимости некоторое время может быть стул, так как часть кишечника расположена ниже препятствия опорожняется.
При инвагинации (внедрение одной части кишки в другую) наблюдаются кровянистые выделения из заднего прохода.
При неоказании помощи через несколько суток у человека с ОКН начнет развиваться общая интоксикация организма:
- обезвоживание организма;
- учащение ЧДД;
- нарушение мочеотделения;
- септический процесс;
- повышение температуры тела.
Интоксикация может привести к летальному исходу.
Если пациент обратился на ранней стадии процесса, то на фоне правильной диагностики и комплексного лечения исход будет благоприятным. На поздних стадиях всё зависит от возраста и правильно подобранной хирургической тактики. Большое значение имеет антибактериальная терапия. Если она подробна неправильно, то распространение септического процесса продолжится.
Симптомы непроходимости кишечника у детей
Разницы между симптомами у детей и взрослых нет, но ребёнок чаще не может сказать, что его беспокоит. Поэтому родителям следует обратить внимание на основные симптомы кишечной непроходимости: боль в животе, отсутствие стула и газов в течение трёх-четырёх дней, отрыжку и неприятный запах изо рта. При совокупности этих симптомов нужно незамедлительно обратиться к гастроэнтерологу или хирургу.
Отличия проявлений ОКН от запора
Запор часто путают с кишечной непроходимостью, так как между этими заболеваниями тонкая грань — острая кишечная непроходимость может стать осложнением запора.
Запор — это функциональное забивание кишечника, при котором стул нерегулярный, но с течением времени или при помощи слабительных всё же случается. При запорах пациента беспокоит чувство неполного опорожнения кишечника, необходимость натуживания и боль при дефекации. Если у пациента в анамнезе имеются запоры, стул отсутствует дольше, чем обычно, и появляются симптомы кишечной непроходимости, то это повод незамедлительно обратиться к врачу.
Патогенез кишечной непроходимости
Существует несколько патогенетичех механизмов кишечной непроходимости.
Основными звеньями патогенеза ОКН являются гиповолемия (снижение объёма циркулирующей крови) и обезвоживание, приводящие к снижению антидиуретического гормона, который отвечает за удержание воды в организме и сужение сосудов. В результате снижения этого важного гормона происходит задержка мочи, внутриклеточный и метаболический ацидоз (увеличение кислотности — pH).
Другим немаловажным механизмом ОКН является эндотоксикоз — образование и накопление в организме токсичных соединений. Вследствие застоя содержимого в кишечнике происходит процесс гниения этого содержимого с последующим всасыванием продуктов распада через кишечную стенку и путём циркуляции в кровеносном русле, что является одной из основных причин смерти
Также при ОКН происходит нарушение моторной и секреторно-резорбтивной функций кишечника. Это приводит к нарушению барьерной функции и снижению иммуннинтета.
Развитие ОКН становится пусковым механизмом для различных патологических процессов, которые затрагивают все органы и системы. Патологический каскад изменений начинается в тонком кишечнике, так как именно он является первичным источником интоксикации.
В результате активного перерастяжения кишечных петель и нарушения микроциркуляции нарушаются функции тонкого кишечника, что приводит к расстройству гомеостаза (поддержания жизнедеятельности органа).
Нарушение кровообращения стенки кишки, по причине которого орган не получает достаточное количество крови и кислорода, негативно сказывается на барьерной функции слизистой, нарушая её. Вследствие этого бактерии и продукты их жизнедеятельности через неполноценный слизистый барьер проникают в систему воротной вены и лимфоток, что приводит к интоксикации.
Изменения в организме, возникающие при ОКН, наиболее выражены в случае ущемлённой формы непроходимости. Бактерии значительно быстрее преодолевают слизистый барьер кишечника и раньше оказываются в кровотоке, хотя при этом некроза участка кишки может и не быть.
В первую очередь происходят расстройства, связанные с нарушением движения крови по сосудам. Приток артериальной крови сокращается, а отток венозной — снижается, так как сосуды сдавливаются брыжейкой кишки. В связи с этим происходит высвобождение особых белков, нарушающих проницаемость сосудистой стенки. Такой процесс приводит к возникновению интерстициального отёка, который усугубляется расстройством коллоидно-осмотических и ионно-электролитных взаимоотношений плазмы крови и интерстициальной жидкости. После такого угнетения нарушается пассаж кишечника с секвестрацией жидкости и волемическими нарушениями.
Возникшая ишемия при воздействии микробных и тканевых эндотоксинов приводит к патологическим изменениям стенки кишечника.[1][19]
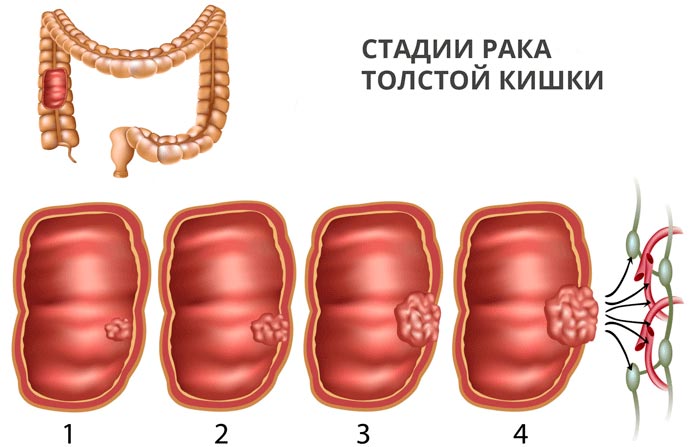
Классификация и стадии развития кишечной непроходимости
По происхождению ОКН бывает:
- врождённой
- приобретённой.
По механизму возникновения ОКН делится на динамическую, механическую и сосудистую.
Динамическая кишечная непроходимость
Динамическая кишечная непроходимость включает:
- паралитическую непроходимость — образуется чаще всего, связана со снижением мышечного тонуса кишечника;
- спастическую — встречается редко, связана с повышенным тонусом кишечника;
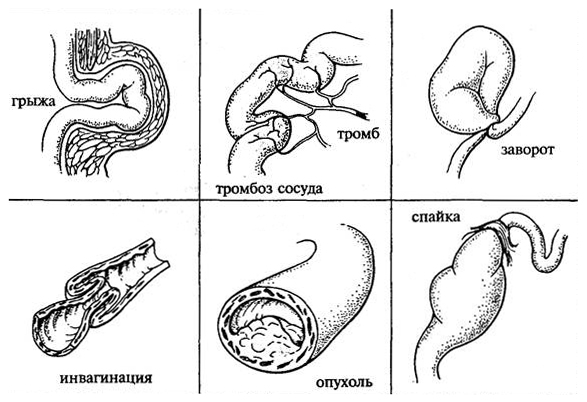
Механическая кишечная непроходимость
Механическая кишечная непроходимость включает:
- обтурационную — характерна закупорка просвета кишки изнутри опухолями, каловыми камнями, аскаридами и другими факторами, а также сдавливание кишечника извне опухолями и пакетами увеличенных лимфоузлов;
- странгуляционную — возникает по причине заворотов, узлообразования и ущемления грыжы;
- смешанные формы — инвагинация и некоторые формы спаечной непроходимости.
Сосудистая кишечная непроходимость
Сосудистая кишечная непроходимость — это закупорка (эмболия, тромбоз) сосудов кишечника с развитием в течение нескольких часов гангрены части кишечника. Это особый вид кишечной непроходимости, который очень трудно диагностировать. Чаще всего заболевание возникает у тяжёлых пациентов c несколькими хроническими болезнями, больных с аритмиями, пороками и аневризмой сердца.
Если тромб внезапно отрывается от клапана сердца или стенки аневризмы и с током крови попадает в сосуды кишечника, то это приводи к их эмболии, или закупорке. К эмболу присоединяется увеличивающийся тромб, который ухудшает коллатеральное кровообращение в брыжейке, что приводит к тяжёлой ишемии и развитию некроза кишечника, а также к появлению острой боли в животе.
Данная патология очень быстро приводит тяжёлому состоянию: пациент стонет от невыносимых схваткообразных болей в животе, значительно повышается артериальное давление (симптом Блинова), кожные покровы покрываться холодным потом, лицо бледнеет («маска Гипократа»). При осмотре отмечается прогрессирующий метеоризм с непрерывными рвотами желудочным застойным содержимым, а впоследствии и кишечными зловонными массами. При сосудистой кишечной непроходимости развивается тахикардия, снижается суточная выработка мочи и возникает резкая боль, которая отличает этот вид непроходимости от остальных.
По уровню (локализации) обструкции выделяют два типа кишечной непроходимости:
- тонкокишечная непроходимость:
- высокая (тощая кишка);
- низкая (подвздошная кишка);
- толстокишечная непроходимость.
По клиническому течению ОКН бывает:
- частичной;
- полной:
- острой;
- подострой;
- хронической рецидивирующей.
В развитии патологического процесса выделяют три стадии синдрома:
- I стадия — стадия острого нарушения кишечного пассажа;
- II стадия — стадия острых расстройств гемоциркуляции в стенке кишки;
- III стадия — стадия перитонита.
Одной из редких форм КН является синдром Огилви — ложная толстокишечная непроходимость. Этот синдром проявляется клинической картиной толстокишечной непроходимости, но при проведении операции обнаруживается отсутствие какого-либо механического препятствия в толстой кишке.
Осложнения кишечной непроходимости
Самым жизнеопасным осложнением является некроз с последующей перфорацией кишечной стенки. В свою очередь, это приводит к перитониту — более грозному осложнению, нередко приводящему к летальному исходу.[17]
Большое значение имеет правильное послеоперационное ведение пациента (его нужно «вынянчить»). Это связано с риском несостоятельности кишечного анастомоза (места соединения двух частей кишечника). Как правило несостоятельность кишечного анастомоза чаще бывает в месте первого или последнего стежка. Поэтому необходимо проводить целый комплекс действий для его предотвращения и использовать современный шовный материал (викрил, ПДС и другие). В настоящее время одним из эталонов кишечного шва является однорядный или рецензионный кишечные швы.
Также после больших операций возникает спаечный процесс. Профилактика этого процесса предполагает :
- брюшной диализ;
- интенсивная антибактериальное лечение до и посоле операции;
- стимуляция моторики кишечника (например, с помощью прозерина и «Нейромидина»);
- использование фибринолитических препаратов — фибринолизин, трипсин, химотрипсин, урокиназа и стрептокиназа;[18]
- применение антикоагулянтов — гепарина, «Фраксипарина» и преднизолона с новокаином.
Парез кишечника — одно из сложнейших осложнений в послеоперационном периоде. Он может произойти из-за пересечения нервных сплетений в забрюшинном пространстве. Для того, чтобы избежать его, необходимо как можно меньше наносить повреждений брыжейке кишечника и минимально резецировать её с целью сохранения адекватного кровоснабжения кишечника.
Для предупреждения развития инфекционных осложнений и ускорения процессов регенерации должна проводиться тщательная обработка послеоперационных ран антисептиками.
Диагностика кишечной непроходимости
Основные диагностические критерии ОКН:
- иногда через брюшную стенку можно видеть глубокую перистальтику приводящей петли кишки, которая вызывает шум плеска (симптом Склярова);
- быстро нарастает обезвоживание организма, заостряются черты лица, западают глазные яблоки, учащается пульс до 120 ударов в минуту;
- перкуссия живота определяет неравномерно распределённый тимпанический звук, который чередуется с участками притупления — тупость в отлогих местах живота (симптом Гангольфа);
- при ректальном исседовании ампула кишки пустая, раздута газом, сфинктер иногда расслаблен (симптом Обуховской больницы);
- перкуторно над раздутой петлёй отмечается высокий тимпанический звук, при более низноком — над соседними участками (симптом Валя).
Огромное знначение имеет пальцевое исследование прямой кишки. Оно производится в положении на боку, в коленно-локтевом положении или на корточках. При ректальном исследовании определяется симптом Обуховской больницы (расширенная ампула прямой кишки) . Также этот метод диагностики позволяет определить каловый завал, инородное тело прямой кишки, опухоли и воспалительные инфильтраты, которые являются причиной непроходимости, а также низко расположенную головку инвагината. При инвагинации и опухолях, распадающихся на вытянутом пальце, часто обнаруживается кровь.[3]
Лабораторные исследования (анализ крови и мочи) в определённой степени свидетельствуют об обезвоживании организма и не являются точным критерием для диагностики непроходимости кишечника.
Лабораторные признаки ОКН:
- кровь в кале;
- выраженный эритроцитоз;
- повышение процентного содержания гемоглобина;
- относительно незначительный лейкоцитоз;
- завышенные показатели гематокрита;
- анемия;
- увеличение СОЭ;
- белок и цилиндры в общем анализе мочи.
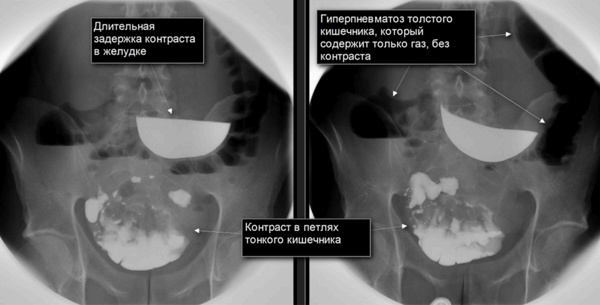
Для более точной диагностики необходимо проведение МРТ и рентгенологического исследования с контрастированием (чаще используется барий).[4] Для проведения последнего пациент выпивает контраст с барием, который будет виден при рентгенологическом исследовании во время прохождения по желудочно-кишечному тракту. Его наибольшее скопление будет в месте закупорки кишечника. Данная методика позволяет определить уровень непроходимости кишечника и правильно подобрать тактику оперативного лечения.
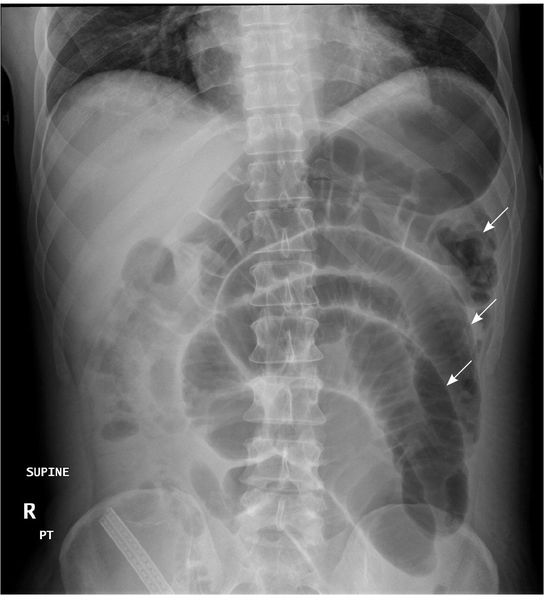
Рентгенологические признаки ОКН:
- чаши Клойбера;
- симптом перистости;
- кишечные аркады.
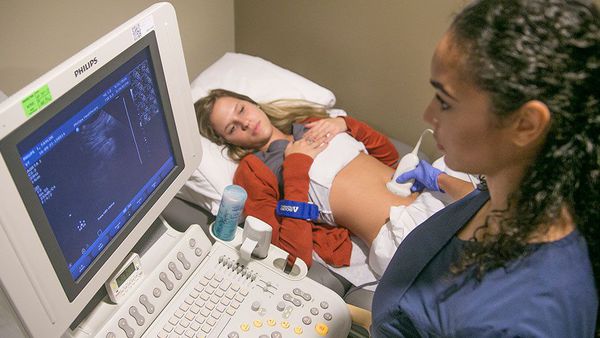
Новые технические возможности и накопленный опыт позволили широко использовать для диагностики ОКН ультразвуковую аппаратуру. Применение ультразвуковых методов расширяет спектр диагностических возможностей и позволяет поставить правильный диагноз до появления изменений на рентгенограммах.
Сонографические признаки ОКН:[1][2][5][6]
- гиперпневматоз кишечника — на эхограммах газ в кишечнике выглядит как гиперэхогенная полоса с выраженной акустической тенью;
- секвестрация жидкости в просвете кишечника;
- усиление кишечной перистальтики с интенсивным перемешиванием содержимого в просвете кишки по типу броуновского движения или «снежной бури»;
- увеличение высоты крекинговых складок и расстояния между ними — данный симптом обусловлен перерастяжением кишки;
- изменение стенки кишки — сопровождается нарушением лимфо- и гемоциркуляции кишечника с изменением структуры кишки (её утолщение):
○ при утолщении кишки более, чем на 6 мм выраженная неоднородность её структуры и появление ленточных анэхогенных структур свидетельствуют о деструктивных изменениях стенки;
○ утолщение, неоднородность и отсутствие перистальтики свидетельствуют о нарушении гемоциркуляции.[14]
В тех случаях, когда все диагностические возможности, имеющиеся в распоряжении врача, исчерпаны, а диагноз остаётся неясным, не исключается возможность непроходимости кишечника, поэтому оправдана диагностическая лапаротомия. Она тем более обоснована, когда есть очевидная картина острой хирургической патологии, а топическая диагностика (определение локализации) затруднена.[11]
Лечение кишечной непроходимости
Правильная диагностика и тактика врача играют большую роль в лечении кишечной непроходимости. Лечение предполагает:
- своевременность инфузионной терапии;
- выявление причины патологического процесса;
- выбор метода снятия компрессии;
- определение объёма оперативного вмешательства;
- профилактика послеоперационных осложнений и реабилитация пациента.
Задачи и содержание оперативного вмешательства
Декомпрессия кишечника (оперативное устранение его сдавления) разделяется на закрытый и открытым методы.
Закрытый метод заключается во введение 80-100 см назогастрального зонда с множеством боковых отверстий диаметром 0,3-0,4 см — интубация кишечника. Продолжительность дренирования кишечника составляет 2-5 суток.
К открытым методам декомпрессии относятся энтеротомия, еюностомия и колоностомия.
Менее эффективными способами декомпрессии являются:
- интубация кишечника (70-80 см ниже связки Трейца) через микрогастростому;
- концевая илеостома — должна выполняться на расстоянии 25-30 см от слепой кишки;
- подвесная энтеростомия;
- цекостома;
- трансцекальная ретроградная интубация тонкого кишечника;
- противостественный задний проход.
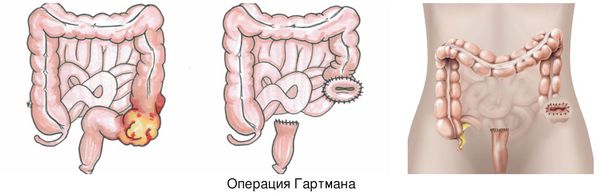
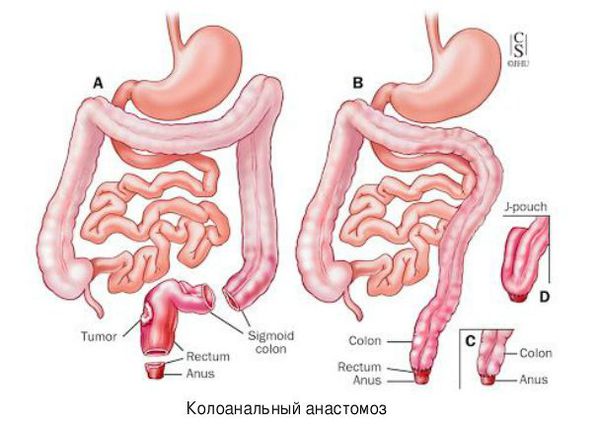
Если имеется толстокишечная непроходимость левых отделов кишечника, то чаще всего выполняют операцию Гартмана. Если же участок окклюзии расположен в прямой кишке, то тактика меняется: проводят экстирпацию прямой кишки и, если хватает длины кишечника, накладывают колоанальный анастомоз.
Для коррекции недержания кала проводят пластику анального кольца с помощью большой приводящей мышцы бедра или магнитного жома.
Выполнение оперативного вмешательства у больных с ОКН в поздний срок и в условиях развитого перитонита имеет свои особенности. Они связаны, прежде всего, с необходимостью тщательной санации брюшной полости во время операции.[16]
Большое значение имеет лечение и наблюдение больных в послеоперационном периоде.[3][5] Для этого проводится:
- коррекция гипогидратации — введение полиионных растворов;
- восстановление водно-эликтролитных и колоидно-осматических функций;
- восстановление кислотно-щелочных взаимоотношений.
Важным аспектом при лечение ОКН является инфузионная терапия. Пациенту с ОКН назначаются криталоиды, белковые, гликозированные и коллоидные препараты. Также должна проводится антибиотикотерапия.
При лечении ОКН используются антибиотики широкого спектра действия — цефалоспорины III поколения, фторхинолоны, карбапинемы и метронидазол. Продолжительность антибактериального лечения — 7-9 дней.
Вся тактика послеоперационного лечения должна быть направлена на устранение интоксикации, востановление водно-эликтролитного баланса и поддержание моторики желудочно-кишечного тракта. Пациентам назначаются:
- раствор гидрокарбоната натрия;
- 5% раствор глюкозы;
- раствор Рингера.
При отсутствии сокращения стенок кишечника добавляются производные прозерина или нейромидин. В качестве обезбаливающих мероприятий проводится параумбиликальная блокада (если изначальной причиной была патология поджелудочной железы).[15]
В послеоперационный период обязательным мероприятием является промывание кишечника растворами антисептика через зонд, который остаётся до тех пор, пока не восстановится перистальтика кишечника, начнут отходить газы и уменьшится количество отделяемого по кишечной трубке.
Можно ли вылечить кишечную непроходимость без операции
Терапевтические методы лечения кишечной непроходимости, как правило, малоэффективны и не применяются, поскольку упущенное время может привести к осложнениям и летальному исходу.
Если пациент попал к врачу с только формирующейся кишечной непроходимостью, а её причина заключается в запоре или снижении тонуса кишечника, то применяют очистительные сифонные клизмы (раствор сульфата магния и сернокислой магнезии) и слабительные. Эти методы эффективны для лечения запоров и развивающейся кишечной непроходимости.
Важно понимать, что судить о том, сформировалась ли кишечная непроходимость, может только врач после проведения диагностики. Лечиться самостоятельно нельзя, так как больной может получить серьёзные осложнения, если кишечная непроходимость уже сформирована и вызвала стойкий блок просвета кишки.
Физические упражнения
При кишечной непроходимости физические упражнения категорически запрещены. Основное правило: «холод, голод и покой» и обращение к специалисту.
Можно ли использовать слабительное
Слабительные препараты можно использовать только при формирующейся кишечной непроходимости и под контролем врача, так как самостоятельно определить стадию заболевания невозможно.
Можно ли использовать клизму
Клизмы эффективны, если обратиться к врачу до того, как кишечная непроходимость сформировалась, и это подтверждено диагностическими методами. При развившемся заболевании применение клизм опасно и может привести к тяжёлым осложнениям.
Прогноз. Профилактика
Чем раньше диагностирована кишечная непроходимость и начато лечение, тем благоприятнее исход и прогноз. При неоперабельных опухолях длительность жизни зависит от массивности распространения метастазов и правильно подобранной схемы химиотерапии.
Профилактика кишечной непроходимости основана на удалении опухоли кишечника по всем современным принципам онкологии, профилактике спаечного процесса в брюшной полости после операции, соблюдении правил асептики и антисептики в послеоперационном уходе за больным.
Диета
Пациентам разрешается употреблять в пищу:
- ржаной хлеб из муки грубого помола;
- рассыпчатые и полувязкие продукты (гречнивая каша, соевый творог, зелёный горошек);
- нежирные сорта мяса (говядина, кролик, курица, индейка) в отварном или запечённом виде;
- супы, преимущественно из овощей на мясном бульоне;
- простокваша;
- растительные масла.
Запрещенные продукты:
- хлеб из муки и высших сортов;
- слоённое или сдобное тесто;
- жирные сорта мяса (свинина, баранина, мясо гуся и утки);
- шашлык, копчённости;
- консервы;
- варёные в крутую яйца;
- копчённая и жирная рыба;
- животные и кулинарные жиры;
- лук , редис, редька, чеснок, грибы, репа;
- изделия с кремом, шоколад;
- кизил, айва;
- острые и жирные соусы, хрен, перец, горчица;
- алкогольные напитки;
- чёрный кофе, крепкий чай, кисель;
- ограниченное употребление риса.
Также в качестве профилактики нужно проводить диагностику гельминтозов и выявление аскарид. Гельминты снижают иммунитет и могут повлиять на заживление анастамоза, отток желчи и любые отделы желудочно-кишечного тракта. С целью профилактики гельминтозов пациентам назначается «Трихопол» или «Немозол» по 1 таблетке в день в течение двух недель.
За дополнение статьи благодарим Романа Васильева — врача-гастроэнтеролога, научного редактора портала «ПроБолезни».
Непроходимость кишечника — это комплекс симптомов, развивающихся на фоне полного или частичного нарушения продвижения пищи по кишечнику. Непроходимость кишечника является грозным состоянием, которое при отсутствии лечения неизбежно осложняется перитонитом, некрозом кишки и приводит к гибели пациента. Поэтому начинать лечить такое заболевание нужно как можно раньше. [1,2]
- Причины и виды острой кишечной непроходимости
- Последствия непроходимости кишечника
- Симптомы кишечной непроходимости
- Диагностика кишечной непроходимости
- Лечение кишечной непроходимости и первая помощь
Причины и виды острой кишечной непроходимости
В зависимости от того, что послужило причиной ее развития, выделяют:
- Динамическую, или функциональную, непроходимость. Она развивается из-за нарушения перистальтики кишечника — его спазма или паралича.
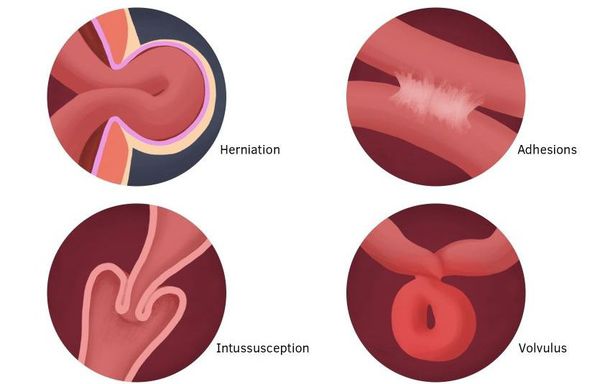
- Механическую непроходимость кишечника. Она развивается из-за закрытия просвета кишки и невозможности транзита его содержимого. Здесь различают:
- Странгуляционную непроходимость кишечника, от лат. strangulatio — удушение). Она развивается из-за сдавления кишки или ее брыжейки, в результате которого нарушается кровоснабжение кишечника. Это очень опасное состояние, поскольку может привести к некрозу кишечной стенки.
- Обтурационная непроходимость кишечника. Развивается из-за закупорки (обтурации) просвета кишки инородными телами (конкременты, паразиты), опухолью или рубцовой деформацией. [1]
По месту развития выделяют толстокишечную и тонкокишечную непроходимость.
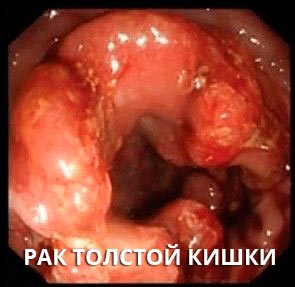
В онкологии непроходимость кишечника чаще всего носит обтурационный характер и развивается как осложнение колоректального рака, когда опухоль перекрывает просвет толстой кишки, как правило, в его терминальных стадиях. Обтурация может развиться и в результате сдавления кишки опухолью другого органа, например, матки или предстательной железы. [3]
Непроходимость тонкого кишечника возникает реже. Как правило, ее причиной является карциноматоз висцеральной брюшины. Первичные опухоли в этом отделе встречаются крайне редко. [4,5]
Последствия непроходимости кишечника
Развитие непроходимости запускает каскад патологических процессов, которые действуют на организм системно. При опухолевой обтурации начало, как правило, носит стертый характер из-за неполной окклюзии просвета кишки, но по мере роста опухоли ситуация усугубляется. Острая непроходимость, как правило, развивается из-за полной обтурации плотными каловыми массами на суженном опухолью участке кишки.
В первое время после развития непроходимости отмечается усиление перистальтики кишки: он как бы хочет преодолеть препятствие. Он как бы хочет преодолеть препятствие. По мере того, как скапливается кишечное содержимое, стенка кишки перерастягивается, возникают водно-электролитные и метаболические нарушения, моторная функция резко ослабевает, а затем и вовсе наступает паралич кишечника.
На втором этапе развиваются нарушения секреторно-резорбтивной деятельности кишечника и нарушения пристеночного пищеварения, блокируется ферментативная активность энтероцитов, поскольку они отторгаются, а регенеративная активность крипт сначала угнетается, а затем и вовсе прекращается.
В таких условиях активируется деятельность кишечных бактерий и так называемого симбионтного пищеварения. Оно не физиологично и по эффективности уступает нормальному, пристеночному, пищеварению. В результате происходит гниение и брожение, а также накопление большого количества продуктов неполного расщепления белков, часть из которых оказывает токсическое действие. [9]
По мере прогрессирования процесса происходит нарушение иммунных механизмов защиты, что приводит к активному размножению анаэробных бактерий, выделяющих экзо- и эндотоксины. Они действуют на организм системно: нарушают микроциркуляцию тканей, приводят к расстройству ЦНС, нарушают клеточный метаболизм. Благодаря этим эффектам увеличивается проницаемость кишечной стенки для бактерий, и они могут распространяться в брюшную полость, кровоток и лимфоток, вызывая перитонит и сепсис.
Прогрессируют и водно-электролитные нарушения. За счет нарушения работы кишки происходит усиленная фильтрация жидкости, обратно она не всасывается и скапливается в приводящей петле кишечника. В нормальных условиях в сутки в просвет ЖКТ поступает около 10 л жидкости (с учетом пищи, питья, слюны и секретов пищеварительных желез). Около 8-9 литров должно всасываться обратно, но этого не происходит из-за нарушения реабсорбции. Жидкость скапливается в приводящем отделе кишки, вызывая его расширение. Это, в свою очередь, приводит к рефлекторной рвоте, что еще больше усугубляет обезвоживание. На этом фоне быстро развиваются электролитные нарушения, которые в конечном итоге приводят к почечной и сердечной недостаточности. [1,10]
Симптомы кишечной непроходимости
- Боль. Это один из самых первых признаков непроходимости кишечника. Он отмечается абсолютно у всех больных. При опухолевой непроходимости боль возникает внезапно, без видимых причин, и может даже являться одним из первых признаков рака. Она имеет схваткообразный характер. Наибольшая болезненность приходится на момент перистальтических сокращений, после чего она немного утихает на пару минут. Постепенно интенсивность болевых ощущений усиливается, и через несколько часов они уже носят нестерпимый характер. Стихают они только на 2-3 сутки, когда уже развивается паралич кишки — «шум в начале, тишина в конце», симптом «могильной тишины», когда вообще нет звуков перистальтики.
- Рвота. Если непроходимость возникла на уровне тонкой кишки или правого отдела толстого кишечника, рвота будет присутствовать на ранних стадиях как признак рефлекторного раздражения ЖКТ. При непроходимости терминальных отделов рвоты сначала, скорее всего, не будет или она будет с большими промежутками. В перерывах больные могут страдать от тошноты, икоты или отрыжки. Если непроходимость кишечника сохраняется, рвота приобретает неукротимый характер, сначала выходит застойное содержимое желудка, а потом и кишечника, вплоть до рвоты каловыми массами. Это плохой признак, поскольку он говорит о том, что рвота является симптомом токсического отека головного мозга и устранить ее с помощью дренирования ЖКТ невозможно.
- Задержка стула. Этот симптом наблюдается при непроходимости на уровне сигмовидной и прямой кишки. При высокой непроходимости в первое время стул может сохраняться.
- Вздутие живота. Здесь выделяют 4 признака: асимметрия живота, пальпируемая выпуклость кишечника, перистальтические сокращения кишечника, которые можно видеть невооруженным глазом, тимпанический звук при перкуссии.
- Кровянистые или слизистые выделения из прямой кишки. Обычно они возникают при раке терминальных отделов кишечника и связаны с секрецией слизи опухолью, ее распадом или травмированием каловыми массами. [1,4,6]
В процессе развертывания клинической картины непроходимости кишечника выделяют три периода (таблица 1).
Таблица 1 — Клиническая картина кишечной непроходимости.
| Период | Симптомы |
| Ранний — до 12 часов | Основным симптомом этого периода являются схваткообразные боли в животе. Рвота развивается редко и только при обтурации (закупорке) на уровне тонкого кишечника. |
| Промежуточный — от 12 часов до суток | В это время симптоматика продолжает нарастать и превращается в развернутую картину. Боль становится интенсивной и даже нестерпимой, без схваток, отмечается увеличение живота, рвота, возникают признаки обезвоживания. |
| Поздний — более 24 часов | Состояние больного ухудшается, повышается температура, развивается системный воспалительный ответ, вплоть до перитонита и сепсиса. Нарастает одышка и сердечная недостаточность. [4] |
Диагностика кишечной непроходимости
Заподозрить развитие кишечной непроходимости можно на основании характерных жалоб пациента. Подтверждение производится с помощью инструментального обследования. [11]
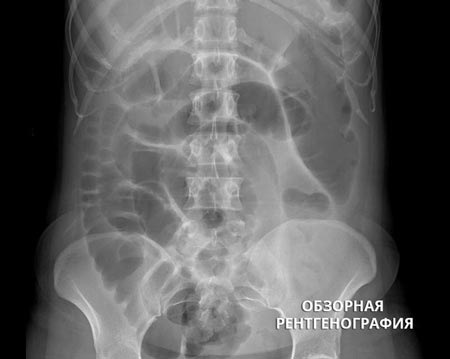
Наиболее простой, быстрый и доступный метод диагностики — это обзорная рентгенография органов брюшной полости. На снимках обнаруживаются характерные признаки:
- Чаша Клойбера — видны расширенные петли кишечника в виде куполов, и в них горизонтальный уровень жидкости. Эта картина напоминает перевернутую вверх дном чашу. Чаш может быть несколько, на снимке они наслаиваются друг на друга.
- Кишечные аркады — возникают из-за раздувания газами петель тонкой кишки, в нижних коленах кишки визуализируется горизонтальный уровень жидкости.
- Складки Керкринга — из-за растяжения тощей кишки на рентгенограммах она приобретает вид растянутой пружины.
- Могут также применяться рентгенологические исследования с контрастированием, например, исследование пассажа бариевой взвеси по ЖКТ, или ирригоскопия. Однако данные методы занимают много времени и затягивают принятие решения о необходимости операции.
Из других методов диагностики применяются:
- Эндоскопическое обследование, например, колоноскопия или ректороманоскопия. Такое исследование помогает определить локализацию новообразования и уровень стеноза в обтурированном сегменте кишечника. В ряде случаев через стенозированный участок удается провести зонд и дренировать приводящий отдел кишки. Колоноскопия не проводится при тяжелом состоянии пациента, наличии симптомов перитонита и угрозе перфорации опухоли.
- КТ. С помощью этого исследования удается визуализировать опухоль, ее размеры и протяженность стеноза (сужения). Кроме того, можно оценить взаимоотношение рака с окружающими тканями и определить наличие метастазов.
- УЗИ. При непроходимости визуализируется увеличение просвета кишечника, скопление в нем воздуха (газов), утолщение стенки кишки за счет воспаления. При развитии системных воспалительных процессов может обнаруживаться свободная жидкость в брюшной полости. [1,7,8]
Лечение кишечной непроходимости и первая помощь
Если у пациента подозревают непроходимость кишечника, его немедленно госпитализируют в стационар, поскольку сроки начала лечения напрямую влияют на прогноз. Применяются как консервативные, так и хирургические методы.
В рамках консервативной терапии применяются следующие процедуры:
- Декомпрессия кишки. С этой целью может применяться удаление кишечного содержимого выше места обструкции с помощью зондовой аспирации или постановки клизм.
- Коррекция водно-электролитных нарушений, восполнение потери жидкости. С этой целью назначаются инфузии кристаллоидных растворов.
- Купирование боли. Назначаются спазмолитики и анальгетики, например, атропин, платифиллин и др.
- Восполнение потери белка — инфузия белковых препаратов.
- Для профилактики инфекционных осложнений назначаются антибиотики широкого спектра действия.
- Стентирование просвета кишки. С помощью эндоскопа в место непроходимости кишки вводится саморасширяющийся стент. Он раздвигает опухолевые ткани и поддерживает кишку в расправленном состоянии, обеспечивая свободный пассаж ее содержимого. Таким образом выигрывается время на более тщательную подготовку к плановому вмешательству. [7,9]
Для онкологических пациентов это особенно актуально, поскольку обширное опухолевое поражение приводит к необходимости наложения колостомы. Установка стента при опухолевой непроходимости дает время для проведения неоадъювантной или периоперационной химиотерапии. Это позволит уменьшить объем опухолевой массы и, возможно, даже провести радикальную операцию. В других случаях это дает шанс наложить обходные анастомозы. Для пациентов в терминальной стадии колоректального рака, у которых есть высокие риски осложнения хирургического вмешательства и наркоза, стентирование является основным методом лечения непроходимости кишечника. После проведения процедуры за состоянием пациента продолжают наблюдать и к хирургическому лечению прибегают только в случае развития жизнеугрожающих осложнений. [1]
Во всех остальных случаях показана операция, поскольку опухоль будет продолжать расти и рано или поздно возникнет рецидив непроходимости.
При компенсированном состоянии хирургическое вмешательство может быть отложено на срок до 10 дней, при субкомпенсированном его проводят как можно раньше, после стабилизации больного. А если есть симптомы перитонита, выполняется экстренная операция.
В любом случае во время хирургического вмешательства по поводу непроходимости кишечника проводят вскрытие брюшной полости (лапаротомию) с ее ревизией. Определяют расположение опухоли, ее взаимоотношение с окружающими тканями, наличие видимых метастазов. Также выполняют оценку жизнеспособности кишечной стенки с целью определения объема резекции.
В идеале выполняется радикальное удаление опухоли посредством резекции пораженного отдела кишки и восстановление непрерывности кишечника посредством наложения анастомоза. К сожалению, при развитии непроходимости на фоне злокачественного процесса иногда такой объем операции одноэтапно произвести не только очень сложно, но и рискованно, поскольку имеются обширные опухолевые поражения.
Как правило, в таких случаях проводятся паллиативные операции:
- Наложение обходного анастомоза вокруг фрагмента кишки с опухолью. Тем самым непроходимый (обтурированный) отдел исключается из пищеварительной цепи.
- Выведение стомы — отдел кишечника, расположенный выше места непроходимости, выводится на переднюю брюшную стенку в виде отверстия. Через него кишечное содержимое будет отводиться в специальный мешок — калоприемник.
Стомирование является калечащей операцией и тяжело переносится пациентами в моральном плане. Но в этой ситуации на первое место выходит спасение жизни пациента. По возможности после стабилизации его состояния и устранения последствий кишечной непроходимости проводят дальнейшее лечение, например, химиотерапию, лучевую терапию, и при удовлетворительных результатах проводят реконструктивные вмешательства для восстановления целостности кишки. [1,5,7]
Список литературы:
- Клинические рекомендации: Острая кишечная непроходимость опухолевой этиологии у взрослых. — Министерство здравоохранения РФ. — 2017.
- Методическая разработка к практическому занятию «Острая кишечная непроходимость» Изд. УГМА, Екатеринбург, 2011 — 25 с.
- Клинические рекомендации: Острая кишечная непроходимость опухолевой этиологии. — Москва, 2014.
- Б. О. Кабешев, С. Л. Зыблев. Острая кишечная непроходимость. — Практическое пособие для врачей. — Гомель, 2019.
- М.Ю. Кабанов, И.А. Соловьёв, О.В. Балюра. — Результаты комплексного лечения больных с острой кишечной непроходимостью карциноматозного генеза. — Вестник Российской военно-медицинской академии, 1(37)-2012.
- А.В. Пугаев, Е.Е. Ачкасов, М.Г. Негребов. — Инвагинационная кишечная непроходимость у взрослых. — Хирургия, 5 — 2018.
- Национальные клинические рекомендации «Острая неопухолевая кишечная непроходимость». — Российское общество хирургов. — 2015.
- Абдукаримова М.К. — Рентгенологическая диагностика кишечной непроходимости. — Вестник АГИУВ. — 2008, №5(8).
- Patrick Jackson, and Mariana Vigiola Cruz. — Intestinal Obstruction: Evaluation and Management, Am Fam Physician. 2018 Sep 15;98(6):362-367.
- Bertrand Trilling, Edouard Girard. — Intestinal obstruction, an overviewю — Rev Infirm. 2016 Jan;(217):16-8. doi: 10.1016/j.revinf.2015.10.028
- Thévy Hor, François Paye. — Diagnosis and treatment of an intestinal obstruction. — Rev Infirm. 2016 Jan;(217):19-21. doi: 10.1016/j.revinf.2015.10.030.
Непроходимость кишечника – распространенная хирургическая патология как среди детей, так и во взрослом возрасте. По сути – это закупорка тонкого или толстого кишечника, поэтому врачи разделяют два варианта болезни: тонкокишечную непроходимость и проблемы толстого кишечника. Хотя механизмы развития патологии похожи, некоторые симптомы могут различаться. Но в целом важно знать – это потенциально опасное для жизни состояние, имеющее несколько причин, и требующее своевременного лечения.
Возможна как частичная, так и полная кишечная непроходимость, у взрослых она зачастую приводит к затруднению отхождения стула и газов кишечника. При полной непроходимости они не отходят совсем на протяжении длительного времени. Частичная непроходимость может вызвать диарею, хотя это не постоянный симптом.
Что такое кишечная непроходимость
Препятствия на пути следования пищевых масс вызывают скопление пищи в определенной зоне кишки, застой желудочного сока, избыточное образование газов и жидкостей. По мере того, как проявления продолжают нарастать, давление внутри просвета кишки растет. Это может привести к разрыву кишечной стенки с излитием масс. То, что было перед зоной закупорки, может попасть в брюшную полость, раздражать брюшину и распространять бактерии, провоцируя развитие перитонита. Это состояние может быть фатальным.
Мы рассмотрим симптомы и причины непроходимости кишечника у взрослых, а также расскажем, как врачи могут лечить это состояние и что люди могут сделать, чтобы предотвратить его появление.
Симптомы кишечной непроходимости у взрослых
Хотя проявления у разных людей могут сильно различаться, в целом, симптомы непроходимости кишечника могут включать резкое увеличение объема живота, сильные кишечные спазмы, тошноту и выраженное вздутие. Непроходимость кишечника может быть болезненным и мучительным состоянием, прогрессирующим без оказания помощи и своевременной операции.
Дополнительные симптомы включают:
- частую или неукротимую рвоту с постоянной тошнотой;
- понос;
- резкое вздутие в одной части живота;
- запор до нескольких суток;
- сильные и резкие спазмы, острую боль;
- снижение аппетита;
- резкое увеличение размеров живота.
И все это происходит на фоне полного отсутствия газов и стула. Пациент не может сходить в туалет. Важно отметить, что рвота и диарея – первые признаки непроходимости кишечника, отходит содержимое ниже области непроходимости. Распознавание этих симптомов означает, что человек может обратиться за лечением до того, как состояние прогрессирует и приведет к тяжелым осложнениям.
Если после появления некоторых из этих симптомов дополнительно повысилась температура, нужно обратиться к врачу. Это может быть признаком перфорации кишечника.
Причины кишечной непроходимости у взрослых
Единой причины для всех без исключения пациентов нет. Учитывая тот факт, что существует как минимум тонкокишечная и толстокишечная непроходимость, есть много возможных причин развития патологии.
Кроме того, возможна механическая непроходимость и динамическая, с развитием осложнений. Соответственно, причины могут быть механическими или не механическими.
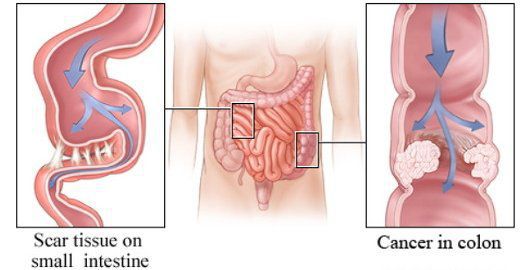
Механические причины – это различные физические препятствия, которые полностью прекращают или очень сильно ограничивают поток пищевой кашицы через кишечник. Они включают:
- спайки или фиброзные ткани, которые могут развиться после абдоминальной или тазовой хирургии;
- дивертикулит (образование мешочков в просвете кишки);
- посторонний предмет, попавший в кишку при проглатывании;
- камни в желчном пузыре, хотя это более редкая причина обструкции;
- грыжи передней брюшной стенки, паха, пупка;
- инфекции кишечника;
- воспалительные заболевания кишечника (ВЗК);
- инвагинация, когда сегмент кишечника проталкивается, всасывается в следующий сегмент, что приводит к его коллапсу, сжатию;
- опухоли кишечника или соседних органов;
- перекруты части кишечника.
Некоторые называют немеханические препятствия динамической кишечной непроходимостью, или паралитической. Это происходит, когда что-то, различные внешние воздействия нарушают работу всей пищеварительной системы.

Толстый и тонкий кишечник движутся согласованно, ритмично сокращаясь. Если что-то прерывает этот процесс, может возникнуть немеханическое препятствие (спазм, паралич кишки, нарушение движения и остановка содержимого). Если врач может обнаружить и устранить причину, тогда динамическая (паралитическая) непроходимость кишечника обычно считается краткосрочной проблемой и устраняется без операции. Однако некоторые долгосрочные влияния или хронические заболевания могут вызвать длительную немеханическую обструкцию.
Причины немеханической непроходимости кишечника включают:
- абдоминальную или тазовую хирургию с повреждением нервных волокон;
- сахарный диабет;
- электролитный дисбаланс;
- гипотиреоз;
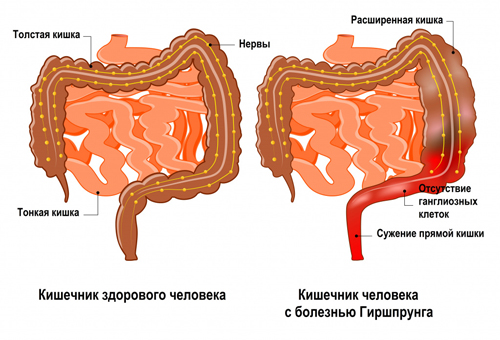
- болезнь Гиршпрунга, состояние, при котором нервные клетки в конце кишечника отсутствуют;
- инфекции;
- некоторые нервные и мышечные расстройства, такие как болезнь Паркинсона;
- опиоидные препараты.
Лечение кишечной непроходимости у взрослых
Для того, чтобы своевременно начать лечение этой патологии, определить правильную тактику ведения пациента, необходимо правильно и быстро поставить диагноз. В домашних условиях сделать это затруднительно, поэтому нужна госпитализация в стационар.
Диагностика
После предварительного осмотра врачами скорой помощи и предположения о том, что может быть кишечная непроходимость, пациента обычно направляют в хирургический стационар. Врач приемного покоя может порекомендовать срочные анализы крови для проверки функции печени и почек.
Диагностика обычно начинается с физического осмотра. Непроходимость может вызвать уплотнение в животе, которое врач может почувствовать при прощупывании. Врач также задаст вопросы и изучит историю болезни человека.
В ходе осмотра хирург может использовать стетоскоп, чтобы проверить деятельность кишечника человека. Отсутствие регулярных характерных звуков кишечника (перистальтики или булькания) или необычно тихие звуки могут указывать на непроходимость кишечника.В зависимости от индивидуальных случаев врач может порекомендовать дальнейшие анализы. Они могут включать:
- анализы крови для проверки уровня электролитов, биохимических показателей, а также количества клеток крови (особенно – лейкоцитов);
- эндоскопию, при которой врач использует специальную камеру, чтобы заглянуть внутрь кишечника;
- компьютерную томографию;
- рентгенографию с контрастом – врачи могут вводить через клизму жидкое вещество, называемое контрастом, контрастность позволяет более четко видеть кишечник при проведении визуальных исследований.
Современные методы лечения
Тактика ведения пациента при непроходимости кишечника зависит от причины и степени тяжести непроходимости. Полная механическая непроходимость обычно требует хирургического вмешательства для устранения препятствия. В большинстве случаев динамической непроходимости кишечника требуется медицинское вмешательство, включая возможную операцию.
Варианты лечения непроходимости кишечника могут включать:
Медикаменты. Опиоиды могут вызвать запор и спазм кишечника. В этом случае помогут слабительные и размягчители стула, а также антидоты опиоидов.
Наблюдение. Скопление стула или илеус может нуждаться в наблюдении в течение нескольких дней, и со временем он проходит. В течение этого времени люди должны ограничить еду и питье, чтобы предотвратить дальнейшее накопление фекалий. Врачи могут вводить жидкость внутривенно, чтобы поддерживать водный баланс организма.
Назогастральный зонд. Это узкая трубка, которая вводится через нос и попадает в желудок. Через нее удаляется жидкость и газ, застоявшиеся в желудке, снимая давление на него. Это облегчает боль и рвоту.
Операция. Хирурги могут удалить заблокированные или поврежденные участки кишечника. В случае ВЗК может потребоваться стриктуропластика. Хирург расширит суженный участок кишечника путем разрезания и сшивания.
Лечебная клизма. Медсестра или врач вводит лекарство или водопроводную воду в кишечник, чтобы попытаться уменьшить закупорку из-за чрезмерно сухого стула, что может случиться при сильном запоре.
Лекарства могут помочь облегчить дискомфорт, вызванный непроходимостью кишечника. Лечение может включать:
- лекарства от тошноты для предотвращения рвоты;
- обезболивающее;
- антибиотики для борьбы с бактериальной инфекцией.
Профилактика кишечной непроходимости у взрослых в домашних условиях
Простые изменения в диете и образе жизни могут помочь снизить риск непроходимости кишечника. Они также помогут восстановиться после эпизода непроходимости. Старение замедляет работу пищеварительной системы. В результате люди могут внести изменения в свой рацион в более позднем возрасте, чтобы сбалансировать нарушения пищеварения и устранить запоры.
Предлагаемые изменения в диете:
- чаще есть меньшими порциями;
- хорошо пережевывать пищу;
- отказаться от большого количества продуктов с высоким содержанием клетчатки, таких как цельнозерновые крупы и орехи;
- сократить потребление кофеина, который может раздражать кишечник;
- избегать жестких или вязких продуктов, таких как сельдерей или сушеное мясо;
- очищать кожицу фруктов и овощей, чтобы облегчить их переваривание;
- готовить пищу, пока она не станет мягкой;
- сосредоточиться на употреблении влажных блюд, например, с соусами.
Набор изменений образа жизни может помочь улучшить здоровье пищеварительной системы. Необходимо рассмотреть следующие шаги:
- сохранять физическую активность, заниматься спортом в меру сил;
- сохранять гидратацию (пить больше жидкости);
- пытаться ограничить стресс;
- отказаться от курения;
- пить меньше алкоголя.
Если у человека проблемы с дефекацией, могут помочь размягчители стула.
Популярные вопросы и ответы
Мы задали вопросы относительно развития кишечной непроходимости и ее возможных последствий врачу-патологу, младшему научному сотруднику НМИЦ детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева Дмитрию Абрамову.
У кого вероятна такая проблема?
Некоторые состояния и события повышают риск возникновения непроходимости кишечника. Если кишечник человека не развился должным образом, он будет более подвержен закупоркам. Поэтому врожденные аномалии строения кишечника могут быть одним из факторов риска.
Другие факторы риска по развитию непроходимости кишечника включают:
● рак, особенно в области брюшной полости (кишка, печень, почки, поджелудочная железа);
● болезнь Крона или другие воспалительные поражения кишки, которые могут привести к утолщению стенок кишечника;
● предыдущую операцию на брюшной полости или в малом тазу, которая может увеличить риск спаек;
● лучевую терапию.
Когда вызывать врача на дом при кишечной непроходимости?
Если появляется сильная боль в животе, человек должен немедленно обратиться к врачу или вызвать скорую помощь. Непроходимость кишечника может иметь серьезные последствия. Человек должен обратиться за медицинской помощью при появлении любого из перечисленных выше симптомов. Особенно важно обратиться к врачу, если какой-либо из этих симптомов возник после любой операции.
Чем опасна кишечная непроходимость?
Непроходимость кишечника может привести к другим проблемам, таким как:
● обезвоживание;
● дисбаланс электролитов;
● отмирание тканей в кишечнике;
● абсцесс в брюшной полости;
● почечная недостаточность;
● перфорация кишечника, которая может привести к инфекции;
● легочная аспирация, при которой человек вдыхает твердые вещества, например, при рвоте;
● сепсис, потенциально смертельная инфекция крови.
Какие могут быть осложнения при кишечной непроходимости?
Люди, перенесшие операцию по поводу непроходимости, также подвержены риску других осложнений, в том числе:
● спайки в брюшной полости;
● паралич кишечника;
● повреждение нервов;
● синдром короткой кишки, состояние, при котором часть кишечника потеряна или не работает должным образом;
● повторное открытие операционной раны.
Непроходимость кишечника может нарушить кровоток в области вмешательства. Это может вызвать некоторые из перечисленных выше осложнений. В худшем случае непроходимость может привести к полиорганной недостаточности и смерти. Поэтому важно как можно скорее вылечить непроходимость кишечника.
Что можно порекомендовать пациентам?
Выбор здорового образа жизни – отличный способ снизить риск непроходимости кишечника. Даже небольшие, но регулярные упражнения помогут сохранить здоровье кишечника.
Существует множество продуктов, которые помогают поддерживать регулярность опорожнения кишечника, в том числе слабительные и размягчители стула. Мягкие фрукты, такие как инжир и персики, являются хорошей натуральной альтернативой. Держите что-нибудь в аптечке, чтобы избавиться от случайных запоров. Действуйте быстро, если стул или газы отходят с затруднением. Чем раньше начнется лечение, тем ниже риск возникновения непроходимости кишечника.
Общие сведения
Кишечная непроходимость или илеус — это синдром, который встречается при многих заболеваниях и состояниях и характеризуется полным или частичным нарушением прохождения кишечного содержимого. Нарушения пассажа содержимого кишечника связаны либо с механическим препятствием, либо с недостаточной двигательной функцией кишки при нарушении ее иннервации.
Первый вид непроходимости — механическая (обтурационная или странгуляционная), второй — динамическая (функциональная). У 88% больных отмечается механическая НК, а динамическая у 12%.
Острая кишечная непроходимость встречается в 64-80% случаев и имеет тяжелое течение и неблагоприятный прогноз. Она бывает во всех возрастных группах, но наиболее часто в возрасте от 30 до 60 лет и мужчины болеют чаще, преимущественно странгуляционной формой. У женщин встречается обтурация гинекологическими опухолями и спаечная непроходимость. Странгуляционные формы чаще отмечаются у больных среднего возраста, а обтурационные формы, развившиеся на фоне опухолей, чаще встречаются у пациентов старше 50 лет.
У детей имеет место врожденная кишечная непроходимость, связанная с инвагинацией кишки или пороками развития желудочно-кишечного тракта. Врожденная непроходимость определяется в первые часы жизни новорожденного и подлежит оперативному лечению.
Патогенез
Основа патогенеза непроходимости — сужение просвета кишки с явлениями кишечного застоя, прогрессирующим расширением кишечника выше препятствия из-за скопления газов и содержимого. Кишечный стаз вызывает расстройства кровообращения в стенке кишки, изъязвления и проникновение микроорганизмов в брюшную полость. Кроме того, способствует потере воды, электролитов и развитию мальабсорбции (нарушение всасывания веществ в тонком кишечнике).
Для всех форм непроходимости характерна выраженная потеря жидкости. Под действием медиаторов воспаления значительно повышается проницаемость сосудов кишечника и прогрессирует ишемия кишечной стенки. Отек кишечной стенки нарушает ее барьерную функцию и происходит массивное пропотевание жидкости в просвет кишки. Также быстро формируется выпот в брюшной полости. При обтурации он имеет серозный характер, а при странгуляции — геморрагический. Количество жидкости в брюшной полости при странгуляции достигает 5-6 л в первые сутки. В связи с этим развивается обезвоживание тканей, сухость кожи, гипотония, уменьшение объема циркулирующей крови и ее сгущение, уменьшение количества выделяемой мочи.
С рвотными массами и мочой в большом количестве выделяется калий, поэтому внутри клеток развивается ацидоз, снижается уровень калия в крови и возникает внеклеточный алкалоз (сдвиг рН в щелочную строну). По мере разрушения клеток и уровень калия в крови увеличивается и развивается метаболический ацидоз. Такие электролитные нарушения вызывают расширение петель кишечника (паретическое), у больного появляется мышечная слабость и нарушения ритма сердца.
Перерастяжение кишки вызывает боли в животе, которые на начальных стадиях усиливаются при появлении перистальтической волны. Боли сопровождаются рефлекторной рвотой, иногда на высоте боли пациент кричит. По мере нарастания гипоксии кишечника и электролитных нарушений перистальтика затухает (развивается феномен «гробовой тишины»). В участках ишемии кишки быстро разрушаются и гибнут клетки. Поступление в просвет кишечника жидкости с белком нарушает микробный биоценоз, в связи с чем повышается газообразование и образование токсичных веществ. Происходит всасывание их в кровоток и быстро развивается эндогенная интоксикация.
В конечных стадиях заболевания микробы проникают в брюшную полость с выпотом, вызывая гнойный перитонит. Прогрессирование эндотоксикоза влечет развитие системного воспаления и полиорганной недостаточности. Нарастание ишемии кишки и ее перерастяжение вызывают перфорацию стенки кишечника и прогрессирование перитонита. При странгуляции перфорация происходит очень быстро — в первые 6-8 часов от начала заболевания, а при обтурации — к 3-м суткам. Таким образом, отмечается стадийность процесса: острое нарушение пассажа содержимого, гемодинамические расстройства в кишке, перфорация и перитонит.
Классификация
По морфофункциональным признакам:
- механическая непроходимость — включает странгуляционную (обусловленную узлообразованием, заворотом, ущемлением) и обтурационную (связанную с перекрытием просвета кишки опухолью, каловыми «камнями», инородным телом или сдавлением кишки извне);
- динамическая непроходимость — с подразделением на спастическую и паралитическую.
По уровню непроходимости:
- непроходимость тонкой кишки;
- непроходимость толстой кишки.
По происхождению:
- врожденная непроходимость;
- приобретенная непроходимость.
По течению:
- острая непроходимость;
- хроническая непроходимость.
По степени непроходимости каждая может быть:
- полная непроходимость;
- частичная непроходимость.
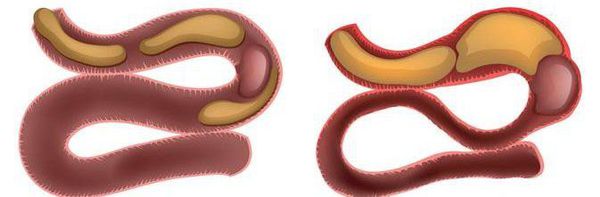
Механическая кишечная непроходимость
Из ее разновидностей наиболее часто встречается и более опасна странгуляционная кишечная непроходимость, поскольку страдает кровообращение участка кишки, который вовлечен в патологический процесс. Данный вид обычно возникает вследствие спаечного процесса, усиленной перистальтики, инвагинации, заворота или образования узлов. В связи с этим выделяют 3 вида странгуляции: узлообразование, заворот, ущемление. При всех этих состояниях сдавливаются сосуды брыжейки, что приводит к быстрому (в течение нескольких часов) развитию некроза фрагмента кишки.
Странгуляционная непроходимость кишечника отличается тяжелым течением и быстрым развитием осложнений: некроз и перитонит. При этом резко выражены системные изменения — интоксикация, обезвоживание, электролитные нарушения, ацидоз. Больного беспокоят выраженные постоянные боли, усиливающиеся временами, но не проходящие. Однако бывают случаи, когда странгуляционная непроходимость протекает атипично и имеет стертый характер. Это бывает при умеренном ущемлении брыжейки, когда вены сдавливаются, но артериальный кровоток нарушен не выражено.
Обтурационная форма характеризуется нарушением пассажа из-за сужения или перекрытия просвета кишки, но без сдавления сосудов брыжейки. При данной форме кровообращение нарушается вторично из-за растяжения кишки ее содержимым. Обтурационная кишечная непроходимость развивается при закрытии кишки изнутри инородными телами, крупными полипами, клубками аскарид, каловыми и желчными камнями. Обтурация может возникнуть при сдавлении кишки снаружи кистами, опухолями, крупными спайками или тяжами. При опухолях правой половины толстой кишки непроходимость развивается на поздних стадиях, а опухоли левой половины рано проявляются непроходимостью даже при небольших размерах.
Нередко запущенная обтурационная непроходимость протекает с нарушением кровоснабжения кишки. Повышение внутрикишечного давления вызывает сдавление сосудов и нарушение микроциркуляции в кишке. Для этой формы характерна не выраженная местная симптоматика и отсутствие раздражения брюшины. Для механической КН характерна рвота с начала заболевания и асимметрия живота. Больные подлежат оперативному лечению.
Динамическая кишечная непроходимость
Этот вид непроходимости обусловлен нарушением моторной функции и нервной регуляции кишечника. При этом отсутствуют механические препятствия и органические поражения кишечника. Но при неправильном лечении могут развиться некротические изменения в стенке кишечника. Как отмечалось выше, динамическая непроходимость бывает спастической и паралитической.
Спастическая возникает редко и связана со стойким спазмом кишечника. Она развивается при поражениях ЦНС (неврастения, истерия), дизентерии, тиф, отравлениях тяжелыми металлами, интоксикациях (эндогенных и экзогенных), рефлексах с других органов (колики, пневмония, пневмогемоторакс), переедании или прием грубой пищи.
Причинами стойкого спазма кишечника могут быть аскаридоз из-за воздействия аскаридотоксина. Симптомы не отличаются от симптомов обтурационной формы. Для спастической характерно бурное начало — схваткообразная боль без четкой локализации, кратковременная задержка стула, рвота пищей, но газы отходят свободно и общее состояние мало страдает. Затем гипермоторная реакция истощается и сменяется угнетением моторики и спазм может смениться парезом кишечника.
Из разновидностей динамической КН чаще встречается паралитическая кишечная непроходимость, поскольку имеется много причин, которые ее вызывают. Паралитическая КН всегда вторична и обусловлена воздействием на иннервацию кишечника токсинов или рефлекторными влияниями.
Ее развитие связано с травмой живота, метаболическими расстройствами (декомпенсированный сахарный диабет), опухолью в забрюшинном пространстве, инфарктом миокарда, пневмонией, нарушениями мозгового кровообращения, электролитными нарушениями, нарушением кровообращения в сосудах брыжейки (тромбоз, эмболия), перфорацией язвы, воспалением придатков, приемом опиоидов и антихолинергических препаратов.
Паралитический илеус обусловлен снижением тонуса мускулатуры кишечника и его перистальтики. Парез может охватывать все отделы кишечника или локализуется в одном месте — чаще всего поражается слепая кишка. Все хирургические заболевания органов брюшной полости в той или иной степени протекают с парезом кишечника, но чаще всего паралитический илеус отмечается при перитоните. Основные симптомы: тупые, распирающие, постоянные боли, задержка стула и газов, рвота, вздутие живота.
Выделяют основные фазы паралитического илеуса:
- Угнетается перистальтика и развивается парез кишечника.
- Возникает кишечный стаз и повышается давление внутри кишечника.
- Быстро прогрессирует интоксикация и нарушается функция всех органов и систем.
Отдельное место занимает послеоперационный парез кишечника, который считается частым и тяжелым осложнением операций, проводимых на органах брюшной полости. Изменения перистальтики являются следствием операционной травмы брюшины, которая богата рецепторами и является защитной реакцией организма после операции. Нарушение моторно-эвакуаторной функции кишечника возможно после любого вмешательства на органах брюшной полости, но чаще парез развивается при большом объеме оперативного вмешательства, выполнении резекций с большим количеством анастомозов и удалении большого количества лимфоузлов при онкохирургических операциях. Применение малоинвазивных технологий сокращает риск пареза и сроки восстановления перистальтики. Послеоперационный парез сопровождается разлитыми болями в животе распирающего характера. Появляется тошнота и многократная рвота (вначале желудочным, а потом кишечным содержимым). Запор возникает в 40% случаев, может быть небольшое отхождение газов.
Парез кишечника у новорожденных возникает при некротическом энтероколите (неспецифическое воспаление кишечника неустановленной этиологии), а в младшем возрасте — на фоне эндогенной интоксикации или инфекции. Но чаще всего парез и паралитическая форма непроходимости развивается у детей после оперативных вмешательств на органах брюшной полости.
На первой стадии пареза, которая начинается сразу после оперативного вмешательства, отсутствуют органические изменения в сплетениях кишечника, а спазм артериол кишечной стенки носит преходящий характер. Общее состояние ребенка не страдает. На второй стадии имеют место функциональные и органические изменения в нервных сплетениях, Состояние тяжелое, дети беспокойны, одышка живот вздут, повторная рвота дуоденальным содержимым.
На третьей стадии преобладают органические изменения в нервном аппарате кишечника. У детей развивается метаболический ацидоз. Живот резко вздут, возвышается над реберными дугами. Для этой стадии характерна рвота с застойным кишечным содержимым. Перистальтика на всем протяжении не прослушивается («немой живот»). Определяется скоплением жидкости в растянутых петлях кишечника.
Вторая и третья стадии пареза являются проявлением перитонита. Поэтому лечение пареза этих стадий идентично лечению перитонита. Для профилактики пареза в раннем послеоперационном периоде назначают Сорбилакт, который сохраняет тонус кишки и не вызывает усиления перистальтики.
Хроническая КН чаще всего обусловлена спаечным процессом и проявляется замедлением пассажа кишечного содержимого. Больных длительное время беспокоят боли в брюшной полости, запоры.
Обтурация кишки нарастает постепенно и со временем может принять декомпенсированный характер. При наличии провоцирующих факторов боли усиливаются, отмечается отсутствие стула и отхождения газов, вздутие живота. При выраженных симптомах больные попадают в хирургическое отделение, где решается вопрос об оперативном лечении.
Острая кишечная непроходимость
Важной проблемой в хирургии является острая непроходимость кишечника. Это определяется тяжестью клинического течения и необходимостью срочного вмешательства, поскольку летальность среди больных, госпитализированных позднее суток от начала заболевания составляет более 50%. С каждым часом опоздания с выполнением операции смертность возрастает. Ниже более подробно будут рассмотрены симптомы.
Виды острой кишечной непроходимости
МКБ-10 классифицирует это состояние кодами с К56.0 по К56.7, а также К91.3. Сюда включены паралитический илеус, инвагинация, илеус, вызванный желчным камнем, заворот кишок, неуточнённая и послеоперационная кишечная непроходимость. Острая непроходимость может быть на разных уровнях.
Тонкокишечная непроходимость
Это непроходимость на уровне тонкого кишечника. Наиболее частыми причинами являются спайки, грыжи и опухоли, которые выявляются в 90% случаев. По уровню бывает высокая кишечная непроходимость (она встречается в 33% случаев) и низкая, распространенность ее 62%. Высокая КН развивается на уровне тощей кишки, а низкая — на уровне подвздошной кишки. Непроходимость тонкого кишечника на высоком уровне характеризуется большими потерями жидкости (желудочного и панкреатического сока, желчи) из-за обильной рвоты. При этом быстро развиваются водно-электролитные нарушения (алкалоз, гипокалиемия, гипохлоремия, гипонатриемия). Тонкокишечная непроходимость чаще всего не сопровождается выраженным вздутием живота и в течение какого-то времени отмечается отхождение газов и стула.
При низкой непроходимости на первое место выступает болевой синдром, выраженное вздутие живота, а рвота встречается реже. Быстро прогрессирует эндотоксикоз. По мере прогрессирования процесса происходит перерастяжение кишечной стенки, увеличивается ее проницаемость и присоединяется ишемия. При низкой тонкокишечной непроходимости гораздо выше риск развития инфекционных осложнений.
Толстокишечная непроходимость
Встречается толстокишечная непроходимость в 29-40% случаев и обусловлена она опухолевыми заболеваниями (колоректальный рак) и имеет 3 степени выраженности.
Первая степень — компенсированная. У больных периодически возникают запоры, которые устраняются диетой и слабительными средствами. Состояние пациентов удовлетворительное, интоксикация отсутствует, периодическое вздутие живота. При колоноскопия обнаруживается опухоль, которая суживает кишку до 1,5 см.
Вторая степень — субкомпенсированная. Развиваются стойкие запоры (самостоятельный стул отсутствует), прием слабительных дает временный эффект. У больных отмечается вздутие живота и газы плохо отходят. Отмечаются симптомы интоксикации. При обследовании опухоль суживает кишку до 1 см. Ободочная кишка при рентгенологическом исследовании расширена и могут определяться уровни жидкости, которые называются чаши Клойбера.
Третья степень — декомпенсированная. Отсутствует стул и отхождение газов, отмечается вздутие, тошнота, бывает рвота, нарастают боли в животе. Выраженные нарушения электролитного баланса и интоксикация. Рентгенологическое исследование выявляет расширенные и раздутые петли кишечника, множество уровней жидкости. Большинство больных поступают в стационар с декомпенсированной степенью обтурационной непроходимости.
Неопухолевая форма развивается при наличии предрасполагающих факторов — анатомические нарушения строения кишки. Это может быть повышение подвижности кишки за счет удлиненной брыжейки или удлинения самой кишки (например, сигмовидной) — при этом появляются условия для заворота и странгуляционной формы. Именно завороты составляют основную часть неопухолевой толстокишечной непроходимости. Среди редких причин можно назвать дивертикулы, инвагинацию, рубцы и спайки.
Разворачиваясь, удлиненная сигмовидная кишка вызывает обтурационную и странгуляционную форму непроходимости (из-за вовлечения в процесс брыжейки). В развитии непроходимости участвуют рубцовые тяжи, образовавшиеся в брюшной полости. Спаечный процесс вызывает обтурацию кишки, сдавливая ее, но спайки должны быть мощными и плотными (рубцы). В данном случае говорят о рубцово-спаечной непроходимости. Сдавление толстой кишки рубцовой тканью происходит медленнее по сравнению со сдавлением тонкого кишечника, поэтому клиника проявляется в поздние сроки.
Спаечная кишечная непроходимость
Наиболее грозным осложнением спаечной болезни, требующим срочной операции, является спаечная непроходимость. Внутрибрюшные сращения (спайки в брюшной полости, которые представлены тяжами) становятся причиной того, что развивается спаечная кишечная непроходимость, которая из всех видов неопухолевой непроходимости встречается в 60% случаев.
В ответ на повреждение брюшины и кишечника при операции или травме в первые полгода-год после оперативного вмешательства запускаются механизмы формирования соединительной ткани.
Чем больше операционный доступ и чем чаще проводятся повторные операции, тем выше риск спайкообразования и того, что разовьется спаечная непроходимость. Образование конгломератов спаек является причиной странгуляции (заворота или ущемления) сегментов кишечника.
Основными признаками илеуса этой природы являются: боль, задержка стула, рвота, затрудненное отхождение газов и вздутие. Боль чаще схваткообразная и совпадает с перистальтической волной, доходящей до места препятствия. Боль не локализована и не связана с приемом пищи. Задержка стула и газов на ранних стадиях непостоянны, а на поздней стадии — постоянный признак. Вздутие живота может быть либо диффузным, либо неравномерным (в этом случае живот ассиметричен). Чем ниже локализуется препятствие в кишечнике, тем более выраженное вздутие. Тошнота и рвота в начале заболевания возникают рефлекторно, а позднее — вследствие переполнения отделов кишечника. «Каловая рвота» появляется на поздних стадиях. При интоксикации и обезвоживании изменяется цвет слизистых и кожи, появляется налет на языке, развивается тахикардия и одышка.
Ряд авторов критично относятся к синдрому частичной непроходимости. Частичная непроходимость кишечника возникает при спаечном процессе и относится к механическому виду илеуса. Симптомы не отчетливы или отсутствуют, поскольку частичная непроходимость имеет перемежающийся характер: периодические боли и вздутие живота.
Частичный спаечный илеус при рентгенологическом исследовании проявляется чередованием поступательного и «маятникообразного» (возвратно-поступательное) движения кишечного содержимого в приводящем отделе кишки. Для полной механической непроходимости характерно «маятникообразное» движение химуса. Данный вид непроходимости должен быть подтвержден рентгенологическим методом двойного контрастирования. При нем применяют контрастные метки (радиофармацевтические препараты) и бариевую взвесь (50-70 мл): обнаруживается контрастирование толстой кишки барием и группирование меток у места препятствия. Это объясняется тем, что жидкая бариевая взвесь проходит через препятствие, а плотное вещество (метки) останавливаются и скапливаются в месте препятствия.
При сохраненном пассаже меток частичная непроходимость подлежит консервативному лечению и наблюдению. В случае спаечного процесса через 2-3 суток возможно восстановление пассажа контрастных меток. Примерно в 85% случаев частичная тонкокишечная непроходимость разрешается без хирургического вмешательства, а при отсутствии эффекта больной должен быть прооперирован.
Также стоит упомянуть илеус другой природы. Прежде всего мекониальный илеус — это форма врожденной непроходимости, обусловленная закупоркой просвета конечного отдела подвздошной кишки густым меконием. Мекониальный илеус является грозным проявлением муковисцидоза, при котором развивается панкреатическая недостаточность и дисфункция желез тонкой кишки.
Мекониевый илеус встречается редко — 1 случай на 16 000 новорожденных, но является частой причиной врожденной кишечной непроходимости. У малышей появляются симптомы низкой кишечной непроходимости: нарастающее вздутие живота, увеличение его в объеме, отсутствие мекония, рвота с желчью. Расширенные петли кишечника с густым меконием определяются визуально через брюшную стенку и их можно пропальпировать. Перистальтика вялая или часто отсутствует. Анальное отверстие и прямая кишка сужены. Если на фоне проводимого лечения сохраняется стаз мекония, нарастает вздутие, появляются признаки перфорации и перитонита, новорожденным выполняется операция. Мекониевый илеус имеет код по МКБ-10 P75.
Причины непроходимости кишечника
С учетом разнообразных видов непроходимости, выделяют различные причины.
Механическую непроходимость вызывают:
- спайки;
- болезнь Крона;
- заворот кишки;
- удлинение сигмовидной кишки (врожденное или приобретенное, например, в старческом возрасте);
- инвагинация;
- доброкачественные и злокачественные опухоли кишечника;
- желчные камни;
- брюшные грыжи (наружные и внутренние);
- инородные тела;
- узлы кишечника;
- аскаридоз.
Динамическая непроходимость обусловлена:
- Воспалительными заболеваниями: неспецифический язвенный колит, перитонит.
- Нейрогенными факторами: почечная колика, печеночная колика, повреждение спинного мозга, флегмона забрюшинного пространства.
- Метаболическими нарушениями: уремия, гипотиреоз, сахарный диабет, гипокалиемия.
- Передозировкой лекарственных препаратов: опиоиды, холинолитики, психотропные препараты, антигистаминные средства.
- Нарушением кровотока в сосудах брыжейки.
- Рефлекторными факторами: после оперативных вмешательств или при интоксикациях.
Среди провоцирующих факторов можно назвать: изменение моторики кишечника, возникающее на фоне обильного приема пищи после голодания, употребление большого количества высококалорийной пищи, энтероколит, медикаментозную стимуляцию, повышение внутрибрюшного давления (при тяжелой физической работе). У детей первого года жизни — это врожденные аномалии развития (долихосигма, дополнительные складки брюшины, неполный поворот кишечника, «карманы» брюшной полости), переход с грудного вскармливания на искусственное.
Симптомы кишечной непроходимости
Выраженность проявлений и тяжесть расстройств зависит от причины и формы илеуса. Общие признаки непроходимости кишечника: схваткообразные боли в животе, рвота, вздутие, отсутствие стула и не отхождение газов.
Прежде всего, симптомы непроходимости кишечника зависят от уровня. При высокой непроходимости появляется ранняя и частая рвота, быстро развивается обезвоживание (сухость кожи, снижение тургора, уменьшение количества мочи, низкое венозное давление). В первые часы заболевания газы отходят нормально и присутствует стул. Для высокой непроходимости характерны местный метеоризм. При обзорной рентгеноскопии определяют тонкокишечные уровни. Низкая непроходимость протекает с редкой рвотой и менее выраженным обезвоживанием.
Симптомы острой кишечной непроходимости
Острая непроходимость развивается внезапно, а симптомы зависят от ее вида.
- Боль в животе — самый ранний и постоянный признак, возникает без предвестников. При обтурационной форме они схваткообразные, между схватками проходят. Приступы связаны с перистальтической волной, повторяясь через 10 минут. При странгуляционной — жестокий болевой синдром, резкие, постоянные боли, периодически усиливаются. Ослабление или отсутствие перистальтики. При снижении перистальтической активности боли стихают и это является неблагоприятным признаком. У больного быстро ухудшается состояние.
- Задержка стула и газов — ранний признак низкой непроходимости, а при высокой в начале заболевания стул может быть. При инвагинации появляются кровянистые выделения из заднего прохода.
- Рвота. Чем выше препятствие, тем раньше возникает и более выраженная (многократная и неукротимая). Вначале она имеет рефлекторный характер, а после возникает из-за интоксикации (центральный) характер. Также у больных появляется отрыжка и икота. В позднем периоде рвота неукротимая. Каловая рвота свидетельствует о гнилостном разложении химуса в приводящем отделе кишки.
- Вздутие — частый признак ОНК, но при высоком уровне может отсутствовать. При заторе в нижних отделах тонкой кишки бывает симметричное вздутие, а асимметрия наблюдается при толстокишечном илеусе (может быть вздута правая или левая половина живота). При динамическом паралитическом илеусе отмечается равномерное вздутие.
В первые часы заболевания отсутствуют нарушения водно-электролитного баланса и эндотоксикоз. Но очень быстро нарастает выход жидкости в просвет кишечника, а это сопровождается жаждой, сухостью кожи, тахикардией, понижением давления. Крайнее проявление непроходимости — парез кишечника, при котором боли становятся постоянными, а схватки урежаются.
Симптомы частичной кишечной непроходимости
Частичная непроходимость проявляется запорами. Периоды запоров сменяются разрешениями в виде поноса — появляются жидкие каловые массы с неприятным гнилостным запахом. При частичной опухолевой обтурации толстой кишки кроме вздутия и чередования запоров и поносов, в кале появляется кровь.
Симптомы непроходимости кишечника у взрослых
Если рассматривать симптомы кишечной непроходимости у взрослых, то можно выделить следующие стадии развития этого состояния:
- Стадия местных проявлений нарушений кишечного пассажа. Она может длиться 2-12 часов в зависимости от формы. В этот период преобладают болевой синдром и другие местные симптомы со стороны брюшной полости.
- Стадия мнимого благополучия. Нарастают расстройства водно-электролитного баланса и прогрессирует эндотоксикоз. Боль утрачивает схваткообразный характер, становится менее интенсивной и беспокоит больного постоянно. Перистальтика слабеет, живот вздут, полная задержка стула и газов. Продолжается данная стадия 12-36 часов.
- Стадия эндотоксикоз и абдоминального сепсиса. Это поздняя стадия и ее часто называют терминальной. Наступает через 36 часов с момента первых проявлений. Для нее характерна полиорганная недостаточность, выраженное обезвоживание и интоксикация, расстройства гемодинамики. Перистальтика не выслушивается, живот значительно вздут.
Признаки непроходимости кишечника у взрослых отличаются при динамической и механической форме.
Динамическая КН может проявляться схваткообразными (при спастической форме) и постоянными распирающими (при паретической форме) болями. В некоторых случаях динамическая спастическая может перейти в паралитическую. Паретический илеус характерен для перитонита. Живот равномерно вздут, а перистальтика с самого начала заболевания ослаблена или отсутствует — это основной признак данной формы. При тяжелом парезе по зонду из желудка извлекают обильное застойное отделяемое, а на обзорной рентгенограмме в брюшной полости определяются кишечные уровни.
Непроходимость кишечника у взрослых, имеющая механический характер, протекает с разнообразными симптомами в зависимости от причины — обтурация просвета кишки или странгуляция. Тяжелая картина развивается при ущемлении петель кишечника или перекручивании брыжейки. При этом нарушается кровообращение и возникает картина «острого живота»: схваткообразные боли, тошнота, рвота, задержка стула. Язык у больного сухой и обложен налетом. Пульс и дыхание учащены. Отмечается повышение температуры. Таким образом, при странгуляционной непроходимости на первый план выступают явления шока, который связан с нарушением кровообращения в брыжейке. Пальпация живота резко болезненна и выявляется напряжение мышц брюшной стенки. Раздутые петли кишечника выглядят как опухоль брюшной полости. При рентгенологическом исследовании в раздутом кишечнике определяются горизонтальные уровни жидкости. При высокой непроходимости уровни меньших размеров, чем при низкой.
Для обтурации характерно постепенное нарастание боли, особенно при обтурации опухолью. За некоторое время до этого появляются признаки нарушения пассажа по кишечнику: периодические вздутия, запоры и поносы, наличие слизи/крови в кале. В начальной стадии непроходимости наблюдается значительное усиление перистальтики — это сопровождается схваткообразной болью. Потом она становится постоянной, а состояние больного быстро ухудшается.
При механической КН рвота становится обильной и неукротимой. Массы со временем приобретают каловый запах из-за размножения в верхних отделах тракта кишечной палочки. Чем выше уровень обструкции, тем чаще отмечается рвота. Дефицит жидкости и основных ионов (калия и магния) вызывают сначала атонию кишечника, а потом парез.
Развившийся парез кишечника проявляется полным исчезновением перистальтики, отсутствием стула, прекращением отхождения газов. При некрозе кишки развивается ограниченный перитонит и парез прогрессирует до развития паралитической непроходимости. Симптомы непроходимости кишечника у взрослых при этом виде включают боль в животе распирающего характера, равномерное вздутие, рвоту с последующим обезвоживанием.
Вздутие живота может быть равномерным и симметричным или асимметричным (при странгуляции и завороте сигмовидной кишки). При высоких формах кишечной непроходимости вздутие живота может отсутствовать. Жажда и сухость во рту нарастают по мере увеличения выпотевания жидкости в кишечник и плевральную полость. Симптомы в течение времени нарастают и присоединяется разлитой перитонит, признаки которого: распространенная боль в животе, чувство распирания, озноб, лихорадка, тахикардия, одышка, напряжение мышц брюшной полости. Появляется постоянная икота, которая связана с раздражением диафрагмального нерва или брюшины.
В соответствующем разделе будет рассмотрено лечение, а также ответим на вопрос: что делать при непроходимости кишечника у пожилых людей. Чаще всего у лиц этой возрастной категории она обусловлена опухолевым процессом, спаечно-рубцовым или закупоркой кишечника каловыми камнями. При непроходимости кишечника у пожилых людей вопрос решается индивидуально после обследования. Во всех случаях симптомы нарастают постепенно, а при закупорке каловыми камнями в анамнезе у больного отмечаются длительно существующие запоры.
Симптомы у ребенка
Любой вид непроходимости у детей сопровождается яркой картиной: острые, схваткообразные боли в животе, вздутие, рвота. При наступлении некроза кишечника боли уменьшаются или прекращаются (мнимое улучшение), но общее состояние утяжеляется. При заворотах тонкой кишки неукротимая рвота появляется в первые часы заболевания. Она появляется раньше и более выражена при наличии препятствия, расположенного выше и ближе к желудку. Извергаемые массы сначала содержат остатки пищи, потом желчь, а еще позже могут иметь примесь крови. При поражении толстого кишечника рвота часто отсутствует. У ребенка отмечаются мучительные позывы к дефекации и вздутие живота, газы задерживаются. Высокая непроходимость тонкого кишечника протекает с жидким стулом, однако потом кал отсутствует.
Симптомы у новорожденных не отличаются от общих при данном заболевании, однако имеют некоторую специфику, поскольку связаны с врожденной патологией (атрезия тонкой кишки, аномалии ротации и фиксации кишечника, избыточная подвижность петель кишечника) и болезнью Гиршпрунга (низкая частичная непроходимость с вовлечением прямой кишки, сигмовидной или всего толстого кишечника).
Болезнь Гиршпрунга — это врожденная патология, которая обусловлена отсутствием в пораженном участке кишки ганглиозных клеток. Проявляется в период новорожденности следующими симптомами: рвота в первые дни жизни, вздутие, позднее отхождение мекония.
Болезнь Гиршпрунга
При отсутствии просвета тощей кишки (атрезия), а также при ее резком сужении из прямой кишки выделяются комочки слизи, в которых отсутствуют клетки поверхностных слоев кожи. Они всегда присутствуют в околоплодных водах, которые заглатывает плод. При нормальной кишечной проходимости эти клетки всегда присутствуют в меконии.
У детей грудного возраста часто встречается инвагинация (на бытовом уровне ее называют «закупорка кишечника»). Симптомы инвагинации у детей: приступообразные боли, рвота, вздутие, кровянистые выделения вместо кала. При приступах дети беспокойны, плачут. Приступ болей внезапно заканчивается, а через время вновь повторяются. Низкая непроходимость кишечника проявляется полным отсутствием стула, выраженным вздутием и поздним появлением рвоты, которая может быть с запахом кала. Инвагинация встречается у малышей 5-10-ти месяцев. Причиной является незрелость перистальтики и повышенная подвижность кишечника. В се эти явления исчезают с возрастом. Нарушение функции кишечника и инвагинацию вызывают приводят перемены в питании.
Анализы и диагностика
Для установления диагноза важно своевременно провести сбор жалоб, анамнеза и провести тщательный осмотр.
Рентгенологическое исследование
Это основной метод диагностики. Вначале выполняют обзорную рентгенографию брюшной полости, которая определяет важные диагностические признаки: кишечные арки при раздутой тонкой кишке, горизонтальные уровни жидкости с газом над ними (чаши Клойбера). При локализации закупорки в тонкой кишке ширина уровня жидкости превышает высоту, а преобладание вертикального размера свидетельствует о локализации ее в толстой кишке.
При странгуляционной форме данный рентгенологический симптом появляется достаточно рано (через 1 час от начала заболевания), а при обтурационной — через 3-6 часов. При закупорке тонкой кишки количество чаш различно, и они наслаиваются одна на другую (вид лестницы). При низкой непроходимости уровни появляются в поздние сроки и в толстом и в тонком кишечнике. На рентгенограммах выявляют скопление газа в кишечнике, петли которого растянуты газом. При механической форме непроходимости тонкой кишки в толстой газ либо отсутствует, либо его немного. В случае толстокишечной непроходимости отмечается выраженное вздутие толстой кишки, а в тонкой он может отсутствовать.
Рентгенконтрастное исследование
К нему прибегают в случае затруднений в диагностике. В зависимости от уровня закупорки бариевую взвесь дают или через рот (при подозрении на высокую обтурацию), либо вводят клизменным способом (при низкой обтурации).
Кишечная непроходимость на рентгеновском снимке
Больной выпивает 50 мл бариевой взвеси и проводится динамическое исследование ее прохождения. При механической обтурации масса не поступает ниже препятствия. При задержке контраста 6 часов в желудке и более 12 часов в тонком кишечнике устанавливается нарушение двигательной активности или проходимости на каком-либо уровне. Ирригоскопия (введение бариевой взвеси в толстый кишечник с последующим рентгенологическим исследованием) позволяет определить инвагинацию или обтурацию толстой кишки опухолью, ее уровень и полноту.
Колоноскопия
Наиболее достоверно определяет характер и уровень толстокишечной непроходимости и играет важную роль в лечении опухолевой непроходимости толстого кишечника. С ее помощью выполняется интубация суженной части кишечника и устраняется непроходимость.
Компьютерная томография с контрастированием
Его проводят перорально или внутривенно. Особенно важно это обследование при опухолевом генезе. Компьютерной томографией выявляют нарушения мезентериального кровообращения, определяют протяженность ишемизации и объем хирургического вмешательства.
Ультразвуковое исследование
Оно имеет небольшие возможности при данной патологии, поскольку значительно повышено газообразование в кишечнике, что затрудняет осмотр. Тем не менее, иногда обнаруживают опухоль, воспалительный инфильтрат или инвагинат.
Лечение кишечной непроходимости
Все больные с подозрением на данную патологию срочно госпитализируются в хирургический стационар для обследования и уточнения диагноза. Сроки поступления в больницу определяют прогноз заболевания и его исход. Чем позже госпитализируются пациенты с данной патологией, тем выше летальность. Кроме того, подходы к лечению различных видов патологии отличаются, поэтому лечение кишечной непроходимости в домашних условиях невозможно и опасно для жизни больного.
В ряде случаев, при отсутствии перитонита или странгуляции, что устанавливается только специалистами в отделении, консервативным лечением можно разрешить кишечную непроходимость. Чаще всего это возможно при спаечной болезни. При отсутствии перитонита и странгуляции в стационаре проводится лечебно-диагностический прием, который помогает дифференцировать механический и динамический илеус:
- подкожно при схваткообразных болях и усиленной перистальтике вводится Атропин, Папаверина гидрохлорид, Дротаверин;
- проводится двухсторонняя паранефральная новокаиновая блокада (введение в клетчатку, окружающую почку 70 мл Новокаина), что устраняет спастическое состояние мускулатуры;
- аспирация желудочного содержимого и промывание желудка, может проводиться эндоскопическая назоинтестинальная декомпрессия;
- сифонная клизма (при отсутствии перитонита).
Проводится также восполнение дефицита жидкости и улучшение реологических свойств крови. Вводятся инфузионные растворы Хлорида натрия, глюкозы, Трисоль, Сорбитол, Маннитол, плазмозамещающие растворы Стабизол, Рефортан, Гекодез, Гелофузин, Гемодез, аминокислоты (Инфезол), свежезамороженная плазма, жировые эмульсии (Кабивен, Липовеноз) и антибактериальные препараты.
При улучшении состояния и разрешении процесса (отхождение стула и газов, купирование боли, уменьшение живота в объеме) проводится рентгенологическое обследование для уточнения диагноза. Лучше вводить внутрь кишечника водорастворимый контраст, чем бариевую взвесь. Если данные мероприятия не дают эффекта, значит у больного механический илеус, который подлежит оперативному лечению.
Лечение у взрослых тонкокишечной непроходимости, которая возникла на фоне спаек, включает эти же принципы, которые являются общими для больных всех возрастов, включая и лиц пожилого возраста. При толстокишечной непроходимости проводят сифонную клизму, которая преследует не только лечебную цель (она устраняет заворот, скопление каловых масс), но и диагностическую: чем больше жидкости, тем выше уровень обструкции. Все эти мероприятия не должны проводиться больше 2,5-3 часов. Кроме того, противопоказаны при тяжелом состоянии пациента, поскольку затягивание времени и отсрочка операции влекут развитие изменений в кишечнике и внутренних органах.
При паралитический непроходимости лечение начинают с обезболивания в случае почечной и желчной колик, а также введения средств, стимулирующих эвакуационную функцию кишечника: Прозерин, Убретид, Координакс, Перистил, Метоклопрамид. Прозерин вводится в/в в дозе 2-2,5 мг. При неэффективности введение повторяют через 3-4 часа или проводят постоянную инфузию длительностью 24 часа. Эффективность применения Прозерина составляет 76%.
Метоклопрамид применяют в комплексном лечении парезов, возникших на фоне противоопухолевой терапии или после кесарева сечения. При неустановленном генезе непроходимости средства, возбуждающие перистальтику, не применяются.
Что делать при непроходимости кишечника у пожилых людей? Это зависит от причины непроходимости. У больных пожилого возраста часто диагностируют непроходимость злокачественного генеза. Рост онкологической заболеваемости особенно выражен в группе лиц пожилого и старческого возраста. Единственным ответом на вопрос, как лечить непроходимость злокачественного генеза является оперативное вмешательство.
Если непроходимость кишечника у пожилых вызвана каловыми камнями, сначала проводится консервативное лечение: масляные, глицериновые клизмы, коррекция диеты, прием естественных стимуляторов моторики (клетчатка, семя льна, шелуха семян подорожника), препаратов лактулозы (Дюфалак, Нормолакт). Каловые камни могут образовываться и у больных с поражениями спинного мозга. В случае, когда консервативные меры не эффективны, показано оперативное вмешательство — больным накладывается противоестественный задний проход. Лечение у ребенка данной патологии будет рассмотрено ниже.
Доктора
Лекарства
- Спазмолитики: Дротаверин, Но-шпа, Папаверина гидрохлорид.
- Блокаторы М-холинорецепторов: Атропин.
- Средства, стимулирующие эвакуационную функцию кишечника: Прозерин, Убретид, Координакс, Перистил, Метоклопрамид.
- Инфузионные растворы: Натрия хлорид, Калия хлорид, раствор глюкозы, Трисоль, Сорбитол, Маннитол, Стабизол, Рефортан, Гекодез, Гелофузин, Гемодез.
- Антибиотики: Цефтриаксон, Ципрофлоксацин.
- Слабительные средства: Дуфалак, Лактусан, Прелаксан, Лактулоза, Лактувит, Нормазе, Медулак.
- Сорбенты: Лигносорб, Энтеросгель, Энтеродез.
Процедуры и операции
Операция при непроходимости кишечника выполняется при странгуляционной и обтурационной форме. Также операция в экстренном порядке выполняется при динамической непроходимости, осложненной перитонитом, при наличии аппендицита, панкреатита, тромбоза и эмболии сосудов брыжейки. Чем тяжелее состояние больного, тем больше он нуждается в предоперационной подготовке. Тем не менее, при странгуляционной непроходимости оправдана предоперационная подготовка не более 1,5-2 часов (инфузионно-детоксикационная терапия, коррекция электролитных и белковых нарушений). При обтурационной непроходимости проводят медикаментозную терапию, а операция проводится в плановом порядке в течение двух суток.
Хирургическое лечение предусматривает:
- обнаружение причины илеуса;
- восстановление пассажа (пересечение спаек, разворот заворота, деезинвагинация);
- определение жизнеспособности кишки;
- удаление токсичного содержимого, скопившегося в петлях кишечника;
- резекцию нежизнеспособной кишки;
- наложение межкишечного анастомоза;
- санацию брюшной полости;
- назоинтестинальную интубацию.
Устраняются препятствия в кишечнике различными методами. При обтурации инородным телом его удаляют оперативным путем через разрез кишки, а ее зашивают в поперечном направлении, чтобы не было послелперационного сужения. При спаечной непроходимости пересекают тяжи, а при инвагинации выполняют дезинвагинацию. При некрозе тонкой кишки ее резецируют в пределах неизмененных тканей, и наладывают анастомоз «бок-в-бок». Операцию заканчивают введением зонда в тонкую кишку, который удаляют при появлении перистальтики и отхождения стула и газов.
При опухоли применяют илео- или колостомию в зависимости от локализации. Если опухоль была удалена на первом этапе, то на втором через 4-6 месяцев восстанавливают непрерывность кишечника.
При непроходимости правой половины ободочной кишки, которая вызвана опухолью, выполняют правостороннюю гемиколэктомию и формируют первичный анастомоз. При опухоли левой половины толстого кишечника с непроходимостью возможно несколько вариантов: без формирования анастомоза и с формированием анастомоза. На высоте непроходимости выполняют декомпрессию толстой кишки с применением стентирования и эндоскопической реканализации просвета кишечника.
Для устранения обтурации используют саморасширяющиеся стенты, саму процедуру проводят под контролем рентгеноскопии. Через 7-20 дней после стентирования выполняют плановую операцию. Эта методика позволяет:
- устранить кишечную непроходимость;
- провести в предоперационном периоде химиолучевое лечение;
- облегчить проведение операции;
- добиться улучшения качества жизни пациента.
Последствия операции при непроходимости кишечника заключаются в сохранении тяжелой интоксикации и пареза кишечника. Последствия непроходимости можно уменьшить или предотвратить постоянной аспирацией кишечного содержимого через зонд. Аспирацию и промывания верхних отделов желудочно-кишечного тракта проводят 3-4 суток до момента уменьшения интоксикации и появления перистальтики кишечника. Больной в этот период находится на парентеральном питании. Восстановлению функций кишечника способствует восстановление водно-электролитных расстройств. После выполнения вмешательства по поводу непроходимости важно купировать водно-электролитные расстройства, интоксикацию и парез желудочно-кишечного тракта. Объем инфузий оставляет 3-4 литра.
Для стимуляции моторики кишечника применяется: Прозерин, Убретид, Диколин, Димеколин, очистительные клизмы. Стимулирующим действием обладает 10% гипертонический раствор хлорида, который вводится внутривенно через 15 мин после внутривенной инъекции Прозерина. Применение энтеро- и колоносорбции сорбентами значительно улучшает состояние больных, устраняет эндогенную интоксикацию и предупреждает развитие пареза после операции.
Часто применяется Лигносорб внутрь и через прямую кишку посредством клизм. При приеме внутрь суточная доза составляет 0,5-1,0 г/кг. Курс лечения 5-7 дней. Более 70% осложнений в послеоперационном периоде связано с инфицированием — развивается перитонит, пневмония, нагнаивается рана. Поэтому обязательно проводится антибактериальная терапии.
Непроходимость кишечника у ребенка
Врожденная непроходимость развивается при наличии у новорожденного пороков развития кишечника. Непроходимость можно заподозрить еще при обследовании плода до рождения по расширенным петлям кишечника. В случае подозрений на непроходимость нужно исключить муковисцидоз, для чего исследуют на наличие гена муковисцидоза родителей и плод. Если оба родителя гетерозиготны по гену, то вероятно рождение больного ребенка и беременность рекомендуют прервать. При антенатальном диагностировании непроходимости после рождения ребенку сразу устанавливают желудочный зонд и переводят в специализированный стационар.
Симптомы непроходимости кишечника у ребенка зависят от уровня ее развития. Различают непроходимость низкую и высокую, каждая из них имеет характерную клиническую картину. Высокую непроходимость вызывает обструкция двенадцатиперстной и начальных отделов тощей кишки, а низкую – конечные отделы тощей, подвздошной и толстой кишки.
Причиной непроходимости двенадцатиперстной кишки являются:
- пороки развития кишечной трубки (стеноз кишечника на этом уровне и атрезия);
- сдавление двенадцатиперстной кишки аномально расположенными сосудами, измененной по форме поджелудочной железой или тяжами брюшины.
Симптомы высокой непроходимости обнаруживают в первые часы после рождения. Наиболее ранние и постоянные признаки: срыгивания и рвота, в желудочном содержимом содержится примесь желчи в небольшом количестве. С содержимым желудка ребенок теряет большое количество жидкости, а при отсутствии лечения у него быстро развивается дегидратация. Ребенок становится вялым, быстро теряет вес. При высокой непроходимости необходима операция, которую выполняют в первые дни жизни ребенка.
Низкая непроходимость включает все виды обструкции тонкой и толстой кишки, исключая двенадцатиперстную кишку. Причинами непроходимости на этом уровне могут быть атрезия, мембрана, удвоение кишки, лимфангиома брыжейки, мекониевый илеус или болезнь Гиршпрунга.
Низкая непроходимость кишечника у новорожденных проявляется ярко с первых дней жизни. Симптомы включают вздутие, отсутствие мекония, вместо которого из прямой кишки выделяется прозрачная слизь. У новорожденного появляется рвота с желчью, а позже — с застойным содержимым. Врожденные аномалии тонкой кишки представлены атрезиями кишки на различных уровнях. Часто отмечается атрезия подвздошной кишки. Состояние новорожденного сразу после рождения не страдает. Основной признак при низкой непроходимости — отсутствие стула (мекония), а при очистительной клизме получают слепки слизи.
Уже к концу суток состояние новорожденного ухудшается — он беспокоен и постоянно кричит. Быстро нарастает интоксикация: вялость, серо-землистый цвет кожи, повышается температура. Прогрессирует вздутие живота, а контуры петель кишечника просматриваются через брюшную стенку. Появляется рвота застойным содержимым. Если вовремя не приняты меры, заболевание осложняется перфорацией и каловым перитонитом. Состояние новорожденного резко ухудшается вплоть до шока.
Основной метод диагностики непроходимости — рентгенологическое исследование, которое проводят в вертикальном положении. При низкой кишечной непроходимости у новорожденных на рентгенограммах выявляется чрезмерное газонаполнение кишечника, расширение петель, иногда уровня жидкости. Для уточнения диагноза таким новорожденным проводят ирригографическое исследование с водорастворимым контрастом.
При мекониевом илеусе применяются гипертонические клизмы с водорастворимым контрастом. Этот прием у большинства новорожденных разрешает непроходимость. Если низкая непроходимость вызвана болезнью Гиршпрунга или другими аномалиями развития толстого кишечника, новорожденный нуждается в хирургическом лечении. Проводится предоперационная подготовка не более трех часов для устранения водно-электролитных нарушений, также проводится антибактериальная терапия. Объем оперативного вмешательства зависит от вида патологии. В послеоперационном периоде при восстановлении пассажа по кишечнику новорожденный переводится на обычное питание с постепенным увеличением объема.
При спаечной непроходимости проводят консервативное лечение:
- прекращают кормления;
- проводят декомпрессию желудка (удаляют содержимое через зонд);
- проводят декомпрессию кишечника сифонной клизмой;
- выполняют новокаиновую блокаду (паранефральная, пресакральная, сакроспинальная или каудальная);
- инфузионная терапия;
- для стимуляции моторики кишки вводятся водорастворимые контрастные вещества через рот.
Парез кишечника у новорожденных довольно частое явление. У детей грудного возраста перистальтика ослабляется в связи с нарушениями формирования вегетативной нервной системы и эти явления преходящие. Также парезом могут сопровождаться различные заболевания: сепсис, тяжелые инфекции или тяжелая пневмония. У новорожденных при парезе появляются вздутие живота и рвота. Может наблюдаться задержка стула и газов. В некоторых случаях может выделяться слизистый стул. Ребенок беспокоен, плачет, плохо спит. Новорожденному прекращают энтеральную нагрузку. Проводится стимуляция кишечника Прозерином 0,1 мл на год жизни ребенка. Препарат вводится подкожно 2-3 раза с интервалом 15 минут.
Параллельно с внутривенным введением растворов, постепенно начинают энтеральную нагрузку электролитными растворами. Их вводят через назогастральный зонд со скоростью 20 мл на кг веса каждый час. Это может быть глюкозо-солевой раствор, в составе которого натрия хлорид, тринатрия цитрат (или натрия бикарбонат), калия хлорид, глюкоза (сахароза). Глюкозо-солевые растворы сходны по составу с химусом тонкого кишечника.
Затем переходят на зондовое питание сбалансированными полуэлементными смесями (Пептамен Юниор, Клинутрен Юниор), которые получают гидролизом пищевых белков до состояния олигопептидов и свободных аминокислот в небольшом количестве, что улучшает их всасывание и пристеночное пищеварение. Такие смеси могут содержать среднецепочечные триглицериды, для всасывания которых не требуется ферментативных усилий. Данные смеси сбалансированы, содержат витамины, микро- и макронутриенты. Полуэлементные смеси — это переходное питание к полимерным смесям при зондовом кормлении детей. Детям для восстановления перистальтики может быть назначена стимуляция брюшной стенки импульсными токами (аппараты «ДЕНАС» и «БиоБраво»).
Более серьезное состояние, которое сопровождается парезом кишечника — некротический энтероколит. Это главная причина смертности среди недоношенных детей с низкой массой, у которых данное заболевание встречается («болезнь выживших недоношенных»). На фоне гипоксического повреждения слизистой кишечника развивается воспаление, которое вызывается различными возбудителями. В итоге в кишечнике развивается некроз и перфорации. Заболевание протекает стадийно. На первой стадии (продромальная) у ребенка появляется неустойчивая температура, вялость, апноэ, урежение пульса, небольшое вздутие живота. Затем появляется примесь яркой крови в кале.
На второй стадии («явный некротический энтероколит») развивается парез кишечника и признаки прогрессирующего некротического энтероколита: разлитой перитонит, сепсис, прободение кишки и наличие газа в брюшной полости. При первых признаках и подозрении на энтероколит новорожденного переводят на парентеральное питание и устанавливают назогастральный зонд. Обязательный компонент лечения — антибиотики. Предпочтение отдают цефалоспоринам III поколения в комбинации с аминогликозидами. Переход в некроз и перфорация требуют хирургического вмешательства.
У детей также встречается обтурационная непроходимость, вызванная аскаридами. Глистная непроходимость возникает часто после назначения противогельминтных средств. Она сначала имеет динамический тип, поскольку аскариды, погибая, выделяют вещества, вызывающие спазм кишечника.
Перистальтическими волнами аскариды продвигаются к участкам спазма и образуют клубок, закупоривающий просвет кишечника. Обтурация кишечника может быть и живыми аскаридами. Чаще она бывает в подвздошной кишке в терминальном ее отделе. Заболевание протекает с выраженной интоксикацией, у ребенка появляются боли в животе, тошнота, рвота (в массах могут быть гельминты), задержка стула. Состояние ухудшается в связи с нарастающей непроходимостью кишечника.
Чем выше гельминтная непроходимость, тем острее течение. Ребенку проводится консервативное лечение противоглистными препаратами (если оно не проводилось). К операции прибегают при острой непроходимости. Обнаруженный клубок гельминтов продвигают из тонкой кишки, где они обитают, в толстую, откуда гельминты отходят при постановке клизмы. Если гельминты фиксированы к кишке или образуют большой клубок, их не удается продвинуть. В таком случае кишку вскрывают. Если участок кишечника в месте расположения гельминтов изменен (участки некроза), его удаляют.
Непроходимость желудка у новорожденных
Нарушение проходимости желудка — редкая патология, которую вызывают атрезии и стенозы препилорического отдела желудка. При всех видах атрезии и стенозов непроходимость желудка связана с препятствием, которое развивается в слизистом и подслизистом слое, а мышечная и серозная оболочка не изменяются и сохраняют свою непрерывность. Просвет желудка при этом может закрываться полностью или частично.

Препилорический стеноз проявляется через несколько недель после рождения. Начинается со срыгиваний, которые постепенно переходят в рвоту «фонтаном». Вес ребенка снижается, стул становится скудным.
Установление диагноза непроходимости желудка — это показание к хирургическому лечению. Перед операцией проводится подготовка, которая при атрезиях и стенозах в стадии декомпенсации не должна превышать сутки. Детям проводится инфузионная терапия, каждые 2 часа отсасывается желудочное содержимое. При стенозах предоперационная подготовка при необходимости продлевается до нескольких суток.
После операции ребенку продолжают инфузии растворов для восстановления водно-солевого обмена, введение плазмы, альбумина и проводят антибиотикотерапию. В течение 2-3 суток больной находится на парентеральном питании (внутривенные растворы). Если зонд проведен ниже места послеоперационного анастомоза, вводят грудное молоко в небольшом количестве 5-10 мл каждые 3 часа. Зонд удаляют через 4-5 дней после операции, и ребенок начинает получать молоко естественным путем.
Диета
Диета 0 стол
- Эффективность: лечебный эффект через 21 день
- Сроки: 3-5 месяцев
- Стоимость продуктов: 1200-1300 руб. в неделю
Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 — 1600 руб. в неделю
Диета Стол №4
- Эффективность: лечебный эффект через 7-10 дней
- Сроки: 21 день
- Стоимость продуктов: 1120-1150 руб. в неделю
Питание при частичной непроходимости перед операцией не должно быть обильным. Исключаются грубые продукты и продукты, усиливающие газообразование. Больные должны питаться часто, а блюда должны быть в полужидком состоянии.
В исследованиях доказано, что после консервативного разрешения непроходимости диетическое питание по Певзнеру даже с применением щадящих диет, у 72% больных приводило к рецидивам непроходимости. Поэтому лучше применять энтеральное питания сбалансированными смесями (через рот или зонд), особенно во время подготовки к радикальным операциям после консервативного лечения.
После радикальной операции прием пищи естественным путем организуется только через несколько дней, а сначала — питание зондовое питательными смесями. Прием пищи естественным путем начинают с нулевых диет (Стол № 0А, № 0Б, № 0В). Это максимально щадящие диеты с постепенным увеличением количества протертой пищи и перечня разрешенных продуктов. Употребление пищи начинают с рисового отвара, ненаваристых бульонов, жидкого киселя, процеженного компота, чая с сахаром. Только с четвертого дня нормального питания разрешаются протертые каши, омлет. К концу первой недели больной может есть протертое мясо/рыбу, жидкий творог, кисломолочные напитки, печеные яблоки, овощное и фруктовое пюре. Нулевые (хирургические) диеты являются стартом перед назначением Стола №1, а со временем больные переходят на Стол №4.
Профилактика
К профилактическим мерам относят:
- здоровое и полноценное питание;
- своевременная диагностика и лечение заболеваний ЖКТ;
- борьба с запорами;
- выявление и лечение опухолей брюшной полости;
- осторожное применение препаратов, усиливающих моторику;
- соблюдение личной гигиены для профилактики глистных инвазий;
- избегать травм живота.
Учитывая роль внутрибрюшных спаек в развитии спаечной непроходимости, в ходе операций должны применяться различные методы профилактики их образования: орошение брюшины противоспаечными средствами (АДЕПТ, DEFENSAL, A-part-Gel, Icodextrin) или применение сетчатых противоспаечных средств, уменьшение воспаления в операционной зоне.
Последствия и осложнения
Самыми частыми осложнениями являются:
- нарушение кровоснабжения в пораженном участке кишечника;
- развитие некроза;
- пневматоз кишечника — появление воздушных кист в стенке кишечника, характерно для стадий ишемии и некроза;
- прободение — риск спонтанной перфорации составляет 3%, но он увеличивается при проведении колоноскопии, предикторами спонтанного прободения является длительность непроходимости более 5 дней;
- сепсис;
- развитие кист брыжейки.
Прогноз
Прогноз при острой кишечной непроходимости очень серьезный. В целом он зависит от формы непроходимости, причины заболевания, характера осложнений, но самое главное — от сроков начала оказания помощи и хирургического вмешательства. Ранняя госпитализация и быстрое начало лечения имеет огромное значение для улучшения прогноза. Продолжительности диагностических и консервативных мероприятий также влияет на прогноз. Диагностика не должна быть более 2 часов, при опухолевой непроходимости толстой кишки может быть увеличена до 6-7 часов. Как видим, сроки оказания помощи очень ограничены.
При всех равных обстоятельствах исход заболевания зависит от возраста пациента и сопутствующих заболеваний. Развивающиеся при старении изменения в органах оказывают отягчающее влияние на течение заболевания. В связи с чем больные старше 60 лет являются группой риска неблагоприятных исходов, в том числе и после оперативных вмешательств. У больных пожилого возраста летальность при непроходимости опухолевой природы особенно высока (достигает 86%).
Имеет значение также объем и вид оперативного вмешательства. Одни авторы рекомендуют выполнять при опухолевой обтурации многоэтапные операции (предварительно накладываются кишечные соустья, а потом проводятся радикальные операции), другие — настаивают на проведении радикальных вмешательств на высоте кишечной непроходимости вплоть до тотальной колэктомии.
Если говорить о паралитическом илеусе, то прогноз также варьируется у различных групп больных с теми или иными осложнениями. Наиболее тяжелый прогноз при прободении кишечника. Летальность составляет 18-40%. У больных старше 65 лет возможны рецидивы паралитического илеуса.
Список источников
- Коротченков А.М., Пырлык А.В. Диагностика и лечение больных с острой обтурационной толстокишечной непроходимостью. Медицина в XXI веке: тенденции и перспективы. Материалы III Всероссийской научной Интернет-конференции с международным участием, 2014; 105-107. 2.
- Соловьев И.А., Колунов А.В. Послеоперационный парез кишечника – проблема абдоминальной хирургии. Вестник Национального медико-хирургического Центра им. Н.И. Пирогова. 2013;8(2):112–18.
- Хомяков Е.А., Рыбаков Е.Г. Послеоперационный парез желудочно-кишечного тракта. Хирургия. 2017;3: 76–85.
- Малков И.С., Толтоев М.М., Халилов Х.М. и др. Лечебно-диагностический алгоритм у больных с обтурационной толстокишечной непроходимостью. Медицинский альманах, 2011; 5: 82-86. 3.
- Меньков А.В., Гаврилов С.В. Острая кишечная непроходимость неопухолевого генеза: современное состояние проблемы. Современные технологии в медицине, 2013; 5: 3: 109-115.
Кишечная непроходимость (илеус) — это состояние, при котором нарушается процесс перемещения пищевых масс по желудочно-кишечному тракту. Нарушение бывает как частичным, так и полным. Если патология переходит в острую форму, то это прямо угрожает не только здоровью, но и жизни человека.
- Причины явления
- Симптомы
- Стадии кишечной непроходимости
- Диагностика
- Лечение кишечной непроходимости
- Профилактика нарушений проходимости кишечника
Причины явления
Непроходимость кишечника может быть связана с такими механизмами:
- Сдавление или уплотнение фрагмента кишечника. В таком случае этот участок сжимается окружающими тканями. Это нарушает прохождение содержимого кишечника, а также кровоснабжение. Чаще всего такое нарушение обусловлено образованием послеоперационных или поствоспалительных внутрибрюшных спаек, а также наличием паховой грыжи или перекрута кишечника.
- Наличие механического препятствия. Речь идет о непроходимости просвета пищеварительного тракта. В большинстве случаев это связано с опухолями либо в самом ЖКТ, либо в органах, которые прилегают к нему. В редких случаях препятствием выступает камень (желчный либо сформированный из каловых масс).
- Непроходимость могут вызывать и такие болезни, как язвенный колит и болезнь Крона.
- Паралитическая непроходимость, обусловленная нарушением перистальтики кишечника. Такое явление возникает при перитоните, панкреатите, почечной колике, нарушении обменных процессов в организме, связанном с диабетом или хроническим заболеванием почек.
Также кишечную непроходимость могут вызвать:
- чрезмерное употребление пищи после длительного соблюдения строгой диеты;
- перенесенные хирургические вмешательства в абдоминальной области, включая кесарево сечение;
- перенесенные черепно-мозговые травмы и травмы спинного мозга.
В особой группе риска — люди пожилого возраста.
У них гораздо чаще выявляют кишечную непроходимость.
Илеус может быть как приобретенным, так и врожденным.
В зависимости от локализации, непроходимость подразделяется на тонко- и толстокишечную.
По характеру клинического течения КН бывает частичной и полной. Полная, в свою очередь, бывает острой, подострой и хронической рецидивирующей.
Симптомы
Непроходимость кишечника проявляется по-разному, в зависимости от типа нарушения.
К общим симптомам относят следующее:
- сильные боли в животе, возникающие вне зависимости от приемов пищи и не сосредоточенные в конкретном месте (постоянные или схваткообразные);
- рвота (особенно характерна для тонкокишечной непроходимости, является многократной и обильной, изначально содержит фрагменты пищи, затем — желчь и напоследок — кишечное содержимое);
- задержка каловых масс и отхождения газов;
- вздутие живота;
- визуальная асимметрия живота;
- сухость языка, образование желтого налета на его поверхности.
Если своевременно не оказать человеку с кишечной непроходимостью помощь, у него развивается интоксикация организма. Это проявляется в:
- учащении частоты сердечных сокращений;
- нарушении процесса мочеотделения;
- повышении температуры тела.
Интоксикация может стать причиной летального исхода.
Важно не путать кишечную непроходимость с запором. Постоянные запоры могут стать одной из причин КН.
Стадии кишечной непроходимости
Илеус протекает в 3 этапа:
- Реактивная фаза
— Её длительность составляет 10–16 часов. В этот период у человека проявляются выраженные схваткообразные боли. Изначально они имеют волнообразное течение и периодически затихают, но впоследствии становятся постоянными.
— В некоторых случаях боль настолько выражена, что у пациента развивается шок.
— По мере ущемления кишечника боль становится все более острой и отдает в другие органы. - Фаза интоксикации
— Через 12-36 часов КН переходит в фазу интоксикации. Боль в животе становится постоянной, кишечник прекращает сокращаться. Живот раздувается, приобретает неправильную форму.
— На этой стадии открывается обильная рвота, которую невозможно прекратить. Организм постепенно обезвоживается. Появляется сильная изжога. Газы и каловые массы не отходят. - Терминальная фаза
— Спустя 36 часов наступает терминальная фаза. Она протекает тяжело и быстро. У человека повышается температура тела, начинается лихорадка, падает давление и существенно учащается пульс.
— Без оказания помощи пациент может погибнуть из-за заражения крови либо недостаточности внутренних органов.
Диагностика
Пациентам с подозрением на кишечную непроходимость назначают обследование.
Помимо визуального осмотра и пальпации брюшной полости проводятся такие мероприятия:
- общий и биохимический анализ крови;
- коагулограмма;
- рентген кишечника.
Также обязательно проводят дифференциальную диагностику с другими заболеваниями, которые имеют похожую симптоматику. Это:
- острый аппендицит;
- прободная язва желудка;
- острый воспалительный процесс желчного пузыря или поджелудочной железы;
- почечная недостаточность.
Лечение кишечной непроходимости
При наличии у человека симптомов КН его нужно как можно скорее доставить в больницу. До того, как его осмотрит врач, нельзя давать ему слабительные и обезболивающие препараты, ставить клизму.
Если нарушение выявлено на начальной стадии и не спровоцировало тяжелых осложнений, назначается консервативная терапия. Она включает:
- Внутривенное введение спазмолитиков для снижения интенсивности боли.
- Декомпрессию органов ЖКТ, то есть выведение из желудка содержимого. Для этого используют зонд и клизму, через которую вводят 10 л воды.
- Инфузионную терапию для восполнения жидкости в организме и предотвращения обезвоживания.
Оперативное вмешательство требуется, если у пациента развилась механическая закупорка кишечника. Также хирургические методы лечения обязательны при развитии перитонита, сильной интоксикации организма.
Операция проводится путем устранения причины, вызвавшей закупорку. Если нарушения вызваны спайками или грыжами, их рассекают. Это делают классическим способом, через разрез на животе, или лапароскопически, через несколько небольших проколов в области брюшины.
Лапароскопия — менее травматичный метод по сравнению с классическим хирургическим доступом. В проколы длиной всего несколько сантиметров вводят инструменты и миниатюрную видеокамеру. С помощью этих приборов проводят необходимые манипуляции. Восстановительный период после лапароскопической операции сокращается в несколько раз.
После этого хирург оценивает состояние кишки для оценки ее функциональности. Если в ее сосудах образовались тромбы либо если ее цвет становится темно-синим или черным, выполняется удаление.
Прогноз кишечной непроходимости зависит от длительности нарушения и своевременности обращения за медицинской помощью, а также возраста пациента и наличия сопутствующих заболеваний.
Профилактика нарушений проходимости кишечника
В большинстве случаев предотвратить илеус можно, следуя простым правилам:
- есть чаще, но небольшими порциями;
- хорошо пережевывать еду;
- сократить употребление продуктов с вязкой и жесткой структурой;
- своевременно проходить медицинские осмотры, особенно тем, у кого есть предрасположенность к заболеваниям ЖКТ или собственно заболевания этих органов.
Кишечная непроходимость – это состояние, при котором нарушается перенос остатков пищи через тонкий и толстый кишечник. Проявляется метеоризмом, газами, запорами и болями в животе. Патологию не следует недооценивать, потому что это состояние может быть сигналом о развитии рака желудочно-кишечного тракта, растущей опухоли или образовании спаек и грыж.
Общие сведения о патологии
Непроходимость кишечника – это состояние, при котором прекращается движение кишечного содержимого. Обычно она развивается по одному из трех механизмов:
- нарушение перистальтики;
- механическая непроходимость;
- нарушение кровоснабжения.
Острая непроходимость часто требует хирургического лечения. Без лечения приводит к развитию так называемого острого живота и может быть опасным для жизни состоянием.
Кишечная непроходимость заключается в прекращении прохождения ее содержимого: в участках кишечника перед препятствием накапливаются остатки пищи и вода. Такая среда способствует очень быстрому размножению бактерий. Они, в свою очередь, производят большое количество газов в процессе ферментации, что приводит к еще большему увеличению давления в кишечнике и растяжению его стенок.
Растяжение стенки кишечника вызывает проблемы с кровотоком. Это приводит к феномену транслокации, то есть перемещения бактерий из просвета кишечника в брюшную полость и в кровь. Часто развиваются электролитные нарушения. Эти расстройства являются причиной симптомов, наиболее частыми из которых являются боли в животе, тошнота и рвота, а также остановка стула и газов.
Казалось бы, кишечную непроходимость легко устранить, приняв слабительные средства. Однако, этот недуг может иметь разные причины, поэтому до консультации с врачом нельзя самостоятельно использовать слабительные таблетки и чаи, обезболивающие и согревающие компрессы для живота.
Механизмы развития, причины
Непроходимость кишечника может быть вызвана тремя различными механизмами.
- Сдавление, уплотнение фрагмента кишечника. Затем этот участок сжимается окружающими тканями, что затрудняет прохождение содержимого и кровоснабжение. Этот вид непроходимости еще называют странгуляционным, он чаще всего развивается из-за послеоперационных или поствоспалительных внутрибрюшных спаек. Реже возникает при паховой грыже, инвагинации или перекруте кишечника. Инвагинация кишечника возникает в основном у маленьких детей, выделяется в отдельную форму непроходимости.
- Механическое препятствие. Это означает непроходимость просвета пищеварительного тракта. Наиболее частое препятствие, вызывающее непроходимость кишечника, — опухоль в нем или прилегающих органах. Реже это бывает желчный или каловый камень. По аналогичному механизму у новорожденных может развиться обструкция меконием. Воспалительные заболевания кишечника, такие как болезнь Крона и язвенный колит, также приводят к непроходимости.
- Паралитическая непроходимость, то есть поражение перистальтики кишечника. В основном развивается при перитоните. Также могут быть ее причинами другие неотложные состояния брюшной полости, такие как почечная колика, перекрут яичка, панкреатит и др. Паралитическая обструкция также является результатом нарушения обмена веществ, например, возникающим в результате диабета, хронического заболевания почек или электролитных нарушений.
Этот тип кишечной непроходимости также может возникнуть после абдоминальных операций, в том числе кесарево. Хирургия – тяжелая нагрузка для организма. После вскрытия брюшной полости пищеварительному тракту требуется несколько дней, чтобы вернуться к нормальному функционированию. Таким пациентам нужно соблюдать режим и предписания врача.
Наиболее часто кишечная непроходимость возникает:
- после абдоминальной хирургии;
- при заболеваниях в области груди;
- после сердечного приступа;
- при отравлении тяжелыми металлами;
- при нарушении нервно-мышечной передачи;
- при поражении нервной системы кишечника;
- когда кишечник зажат, сдавлен;
- при перекручивании петли кишечника;
- при закрытии просвета толстой кишки опухолью, часто злокачественной.
Бывает, что на непроходимость влияет (вызывает, усиливает) и психологическое состояние пациента.
Кишечная непроходимость у детей
Непроходимость также может возникать у детей, обычно в возрасте от 6 до 24 месяцев. Причина заболевания – инвагинация – врожденное нарушение строения ЖКТ (часть тонкой кишки скользит под другую часть кишечника).
У ребенка возникают сильные колики в животе, часто рвота, затрудненный стул, он слабый и вялый. Заболевание можно диагностировать с помощью УЗИ и других методов визуализации.
Симптомы
Обструкция проявляется:
- внезапно проявляется усиливающейся болью в животе;
- запорами;
- коликами;
- задержкой газов;
- вздутием живота;
- тошнотой и рвотой.
Чаще всего непроходимость сопровождается снижением уровня натрия, калия, кальция и магния в крови. У пациента нет аппетита, он апатичен, когда у него поднимается температура, это сигнал о попадании бактерий из просвета кишечника в кровоток.
При непроходимости тонкой кишки (так называемая высокая непроходимость) у пациента возникает внезапный приступ все более сильной колики в средней части живота. При сильной непроходимости наблюдается непрекращающаяся рвота пищей, затем желчью, которая принимает цвет и запах фекалий. Очень часто рвота сопровождается икотой.
Обструкция толстой кишки (так называемая низкая непроходимость) первоначально проявляется в виде недомогания, метеоризма и диффузных болей в животе, запоров и задержки газов.
Диагностика
Для кишечной непроходимости типичны: боль в животе, тошнота и рвота, задержка стула и газов. Рвота особенно сильна при непроходимости тонкого кишечника. Боли усиливаются при физической нагрузке. Врач выясняет были ли операции, так как могут вызвать непроходимость рубцы и спайки.
Проявления зависят от механизма и локализации непроходимости:
- При механической непроходимости перистальтика обычно повышена и имеет характерный металлический звук (симптом Кивуля).
- Паралитическая или ишемическая обструкция полностью останавливает перистальтику.
- Температура повышается не всегда, на начальной стадии может быть в норме. Если присутствует странгуляционная непроходимость, может быть понижена, т.к. развивается падение АД, болевой шок. Повышается при развитии воспаления (перитонит).
- Кожные покровы сухие, язык сухой.
- Пульс учащается при нарастании заболевания.
Лабораторная диагностика:
Общие анализы крови, мочи обязательны для определения наличия и выраженности воспалительного процесса. Рекомендуется также биохимическое исследование крови для оценки тяжести состояния.
Визуализирующие исследования:
- Рентген. Самое быстрое и доступное обследование — простой рентген брюшной полости в положении стоя. Обследование позволяет визуализировать растянутые петли кишечника, а также границу между уровнями жидкости и газа. Чтобы определить место обструкции, также делается рентгеновский снимок с контрастированием через желудочный зонд или ректально.
- УЗИ. Ультразвуковое исследование тоже имеет свое применение. УЗИ иногда затруднено из-за большого количества газов, но полезно при диагностике сосудистых поражений и дифференциальной диагностике других причин непроходимости.
- КТ. Используется при подозрении на ишемию кишки или обструкцию, вызванную опухолью.
Дифференциальный диагноз
При диагностике кишечной непроходимости следует принимать во внимание другие причины, которые могут вызвать подобные симптомы. Необходимо исключить:
- нефролитиаз;
- камни в желчном пузыре;
- язвенную болезнь;
- острые состояния (панкреатит, холецистит, аппендицит, перфорацию кишечника);
- почечную колику;
- инфаркт кишечника.
Лечение кишечной непроходимости
Тактика лечения непроходимости зависит от первопричины.
Если состояние средне-тяжелое и не требует срочного хирургического вмешательства, делают клизму или ручное извлечение стула (при непроходимости толстой кишки). При схваткообразных болях показаны спазмолитики (дротаверин, Но-шпа, Спазмалгон) и НПВС (кеторолак) инъекционно.
Наиболее частая странгуляционная обструкция из-за наличия спаек требует хирургического лечения. Процедура включает рассечение спаек и освобождение петель кишечника. Однако спайки имеют тенденцию повторяться и часто требуют повторной операции.
Если непроходимость вызвана раковой опухолью, ее необходимо удалить. Самый распространенный тип опухоли – рак прямой кишки. В этом случае пораженный фрагмент кишечника иссекается в пределах здоровых тканей. Затем дистальная культя кишки закрывается, и из проксимального конца выходит стома. Эта процедура называется операцией Хартмана. Через некоторое время восстанавливается непрерывность пищеварительного тракта с помощью соответствующих анастомозов.
Поскольку паралитическая непроходимость чаще всего вызывается перитонитом, требуется хирургическое вмешательство. Источником проблемы может быть, например, перфорация дивертикула толстой кишки или аппендицит.
Консервативное лечение применяют только при исключении показаний к срочной хирургии. При подозрении на метаболические причины обструкции, такие как декомпенсированный диабет или почечная недостаточность, необходимо устранить электролитные нарушения. Антибактериальная терапия (преимущественно цефалоспорины III поколение, Цефтриаксон, Цефотаксим по 1,0 г 4 раза/сутки) назначается при наличии воспаления и после хирургии.
Диета
После операции из-за кишечной непроходимости назначается соответствующая диета. Новые продукты вводятся постепенно, от «нулевой» диеты через жидкую кашицу до легкоусвояемой. В меню должны быть легко усваиваемые и выводимые продукты, пища должна быть протертая, полужидкая. Обычно его рекомендуется поддерживать в течение 4-6 недель после операции.
Всем пациентам с кишечной непроходимостью рекомендуется избегать:
- жирного, жареного копченого, консервированного мяса;
- сырых и сушеных фруктов, соков с мякотью и цукатов, исключение: спелые бананы;
- сырых или жареных овощей, грибов, кукурузы, квашеной капусты, огурцов и бобовых.
Разрешено:
- нежирное мясо (кролик, курица, телятина, говядина), желательно отварное или приготовленное на пару;
- легкий пшеничный хлеб, без зерен и других добавок;
- нежирные молочные/кисломолочные продукты.
Также следует тщательно пережевывать пищу, чтобы она приобрела кашеобразную консистенцию. Желательно есть часто небольшими порциями.
Профилактика
Наиболее частые причины кишечной непроходимости, такие как наличие внутрибрюшных спаек, не зависят от пациента, а это означает, что он вряд ли сможет предотвратить непроходимость. Профилактика послеоперационной КН заключается в соблюдении режима физических нагрузок, питания, последующего наблюдения у проктолога/гастроэнтеролога.
Людям, страдающим диабетом или хроническим заболеванием почек, необходимо следовать рекомендациям врача (контроль за уровнем глюкозы крови, медикаменты). Это снизит риск таких осложнений, как паралитическая кишечная непроходимость.
Также возможно снизить риск развития колоректальной опухоли, вызывающей механическую обструкцию. Помимо здорового образа жизни и диеты, богатой клетчаткой, рекомендуется пройти эндоскопическое обследование (ректоскопия, колоноскопия).
Препараты для улучшения работы ЖКТ подбираются индивидуально. Если пациент страдает запорами, важны диета с высоким содержанием клетчатки и адекватное потребление жидкости. Рекомендуется употреблять около 30 г клетчатки и 2 литра воды в день. Глицериновые суппозитории, сироп лактулозы (Дюфалак, Нормазе) и другие слабительные применяются по назначению проктолога.
Правильному функционированию кишечника также способствует посильная регулярная физическая нагрузка.
Кишечную непроходимость нельзя недооценивать, так как длительное состояние постепенно повреждает стенку кишечника и приводит к отравлению организма, в конечном итоге может начаться некроз кишечной стенки и произойти ее перфорация.
В крайних случаях сепсис и смерть могут наступить в течение нескольких часов. Поэтому любому, кто подозревает обструкцию ЖКТ, непроходимость толстой/тонкой кишки, следует как можно скорее обратиться за медицинской помощью.
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Обтурационная кишечная непроходимость – расстройство пассажа содержимого по кишечнику, не связанное со сдавлением брыжейки, возникшее в результате радикального или частичного перекрытия просвета кишечной трубки в силу различных приобретенных (реже врожденных) факторов. Клиническая картина, в зависимости от причины непроходимости, может иметь свои отличительные черты; для всех видов обтурационной непроходимости характерны спазматические боли в животе, отсутствие стула и газов, вздутие живота, рвота. В диагностике используют рентгенологическое и ультразвуковое исследование, эндоскопию. Лечение также зависит от причинных факторов; чаще всего непроходимость устраняется оперативным путем.
МКБ-10
K56.3 K56.4 K56.6
- Причины
-
Симптомы
- Особенности течения отдельных форм
- Диагностика
- Лечение обтурационной кишечной непроходимости
- Цены на лечение
Общие сведения
Обтурационная кишечная непроходимость – одна из разновидностей механической кишечной непроходимости, обусловленная возникновением эндо- или экзоинтестинальной помехи продвижению содержимого кишечника. Причины обтурационной непроходимости могут быть самыми разнообразными, но все они вызывают сужение кишечной трубки либо за счет перекрытия ее просвета изнутри, либо за счет сдавления кишечника извне.
Особенность обтурационного илеуса в том, что его клинические проявления могут развиваться постепенно, а могут манифестировать бурной и выраженной симптоматикой. Чаще всего обтурация кишечника возникает у пожилых пациентов, госпитализированных в отделение гастроэнтерологии, так как наиболее значимые причины этой патологии – рак толстого кишечника, копростаз, спаечная болезнь.
Обтурационная кишечная непроходимость
Причины
К перекрытию просвета кишечника могут приводить самые различные причины:
- Опухоли. Доброкачественные опухоли тонкого кишечника, рак тонкой и толстой кишки растут в просвет кишечной трубки, постепенно затрудняют пассаж содержимого и в конечном итоге приводят к полной механической непроходимости кишечника. Опухолевые поражения диагностируются в 10% случаев обтурационной кишечной непроходимости. Подобный патогенез имеет и обтурация, вызванная инородным телом кишечника, только в этой ситуации клиника непроходимости будет острой.
- Каловые камни. У пожилых пациентов, страдающих запорами, кишечная непроходимость часто бывает обусловлена копростазом – из-за длительного застоя кишечного содержимого вода всасывается через кишечную стенку, каловые массы значительно уплотняются, что приводит к формированию копролитов – каловых камней. Копролиты чаще всего обтурируют дистальные отделы толстого кишечника – диаметр сигмовидной кишки меньше, чем ободочной.
- Желчные конкременты. Нередкой причиной обтурационной кишечной непроходимости являются желчнокаменная болезнь и калькулезный холецистит. Камни желчного пузыря больших размеров приводят к образованию пролежней пузырной стенки, из-за чего в дальнейшем формируются свищевые ходы между желчным пузырем и кишечником (чаще с ДПК и поперечно-ободочной кишкой). По такому ходу камень размером 3-4 см может мигрировать в просвет кишки и вызвать ее обтурацию, преимущественно в дистальном отделе подвздошной кишки (это наиболее тонкая часть кишечника). Известны случаи, когда большой камень попадал в кишечник через желчные ходы.
- Прочие причины. Более редкими причинами обтурации кишки являются аскаридоз (просвет кишечника перекрывается клубком аскарид), воспалительные стриктуры кишки, опухоли брыжейки и женских половых органов, аберрантные сосуды, врожденные аномалии развития кишечника.
К смешанным формам кишечной непроходимости относят инвагинацию, спаечную непроходимость – при этих состояниях наблюдается как обтурационная, так и странгуляционная непроходимость кишечника.
Симптомы
В клинике обтурационной кишечной непроходимости выделяют общие симптомы, присущие любой этиологической форме этого заболевания, и частные (возникают при определенных причинах непроходимости). К общим симптомам относят спастические боли в животе; усиленную перистальтику в начале заболевания и полное ее исчезновение на поздних стадиях; рвоту; отсутствие отхождения кала и газов. Особенностью обтурационной кишечной непроходимости является то, что иногда от начала заболевания до появления первых признаков может пройти несколько дней.
Боль обычно является самым ранним признаком кишечной непроходимости. Боли при обтурационном илеусе обычно схваткообразные, появляются внезапно, имеют волнообразный характер. На высоте приступа пациент может характеризовать боль как невыносимую. Вместе с появлением боли начинает усиливаться перистальтика кишечной стенки – кишка пытается преодолеть возникшее препятствие. С течением времени нервно-мышечный аппарат кишечной стенки истощается, перистальтика начинает ослабевать, а затем полностью исчезает.
Вместе с исчезновением перистальтики у пациента обычно начинается рвота. Характер рвотных масс зависит от уровня непроходимости – если препятствие расположено в верхних отделах ЖКТ, то в рвотных массах будет содержаться съеденная пища, желудочный сок, желчь. При более низкой обтурации кишечника рвота постепенно принимает каловый характер, неприятный запах. Если обтурация произошла на уровне толстого кишечника, рвоты может и не быть. Развивается парез кишечника, отмечается выраженное вздутие живота. При высокой кишечной непроходимости на начальных этапах еще могут отходить газы и кал, а на поздних стадиях и при низком уровне обтурационной кишечной непроходимости кал и газы не отходят.
Особенности течения отдельных форм
Обтурационная непроходимость, вызванная опухолью кишечника, обычно развивается исподволь, постепенно. На фоне общего истощения, интоксикации, анемии у пациента появляется вздутие живота, непостоянные схваткообразные боли. В течении заболевания имеются периоды просветления. Парез кишечника, развивающийся на фоне опухолевой обтурации, приводит к перераздутию кишки, из-за чего нарушается кровоснабжение ее стенки, формируются язвы и некрозы. Иногда первым проявлением опухоли кишечника и обтурационной кишечной непроходимости может быть кишечное кровотечение.
Имеет свои особенности и обтурационная непроходимость, вызванная аномальным ходом брыжеечной артерии. Такой вид обтурации кишки чаще проявляется в молодом возрасте. Во время приема пищи происходит опускание и сдавление тонкой кишки между аберрантной брыжеечной артерией и позвоночником. Возникает сильная спастическая боль в животе, рефлекторная рвота. Значительное облегчение наступает в коленно-локтевом положении, в котором артерия опускается вниз и перестает сдавливать кишечник. Заболевание может иметь волнообразное течение.
Желчные камни являются причиной обтурационной кишечной непроходимости не более чем в 2% случаев. Клиника заболевания обычно обусловлена не только попаданием большого камня в кишку, но и рефлекторным спазмом кишечной стенки. Учитывая тот факт, что обычно обтурация происходит в наиболее тонком отделе кишечника, возникает полная кишечная непроходимость. Заболевание протекает очень бурно, с сильными схваткообразными болями и многократной рвотой с примесью желчи.
Каловые камни вызывают обтурацию толстого кишечника у пожилых людей, имеющих сопутствующую патологию (запоры, атония кишечной стенки и т. д.). Клиника непроходимости в этом случае обычно острая, проявляется сильными спазматическими болями в животе, выраженным вздутием, отсутствием отхождения газов и кала. Характерным признаком является перераздутая, пустая ампула прямой кишки (симптом Обуховской больницы). Иногда каловые камни могут отходить самостоятельно, но следует помнить о том, что они часто вызывают пролежни кишечной стенки, и у пациента в последующем может развиться перфорация кишечника и перитонит.
КТ ОБП C+. Резкое расширение петель подвздошной кишки (красная стрелка) вследствие резкого сужения просвета слепой кишки опухолью (синяя стрелка).
Диагностика
На сегодняшний день разработано множество методов диагностики непроходимости кишечника. Наиболее простыми и доступными из них являются различные рентгенологические методики. При подозрении на обтурационную кишечную непроходимость проводится обзорная рентгенография органов брюшной полости, на которой могут быть видны чаши Клойбера, горизонтальные уровни жидкости и арки воздуха. Эти рентгенологические признаки могут появиться в течение нескольких часов от начала заболевания. При необходимости может быть проведена прицельная рентгенография желудка и ДПК (при подозрении на инородное тело, желчные камни в начальных отделах кишки, аберрантную брыжеечную артерию), снимки в горизонтальной и латеропозиции, на правом или левом боку.
Если явных признаков непроходимости выявлено не будет, рекомендуется провести рентгенологическое исследование с использованием контраста (рентгенографию пассажа бария по тонкому кишечнику, ирригографию). Контрастирование обычно позволяет точно установить локализацию и уровень непроходимости кишечника.
УЗИ и МСКТ органов брюшной полости дают возможность выявить точную причину обтурационной кишечной непроходимости, оценить состояние внутренних органов и их кровоснабжение, наличие перитонита. Эти исследования позволят визуализировать камни, инородные тела, опухоль.
Для более точной диагностики понадобится консультация врача-эндоскописта. Эндоскопическое исследование помогает не только визуализировть пораженный отдел кишечника и точно выявить причину обтурации, но в ряде случаев провести лечебные мероприятия. Особенно актуально эндоскопическое исследование при обтурации копролитами – во время колоноскопии можно попытаться удалить каловый камень, либо размыть его водой и устранить непроходимость кишечника консервативными методами. Если данный метод окажется эффективным, в дальнейшем пациенту следует провести анализ кала на скрытую кровь для исключения пролежней и перфораций кишечной стенки.
КТ ОБП (average). Раздутые петли тонкой кишки (у этого же пациента).
Лечение обтурационной кишечной непроходимости
Лечение обтурационной кишечной непроходимости предполагает устранение причины этой патологии. При наличии опухолевого процесса лечение обычно комбинированное, может включать химио- и лучевую терапию, резекционное оперативное вмешательство. Объем операции зависит от вида опухоли и стадии онкологического процесса. Удаление доброкачественной опухоли тонкого кишечника обычно сопровождается полным восстановлением проходимости ЖКТ, однако в некоторых случаях может потребовать резекции кишки с наложением межкишечного анастомоза. Злокачественные опухоли обычно требуют наложения энтеростомы.
Оперативное удаление инородного тела тонкого кишечника может производиться как в процессе полостной операции, так и эндоскопически. Удаление желчных камней осуществляется дистальнее места их локализации. Радикальная операция холецистэктомии обычно производится позже, после стабилизации состояния пациента. Если обтурация была обусловлена аскаридозом, проводится энтеротомия и извлечение паразитов с последующим ушиванием стенки кишечника. Копростаз также можно попытаться устранить консервативными и эндоскопическими методами. В случае их неудачи проводится хирургическая операция, часто заканчивающаяся выведением противоестественного заднего прохода.
Прогноз заболевания напрямую зависит от его причины и осложнений кишечной непроходимости. Если у пациента нет перфорации кишечника, перитонита и кишечного кровотечения, прогноз более благоприятный. Специфической профилактики обтурационной кишечной непроходимости не существует. Вторичная профилактика заключается в своевременном выявлении и устранении причин этого заболевания.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении обтурационной кишечной непроходимости.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.