Железодефицитная анемия
Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Анемия, осложняющая беременность, деторождение и послеродовой период (O99.0), Железодефицитная анемия (D50), Недостаточность железа (E61.1)
Разделы медицины:
Гематология, Гематология детская
Общая информация
Краткое описание
Разработчик клинической рекомендации
Национальное гематологическое общество
Национальное общество детских гематологов, онкологов
Одобрено Научно-практическим Советом Минздрава РФ
Клинические рекомендации
Железодефицитная анемия
Год утверждения (частота пересмотра): 2021
Возрастная категория: Взрослые, Дети
Год окончания действия: 2023
ID:669
Определение заболевания или состояния (группы заболеваний или состояний)
ЖДА — полиэтиологичное заболевание, развитие которого связано с дефицитом железа в организме из-за нарушения поступления, усвоения или повышенных потерь данного микроэлемента, характеризующееся микроцитозом и гипохромной анемией.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
Рубрики, присвоенные различным железодефицитным состояниям в Международной статистической классификации болезней и проблем, связанных со здоровьем, 10-го пересмотра (МКБ-10), представлены в табл. 2. [8].
Таблица 2. Рубрики в МКБ-10, присвоенные железодефицитным состояниям [6].
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
В соответствии с преобладающим механизмом развития железодефицита, выделяют анемии связанные с кровопотерей, нарушением всасывания, повышенной потребностью в железе и особенностями диеты (Табл. 3) [1–3,9].
Таблица 3. Классификация ЖДА
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Основными причинами развития ЖДА у женщин служат обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и у мужчин основной причиной развития железодефицита является кровопотеря из желудочно-кишечного тракта. Дефицит железа может развиться и без кровопотери, например, в период интенсивного роста детей, при растительной диете, вследствие резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями кишечника. Развитие ЖДА возможно у доноров крови, постоянно сдающих кровь в течение многих лет, а также у пациентов с хронической почечной недостаточностью, находящихся на программном гемодиализе (еженедельные потери 30-40 мл крови в контуре диализатора) [1–3].
Основными причинами развития ЖДА в детской практике являются:
- дефицит железа при рождении ребенка;
- алиментарный дефицит железа вследствие несбалансированного питания;
- повышенные потребности организма в железе вследствие бурного роста ребенка;
- потери железа из организма, превышающие физиологические.
Алиментарно-зависимыми факторами в развитии дефицита железа у детей являются:
- недостаточное поступление железа с пищей;
- сниженное всасывание железа;
- увеличенные потери железа из-за микрокровотечений из кишечника (обусловленные ранним введением кефира и цельного коровьего молока в рацион детей раннего возраста; глистные инвазии, инфекционно-воспалительные заболевания кишечника) [4].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Железодефицитная анемия (ЖДА) является одним из самых распространенных заболеваний в мире и стоит на первом месте по частоте встречаемости у женщин детородного возраста [3,5]. Распространенность анемии, в том числе ЖДА, зависит от многих причин: социально-экономических условий проживания, питания, кровотечений различной локализации, поражения паразитарными заболеваниями и др. Экспертами ВОЗ было показано, что анемия чаще встречается в развивающихся странах и наиболее подвержены анемии две группы населения – дети раннего возраста и беременные женщины [6] (табл. 1).
Таблица 1. Распространенность анемии в мире в зависимости от возраста, пола и социально-экономических условий (цит. по [6])
Известно, что ЖДА составляют 90% от всех анемий в детском возрасте [7] и 80% от всех анемий у взрослых [1].
По мнению экспертов ВОЗ, распространенность ЖДА в популяции может быть умеренной – от 5 до 19,9%, средней – от 20 до 39,9% и высокой – 40% и более [6].
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Основными клиническими проявлениями ЖДА являются гипоксический и сидеропенический синдромы. Гипоксический синдром включает общие для всех анемий симптомы: бледность, усиленное сердцебиение, шум в ушах, головная боль, слабость. К проявлениям сидеропенического синдрома относятся извращения вкуса, сухость кожи, изменение ногтей, выпадение волос, ангулярный стоматит, жжение языка, диспептический синдром. Многообразие клинических симптомов железодефицита объясняется широким спектром метаболических нарушений, к которым приводит дисфунк ция железосодержащих и железозависимых ферментов [1,2,9,10]
К менее известным клиническим проявлениям железодефицита следует отнести невротические реакции и неврастению, снижение работоспособности мышц и общей толерантности к физической нагрузке, нарушения метаболических процессов в миокарде, нарушения периферического крово обращения (снижение периферического сопротивления и венозного тонуса, уменьшение функциональных резервов артериол) и микроциркуляции. При длительном течении ЖДА у пациентов постепенно нарастают явления миокар диодистрофии и симпатикотонии в вегетативной регуляции сердечной дея тельности [2,3].
При ЖДА наблюдаются поражения желудочно-кишечного тракта, прояв ляющиеся в виде хронических гастритов и синдромов нарушения всасывания в кишечнике. При этом снижение секреции и кислотообразования при хро нических гастритах рассматривается как следствие, а не причина железодефицита и объясняется дисрегенераторными процессами в слизистой желудка. Предполагается, что дефицит железа в кишечной стенке может вызвать повышенную абсорбцию и накопление в организме токсических концентраций металлов-антагонистов железа, например, кадмия [2,9].
Нарушения противоинфекционного иммунитета у пациентов с ЖДА имеют сложный характер. С одной стороны, железо дефицит препятствует развитию патогенных микроорганизмов, нуждающихся в железе для собственного роста и размножения. С другой стороны, железодефицит опосредованно приводит к нару шению клеточных механизмов резистентности к инфекциям (снижение микробицидной активности гранулоцитов, нарушение пролиферации лимфоци тов). В целом, предрасположенность пациентов с ЖДА к развитию инфекционных заболеваний не столь велика, как это предполагалось ранее. Напротив, лечение железодефицитных состояний парентеральными препара тами железа значительно увеличивает риск раз вития инфекций, вероятно, вследствие доступности вводимого железа для использования микроорганизмами и их быстрого роста [2].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Диагноз ЖДА основывается на характерной клинико-гематологической картине заболевания и наличии лабораторных доказательств абсолютного дефицита железа.
Жалобы и анамнез
См. раздел «клиническая картина»
Физикальное обследование
- Рекомендуется всем пациентам проведение физикального обследования при подозрении на ЖДА, необходимо обращать внимание на характерные признаки сидеропенического и анемического синдромов для верификации диагноза [1,2,4,9,10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: основными проявлениями сидеропенического синдрома являются [1,2,4,9,10]:
— изменения кожи (пигментации цвета кофе с молоком) и слизистых оболочек (заеды в углу рта);
— изменения ногтей (ломкость, мягкость, поперечная исчерченность, вогнутость);
— изменения волос (ломкость, тусклость, раздваивание кончиков, алопеция);
— гипотония (мышечная, артериальная);
— изменения обоняния (пристрастие к запахам лака, красок, ацетона, выхлопных газов автомобиля);
— изменения вкуса (пристрастие к мелу, глине, сырым продуктам).
Основные проявления анемического синдрома, обусловленного развитием анемической гипоксии, включают [1,2,10]:
— слабость, головную боль, головокружение;
— плохую переносимость физических нагрузок;
— снижение аппетита;
— снижение работоспособности, внимания, обучаемости;
— бледность кожных покровов и видимых слизистых оболочек;
— тахикардию, систолический шум.
Несмотря на четко очерченную клиническую картину ЖДА, симптомы анемии и сидеропении обладают низкой диагностической ценностью и не позволяют уверенно диагностировать ЖДА [1,3,9]. Решающее значение в диагностике ЖДА имеют лабораторные исследования.
Лабораторные диагностические исследования
- Рекомендуется выполнение общего (клинического) анализа крови, оценка гематокрита (Hct), исследование уровня эритроцитов в крови и исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации Hb в эритроцитах, определение размеров эритроцитов у пациентов с анемическим синдромом с целью диагностики ЖДА [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: при ЖДА отмечается снижение уровня гемоглобина, гематокрита, среднего содержания и средней концентрации гемоглобина в эритроцитах (МСН и МСНС, соответственно), среднего объема эритроцитов (МСV). Количество эритроцитов обычно находится в пределах нормы. Ретикулоцитоз — не характерен, но может присутствовать у пациентов с кровотечениями. Морфологическим признаком ЖДА является гипохромия эритроцитов и анизоцитоз со склонностью к микроцитозу [1,2,10,12,13]. Перечисленные морфологические характеристики не позволяют отличить железодефицитную анемию от, так называемой, «анемии хронических заболеваний», в основе которой лежит перераспределительный дефицит железа, связанный с наличием в организме очага воспаления, инфекции или опухоли.
- Рекомендуется всем пациентам с подозрением на ЖДА исследовать сывороточные показатели обмена железа — уровня ферритина в крови, уровня трансферрина сыворотки крови, железосвязывающую способность сыворотки (ОЖСС), исследование уровня железа сыворотки крови и коэффициент насыщения трансферрина железом (НТЖ), для верификации наличия абсолютного дефицита железа [11,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: отличительными признаками истинной ЖДА являются низкий уровень сывороточного ферритина, отражающий истощение тканевых запасов железа, и повышенные показатели ОЖСС и трансферрина (Табл.2.). Показатели сывороточного железа и коэффициент НТЖ в типичных случаях снижены, однако наличие нормальных и даже повышенных показателей не исключает диагноз ЖДА, поскольку прием пациентом накануне исследования железосодержащих препаратов, мясная диета или предшествующая (за 10-14 дней) трансфузия эритроцитной массы могут сильно исказить показатель сывороточного железа и, соответственно, коэффициент НТЖ, что необходимо учитывать при оценке результатов исследования. Развитию ЖДА предшествует период латентного железодефицита, лабораторными критериями которого служат низкие показатели сывороточного железа и ферритина на фоне нормального уровня гемоглобина.
Микроцитарная гипохромная анемия является характерным морфологическим признаком β-талассемии, тяжелые формы которой ассоциируются с глубокой анемией и выраженными признаками перегрузки железом (повышенные показатели сывороточного ферритина и НТЖ, сниженные – трансферрина и ОЖСС). Однако легкие субклинические формы талассемии, протекающие с легкой микроцитарной гипохромной анемией, зачастую расцениваются как железодефицитные без исследования сывороточных показателей метаболизма железа, что влечет за собой назначение неадекватной ферротерапии, способной привести к ускоренному развитию тканевой перегрузки железом.
Таблица 2. Дифференциальная диагностика железодефицитной анемии и анемии хронических заболеваний (АХЗ)
N – нормальное значение показателя; ↓ – снижение показателя; ↑ – повышение показателя.
- Рекомендуется: у всех пациентов с ЖДА проводить комплекс исследований для выяснения причины развития ЖДА и диагностики сопутствующей патологии [3,16,17]:
— анализ крови биохимический общетерапевтический (общий белок, альбумин, общий билирубин, прямой билирубин, АСТ, АЛТ, креатинин, мочевина, щелочная фосфатаза, гамма-глютаминтранспептидаза);
— анализ мочи общий
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: результаты перечисленных базовых исследований могут указывать направление дальнейшего диагностического поиска. Оценка биохимических показателей функции печени необходима для правильной интерпретации параметров обмена железа, так как нарушение белково-синтетической функции печени может приводить к нарушению продукции трансферрина [16]. Нарушение функции почек может приводить к развитию как относительного, так и абсолютного железодефицита [17]. Оценка других биохимических показателей используется при дифференциальной диагностике с анемиями иной этиологии.
- Не рекомендуется проводить исследования костного мозга для подтверждения диагноза ЖДА за исключением отдельных случаев [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: необходимость в проведении пункции и трепанобиопсии костного мозга может возникнуть в случаях упорной, резистентной к лечению анемии и/или при наличии других цитопений (лейко- или тромбоцитопении). При ЖДА в костном мозге какие-либо патологические признаки не определяются, клеточность, как правило, нормальная, реже отмечается умеренная гиперплазия. Характерной особенностью костного мозга при ЖДА является уменьшение количества сидеробластов – эритрокариоцитов, содержащих гранулы железа (в норме 20-40%).
ЖДА необходимо дифференцировать с анемиями, осложняющими течение хронических воспалительных и опухолевых заболеваний («анемия хронических заболеваний»), а также с гипохромными анемиями, протекающими с перегрузкой железом: α- и β-талассемии, порфирии, свинцовая интоксикация.
Инструментальные диагностические исследования
Выявление ЖДА требует проведения стандартного комплекса инструментальных исследований для выяснения причины развития анемии.
- Рекомендуется: всем пациентам с впервые установленным диагнозом ЖДА проведение следующих инструментальных исследований для поиска возможного источника кровотечения и выявления сопутствующей патологии [3,4,10,19,20]:
— рентгенография или КТ органов грудной клетки;
— УЗИ органов брюшной полости, забрюшинного пространства и малого таза;
— УЗИ щитовидной железы;
— ЭКГ (электрокардиография).
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется: всем пациентам с впервые установленным диагнозом ЖДА мужского пола, а также женщинам в постменопаузе либо в репродуктивном возрасте, у которых ЖДА не коррелирует с ежемесячной потерей менструальной крови или родами, проведение эзофагогастродуоденоскопии (ЭГДС), колоноскопии и интестиноскопии в указанном порядке, до момента обнаружения достоверного источника кровопотери в ЖКТ, либо его исключения [20–22].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: исследование верхнего (ЭГДС) и нижнего (колоноскопия или КТ-колоноскопия) отделов ЖКТ проводится у всех взрослых пациентов с впервые установленным диагнозом железодефицитной анемии мужского пола и у женщин в постменопаузе либо в репродуктивном возрасте, у которых ЖДА не коррелирует с ежемесячной потерей менструальной крови или родами. Выявление по данным ЭГДС эзофагита, эрозий или язв не должно рассматриваться в качестве основной причины ЖДА до момента исследования нижних отделов ЖКТ. При недоступности или наличии противопоказаний к колоноскопии, а также при незавершенной колоноскопии возможно выполнение КТ-колоноскопии или видеокапсульной колоноскопии (код медицинской услуги А03.18.001.006). Превосходство видеокапсульной колоноскопии по сравнению с КТ-колоноскопией описано в исследовании C. Spada и соавт., 2015 г. [23].
В случаях, когда источник кровопотери в верхнем и нижнем отделах желудочно-кишечного тракта найти не удается, необходимо провести эндоскопическое исследование тонкой кишки (интестиноскопию). Это исследование целесообразно провести с использованием метода видеокапсульной интестиноскопии (код медицинской услуги А03.17.002.002). Впоследствии, в случае обнаружения при видеокапсульной интестиноскопии патологии, требующей морфологической верификации диагноза и/или элиминации источника кровотечения, может быть применен метод баллонно-ассистированной интестиноскопии (А03.17.002.001).
Наиболее трудными для диагностики являются кровопотери в замкнутые полости, которые наиболее часто встречаются при эндометриозе — эктопическом разрастании эндометрия, чаще всего в мышечном и подслизистом слоях матки, реже — экстрагенитально. При этом излившееся с кровью железо повторно не используется для эритропоэза, что приводит к развитию железодефицита. Аналогичная ситуация в виде кровопотерь в замкнутые полости наблюдается при изолированном легочном сидерозе, а также гломических опухолях, возникающих в замыкающихся артериях и встречающихся в некоторых артерио-венозных анастомозах, например, в легких, плевре. Эти опухоли, особенно при изъязвлении, могут приводить к кровопотерям и развитию ЖДА.
Другими источниками кровопотерь могут быть носовые кровотечения, главным образом, у пациентов с геморрагическими диатезами (наследственная телеангиэктазия иммунная тромбоцитопения и др.), гематурии различного происхождения (хронический гематурический нефрит, IgА-нефропатии, мочекаменная болезнь, перманентный внутрисосудистый гемолиз), ятрогенные кровопотери (частые повторные заборы крови для исследований), кровопускания (при эритремии).
Иные диагностические исследования
- Рекомендуется: у пациентов детского возраста с ЖДА определять содержание антител к тканевой трансглютаминазе или содержание антител к эндомизию в крови для исключения целиакии [20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: целиакия может приводить к нарушению всасывания железа в ЖКТ вследствие аутоиммунного повреждения слизистой кишечника, а также вследствие хронического скрытого кровотечения.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Консервативное лечение
Целью лечения ЖДА является введение железа в количестве, необходимом для нормализации уровня гемоглобина (у женщин 120-140 г/л, у мужчин 130-160 г/л) и восполнения тканевых запасов железа (ферритин сыворотки> 40-60 мкг/л). Для лечения и профилактики используют пероральные препараты двухвалентного железа (код В03АА по АТХ классификации) или пероральные препараты трехвалентного железа (код В03АВ по АТХ классификации), наиболее часто – железа сульфат. Количественный и качественный состав лекарственных препаратов железа сильно варьирует: высоко- и низкодозированные, односоставные и комбинированные. В соответствии с рекомендацией ВОЗ оптимальная доза железа для лечения ЖДА составляет 120 мг в день, для профилактики железодефицита – 60 мг в день. У детей доза солевых препаратов железа зависит от возраста и составляет 3 мг/кг в сутки у детей до трех лет, у детей старше трех лет − 45−60 мг в сутки, у подростков – до 120 мг в сутки. Примерно у 20% пациентов на фоне лечения развиваются понос или запор, которые купируют симптоматической терапией. Признаки раздражения желудка, такие как тошнота и ощущение дискомфорта в эпигастральной области, минимизируют, принимая препараты железа во время еды или снижая их дозу. Применение высокодозированных препаратов железа сопровождается увеличением частоты побочных эффектов со стороны желудочно-кишечного тракта. Длительность лечения определяется глубиной исходного железодефицита и может варьировать от 1 до 3 месяцев. Лечение целесообразно сочетать с назначением по ливитаминов для полноценного обеспечения пластических процессов.
Таблица 5. Нормальная концентрация Hb у детей разного возраста (цит. по [24–26])
1.1 Лечение пероральными препаратами железа
- Рекомендуется всем пациентам с ЖДА назначение препаратов железа в лекарственной форме для перорального применения с целью возмещения дефицита железа в организме. Дозы препаратов железа и длительность лечения рассчитывают индивидуально с учетом возраста, массы тела пациента и терапевтического плана лечения (Приложение А3) [2,3,9,25,27].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Комментарии: в настоящее время накапливаются доказательства того, что применение препаратов железа в низких дозах короткими курсами (2 недели в месяц) или альтернирующими режимами (через день в течение месяца) имеет более высокую эффективность и меньшую частоту побочных эффектов, чем применявшиеся ранее препараты железа в высоких дозах, в том числе в виде повторных (2-3 раза в день) приемов [3].
АТХ классификация разделяет препараты железа в лекарственной форме для перорального применения для лечения ЖДА на пероральные препараты двухвалентного железа (В03АА) и пероральные препараты трехвалентного железа (В03АВ) Рандомизированные исследования последних лет доказали, что эффективность пероральных препаратов двухвалентного и трехвалентного железа одинакова [3,25,28,29].
Лечение ЖДА у детей имеет некоторые особенности, которые следует учитывать в лечебном протоколе [25,29–31].
1) В процессе лечения ЖДА пероральными препаратами двухвалентного железа у детей могут возникать следующие проблемы:
— передозировка и даже отравление вследствие неконтролируемого организмом всасывания;
— взаимодействие с другими лекарственными препаратами и пищей;
— выраженный металлический привкус; окрашивание эмали зубов и десен;
— частый отказ пациентов от лечения (до 30—35% приступивших к лечению), что свидетельствует о низкой комплаентности детей к лечению ЖДА пероральными препаратами двухвалентного железа.
Большинства перечисленных проблем можно избежать при использовании пероральных препаратов трехвалентного железа, имеющих следующие свойства и преимущества:
— высокую безопасность, отсутствие риска передозировки, интоксикации и отравлений; отличная переносимость;
— отсутствие пигментации десен и зубов, приятный вкус;
— отсутствие взаимодействия с другими лекарственными средствами и продуктами питания; наличие антиоксидантных свойств.
Перечисленные свойства пероральных препаратов трехвалентного железа обеспечивают высокую комплаентность детей к лечению ЖДА [29,30].
2) Прием 100% дозы перорального препарата трехвалентного железа в течение всего периода лечения пациентов-детей ассоциируется с 100% приверженностью к лечению, незначительным количеством (6,3%) нежелательных явлений и высокой эффективностью лечения. Таким образом, пероральные препараты трехвалентного железа являются оптимальными лекарственными препаратами для терапии ЖДА у детей и подростков [29]. Важным является наличие на рынке препаратов железа в различных лекарственных формах для перорального применения (капли, сироп, таблетки), что делает возможным их применение у детей разного возраста и подростков.
1.2 Лечение парентеральными препаратами железа
- Рекомендуется назначение парентеральных препаратов трехвалентного железа (группа В03АС по классификации АТХ) пациентам с ЖДА в случаях неэффективности, плохой переносимости или наличия противопоказаний к применению препаратов железа в лекарственной форме для перорального применения для достижения излечения (Приложение А3). Длительность терапии рассчитывается индивидуально с учетом возраста, массы тела пациента и степени дефицита железа. [2,3,9].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: применение парентеральных препаратов трехвалентного железа показано пациентам с расстройствами всасывания вследствие предшествующей обширной резекции кишечника, пациентам с воспалительными заболеваниями кишечника (язвенный колит, болезнь Крона) и синдромом мальабсорбции, пациентам с ХБП в преддиализном и диализном периодах, а также в случае необходимости получить быстрый эффект в виде восполнения запасов железа и повышения эффективности эритропоэза (например, перед большими оперативными вмешательствами) [3].
Внутривенные инфузии препаратов железа сопряжены с опасностью анафилактического шока (1% пациентов), развитием перегрузки железом и токсических реакций, связанных с активацией ионами железа свободнорадикальных реакций биологического окисления (перекисное окисление липидов).
Внутримышечное введение препаратов железа не используется из-за низкой эффективности, развития местного гемосидероза и опасности развития инфильтратов, абсцессов и даже миосаркомы в месте введения.
1.3 Гемотрансфузионная терапия
- Рекомендуется проведение гемотрансфузионной терапии по индивидуальным показаниям пациентам с ЖДА тяжелой степени и пациентам с сопутствующей сердечно-сосудистой патологией, если есть риск декомпенсации состояния на фоне анемии [20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: показания для начала гемотрансфузионной терапии должны определяться лечащим врачом в индивидуальном порядке. При определении показаний к трансфузии следует принимать во внимание наличие у пациента сопутствующей патологии, например, ишемической болезни сердца, что может потребовать проведения гемотрансфузионной терапии даже при умеренном снижении гемоглобина.
1.4 Мониторинг эффективности лечения препаратами железа на этапе лечения
- Рекомендуется проводить контроль эффективности лечения ЖДА путем мониторинга показателей гемограммы и сывороточных показателей обмена железа (ферритин, ОЖСС и трансферрин) у всех пациентов, получающих лечение препаратами железа [3,4,32].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: эффективность лечения пациентов с ЖДА определяется по динамике клинических и лабораторных показателей. Самочувствие пациентов начинает улучшаться через 5-6 дней после начала ферротерапии, содержание ретикулоцитов повышается через 8-12 дней, содержание гемоглобина возрастает через 2,5-3 недели и нормализуется в большинстве случаев через месяц или позже. По окончании курса лечения препаратами железа необходимо контролировать показатели гемоглобина ежемесячно в течение года для определения необходимости поддерживающей ферротерапии.
2. Хирургическое лечение
Не применяется
Не применяется
Обезболивание не применяется
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Критериями эффективности лечения ЖДА пероральными препаратами железа являются:
- железа количество ретикулоцитов повышается (обычно на 2–3% или 20–30‰) по сравнению с их количеством до начала лечения;
- повышение концентрации Hb к концу 4-й недели лечения препаратами железа на 10 г/л и Hсt на 3% по отношению к изначальным значениям до лечения [19];
- исчезновение клинических проявлений заболевания через 1−1,5 мес. от начала лечения препаратами железа;
- преодоление тканевой сидеропении и восполнение железа в депо через 3−6 мес. от начала лечения (в зависимости от степени тяжести анемии), что контролируется по нормализации концентрации СФ (более 30 мкг/л).
Рефрактерность ЖДА к лечению препаратами железа чаще всего обусловлена неадекватностью назначенной терапии или анемией, не связанной с дефицитом железа. Отсутствие положительного ответа на адекватную ферротерапию может указывать на наличие у пациента, так называемой, «рефрактерной к ферротерапии железодефицитной анемии» (iron-refractory iron deficiency anemia – IRIDA) [33–35].
IRIDA – это наследуемое по аутосомно-рецессивному типу заболевание, описаны семейные случаи. Известно, что лечение этой разновидности ЖДА пероральными препаратами железа неэффективно, частичный эффект можно получить при использовании парентеральных препаратов железа. Причиной IRIDA является врожденный генетический дефект — мутация гена, кодирующего трансмембранную сериновую протеазу 6 (ТМРRSS6). Следствием данного генетического дефекта является гиперпродукция гепсидина, который подавляет всасывание железа в кишечнике, рециркуляцию и высвобождение железа из тканевых запасов [34,35].
ЖДА при своевременной диагностике, выявлении причин возникновения, правильном лечении подлежит излечению в 100% случаев. Так называемые, «рецидивы» ЖДА чаще всего свидетельствуют о невыявленной (неустраненной) причине развития заболевания или неправильных диагностике и лечении.
Для того чтобы терапия парентеральными препаратами железа была эффективной и безопасной для пациента необходимо строгое выполнение следующих принципов лечения:
- применение современных парентеральных препаратов железа с меньшей токсичностью и без анафилактоидных реакций, опасных для жизни пациента;
- прекращение терапии после восполнения дефицита железа во избежание развития перегрузки железом. По этим же соображениям желательно проводить терапию парентеральными препаратами железа под контролем НТЖ;
- соблюдение техники проведения внутривенной инфузии препаратов железа;
- обязательное выполнение требования инструкции по применению парентерального препарата железа, если предусмотрено введение пробной дозы перед началом лечения;
- лечение рекомендуется проводить в диапазоне безопасных доз, так как нежелательные явления парентеральных препаратов железа являются дозозависимыми.
Проведение профилактических прививок детям с ЖДА не противопоказано, не требует нормализации концентрации Hb и должно проводиться у пациентов с нетяжелой анемией в обычные сроки, поскольку количество иммунокомпетентных клеток у пациентов достаточное. В нашей стране издан официальный документ «Вакцинопрофилактика. Медицинские противопоказания к проведению профилактических прививок препаратами национального календаря прививок. Методические указания» [36]. Согласно этому документу анемии, в том числе и ЖДА, не должны быть противопоказанием к проведению вакцинации. В разделе 13.4. этого документа написано: «Анемия нетяжелая, алиментарного генеза не должна быть причиной отвода от прививки, после которой ребенку назначают соответствующее лечение. Тяжелая анемия требует выяснения причины с последующим решением вопроса о времени вакцинации».
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Не требуется.
Госпитализация
Организация оказания медицинской помощи
Показания для экстренной госпитализации в медицинскую организацию:
1. Развитие симптомов декомпенсации ЖДА.
Показания для плановой госпитализации в медицинскую организацию:
1. диспансерное обследование, в том числе при первичной постановке диагноза ЖДА умеренной или тяжелой степени.
Показания к выписке пациента из медицинской организации
1. регресс симптомов декомпенсации ЖДА, окончание обследования для выявления причины ЖДА.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Проблема дефицита железа – это прежде всего проблема питания, поэтому первичная профилактика ЖДА и латентного дефицита железа – это адекватное, сбалансированное питание человека в любом возрасте. Ежедневная потребность взрослого человека в железе составляет около 1–2 мг, ребенка – 0,5–1,2 мг. Обычная диета обеспечивает поступление от 5 до 15 мг элементарного железа в день. В ЖКТ (двенадцатиперстной кишке и верхнем отделе тощей кишки) всасывается лишь 10–15% железа, содержащегося в пище.
- Рекомендуется дополнительное назначение профилактических доз лекарственных препаратов железа лицам из группы риска развития латентного железодефицита и ЖДА [3,25,27,31]:
— детям, находящимся на грудном и смешанном вскармливании, начиная с 4-месячного возраста и до введения прикорма (1 мг железа на 1 кг массы тела в сутки);
— детям, родившимся недоношенными, находящимся на грудном вскармливании, начиная с 1-го месяца жизни и до перехода на искусственное вскармливание молочными смесями, обогащенными железом, или до введения прикорма (2 мг железа на 1 кг массы тела в сутки);
— детям и взрослым, у которых невозможно устранить причину развития железодефицитного состояния (хроническая кровопотеря при менометроррагиях, заболевания желудочно–кишечного тракта, сопровождающиеся нарушениями всасывания (мальабсорбция, целиакия и др.) или рецидивирующими кровотечениями (болезнь Крона, НЯК, грыжа пищеводного отверстия диафрагмы и др.); пациенты на программном гемодиализе; пациенты с неоперабельными опухолями любой локализации, сопровождающимися рецидивирующими кровотечениями;
— взрослым лицам, соблюдающим вегетарианскую или веганскую диету;
— донорам, регулярно осуществляющим донации крови.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: доношенные здоровые дети имеют достаточные запасы железа в первые 4 мес. жизни. В связи с небольшим содержанием железа в грудном молоке детям, находящимся на грудном и смешанном вскармливании, показано дополнительное назначение железа с 4-месячного возраста до введения прикорма. Дети, находящиеся на искусственном вскармливании, получают достаточное количество железа из молочных смесей или прикорма. Дети в возрасте 6–12 мес. должны получать 11 мг железа в сутки. В качестве блюд прикорма следует назначать красное мясо и овощи с высоким содержанием железа. В случае недостаточного поступления железа с молочными смесями или прикормом следует дополнительно назначить железо в виде капель или сиропа. Дети в возрасте 1–3 лет должны получать 7 мг железа в сутки, лучше в виде пищи, содержащей достаточное количество красного мяса, овощей с высоким содержанием железа и фруктов с большим содержанием витамина С, который усиливает всасывание железа.Также возможно дополнительное назначение жидких форм препаратов железа или поливитаминов.
- Рекомендуется проводить вторичную профилактику дефицита железа при каждом обращении пациента к врачу, проведении диспансеризации, медицинских осмотров. Профилактика железодефицита подразумевает проведения скрининговых исследований для выявления ЖДА или латентного железодефицита. При проведении скрининга следует ориентироваться на изменения лабораторных показателей общего анализа крови: Hb, Ht, MCV и MCH. Сывороточные показатели метаболизма железа (СЖ, ОЖСС, СФ, НТЖ), обладающие высокой специфичностью в выявлении дефицита железа, следует использовать для подтверждения диагноза ЖДА или латентного дефицита железа [3,25,27].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: у детей в возрасте 2–5 лет, не имеющих факторов риска, обследование на предмет выявления ЖДА проводится ежегодно. Среди детей школьного возраста и мальчиков подросткового возраста скрининговому обследованию для выявления анемии подлежат дети, имеющие ЖДА в анамнезе или особые потребности, обусловленные состоянием здоровья или низким поступлением железа с пищей.
Начиная с подросткового возраста, скрининг для выявления анемии проводят у всех небеременных женщин каждые 5–10 лет в течение всего детородного возраста. Ежегодному скринингу подлежат женщины с факторами риска развития ЖДА (обильная кровопотеря при менструации или иной природы, недостаточное потребление железа и предшествующий диагноз ЖДА).
Диспансерное наблюдение за детьми и подростками с ЖДА проводится в нашей стране в течение одного года с момента установления диагноза. Контролируются самочувствие и общее состояние пациента. Перед снятием пациента с диспансерного наблюдения выполняется общий (клинический) анализ крови, все показатели которого должны быть в пределах нормы.
Информация
Источники и литература
-
Клинические рекомендации Национального гематологического общества
- 1. Идельсон ЛИ, Воробьев ПА. Железодефицитные анемии. Руководство по
гематологии. Под ред. В.И. Воробьева, Москва, Ньюдиамед; 2005, p. 171–90.
2. Воробьев А.И., Рациональная фармакотерапия заболеваний системы крови /
Воробьев А.И., Аль-Ради Л.С., Андреева Н.Е. и др.; Под общей ред. А.И. Воробьева — М.:
Литтерра 2009. — 688 с. No Title n.d.
3. Camaschella C. Iron deficiency. Blood 2019;133:30–9. https://doi.org/10.1182/blood-
2018-05-815944.
4. Диагностика и лечение железодефицитной анемии у детей: Пособие для врачей.
Под ред. акад. РАН проф. А.Г. Румянцева и проф. И.Н. Захаровой. М.: ООО “КОНТИ
ПРИНТ”; 2015.
5. Vos T, Abajobir AA, Abate KH, Abbafati C, Abbas KM, Abd-Allah F, et al. Global,
regional, and national incidence, prevalence, and years lived with disability for 328 diseases
and injuries for 195 countries, 1990–2016: a systematic analysis for the Global Burden of
Disease Study 2016. Lancet 2017;390:1211–59. https://doi.org/10.1016/S0140-
6736(17)32154-2.
6. United Nations Children’s Fund, United Nations University, World Health
Organization. Iron deficiency anemia: assessment, prevention and control. A guide for
programme managers 2011:114.
7. Хертд М. Дифференциальная диагностика в педиатрии. Пер. с нем. Том 2. М.:
Медицина; 1990.
8. World Health Organization. ICD-10: international statistical classification of diseases
and related health problems: tenth revision. 2nd ed. Geneva PP — Geneva: World Health
Organization; n.d.
9. Cappellini MD, Musallam KM, Taher AT. Iron deficiency anaemia revisited. J Intern
Med 2019:joim.13004. https://doi.org/10.1111/joim.13004.
10. Дворецкий Л.И. Анемии: стратегия и тактика диагностического поиска.
Справочник поликлинического врача. 2002. №6, с. 5-10 n.d.
11. Bermejo F, García-López S. A guide to diagnosis of iron deficiency and iron deficiency
anemia in digestive diseases. World J Gastroenterol 2009;15:4638.
https://doi.org/10.3748/wjg.15.4638.
12. Погорелов В.М., Козинец Г.И., Ковалева Л.Г. Лабораторно-клиническая
диагностика анемий. Москва. Медицинское Информационное Агентство – 2004 с. 172
n.d.
13. Долгов ВВ, Луговская СА, Морозова ВТ, Почтарь МЕ. Лабораторная диагностика
анемий. Тверь. ООО Губернская медицина. 2001; 84 с. 2001.
14. Cook JD, Baynes RD, Skikne BS. Iron Deficiency and the Measurement of Iron Status.
Nutr Res Rev 1992;5:198–202. https://doi.org/10.1079/NRR19920014.
15. Guyatt GH, Oxman AD, Ali M, Willan A, McIlroy W, Patterson C. Laboratory diagnosis
of iron-deficiency anemia. J Gen Intern Med 1992;7:145–53.
https://doi.org/10.1007/BF02598003.
16. Лукина Е.А., Деженкова А.В. Метаболизм железа в норме и при патологии //
Клиническая онкогематология. 2015. №4. n.d.
17. Gafter-Gvili A, Schechter A, Rozen-Zvi B. Iron Deficiency Anemia in Chronic Kidney
Disease. Acta Haematol 2019;142:44–50. https://doi.org/10.1159/000496492.
18. Lopez A, Cacoub P, Macdougall IC, Peyrin-Biroulet L. Iron deficiency anaemia. Lancet
2016;387:907–16. https://doi.org/10.1016/S0140-6736(15)60865-0.
19. Тарасова И.С., Чернов В.М., Лаврухин Д.Б., Румянцев А.Г. Оценка
чувствительности и специфичности симптомов анемии и сидеропении // Гематология
и трансфузиология. — 2011. — Т. 56, №5. — С. 6-13. n.d.
20. Goddard AF, James MW, McIntyre AS, Scott BB. Guidelines for the management of iron
deficiency anaemia. Gut 2011;60:1309 LP – 1316. https://doi.org/10.1136/gut.2010.228874.
21. Enns RA, Hookey L, Armstrong D, Bernstein CN, Heitman SJ, Teshima C, et al. Clinical
Practice Guidelines for the Use of Video Capsule Endoscopy. Gastroenterology
2017;152:497–514. https://doi.org/10.1053/j.gastro.2016.12.032.
22. Pennazio M, Spada C, Eliakim R, Keuchel M, May A, Mulder CJ, et al. Small-bowel
capsule endoscopy and device-assisted enteroscopy for diagnosis and treatment of smallbowel
disorders: European Society of Gastrointestinal Endoscopy (ESGE) Clinical Guideline.
Endoscopy 2015;47:352–76. https://doi.org/10.1055/s-0034-1391855.
23. Spada C, Hassan C, Barbaro B, Iafrate F, Cesaro P, Petruzziello L, et al. Colon capsule
versus CT colonography in patients with incomplete colonoscopy: A prospective,
comparative trial. Gut 2015;64:272–81. https://doi.org/10.1136/gutjnl-2013-306550.
24. Шабалов НП. Неонатология. Том 2. С-Пб.: Специальная литература; 1996.
25. Baker RD, Greer FR. Diagnosis and Prevention of Iron Deficiency and Iron-Deficiency
Anemia in Infants and Young Children (0-3 Years of Age). Pediatrics 2010;126:1040–50.
https://doi.org/10.1542/peds.2010-2576.
26. Recommendations to prevent and control iron deficiency in the United States. Centers
for Disease Control and Prevention. MMWR Recomm Reports 1998;47:1–29.
27. Jouet JP. Iron deficiency anaemia. Rev Du Prat 1989;39:1255–9.
28. Toblli J, Brignoli R. Iron (III)-hydroxide Polymaltose Complex in Iron Deficiency
Anemia. Arzneimittelforschung 2011;57:431–8. https://doi.org/10.1055/s-0031-1296692.
29. Ожегов Е.А., Тарасова И.С., Ожегов А.М. и др. Сравнительная эффективность двух
терапевтических планов лечения железодефицитной анемии у детей и подростков //
Вопр. гематологии/онкологии и иммунопатологии в педиатрии. — 2005. — Т. 4, №1. — С.
14-19. n.d.
30. Ожегов ЕА. Оптимизация лечения железодефицитной анемии у детей и
подростков: Автореф. дис. канд. мед. наук. 2005.
31. Тарасова И.С., Чернов В.М. Факторы, определяющие эффективность лечения
детей с железодефицитной анемией // Вопр. практ. педиатрии. — 2011. —Т. 3, №6. — С.
49-52. n.d.
32. Румянцев АГ, Масчан АА, Жуковская ЕВ, editors. Детская гематология.
Клинические рекомендации. М.: ГЭОТАР-Медиа; 2015.
33. Means RT, Krantz SB. Progress in understanding the pathogenesis of the anemia of
chronic disease. Blood 1992;80:1639–47.
https://doi.org/10.1182/blood.v80.7.1639.bloodjournal8071639.
34. De Falco L, Sanchez M, Silvestri L, Kannengiesser C, Muckenthaler MU, Iolascon A, et
al. Iron refractory iron deficiency anemia. Haematologica 2013;98:845–53.
https://doi.org/10.3324/haematol.2012.075515.
35. Tchou I, Diepold M, Pilotto P-A, Swinkels D, Neerman-Arbez M, Beris P. Haematologic
data, iron parameters and molecular findings in two new cases of iron-refractory iron
deficiency anaemia. Eur J Haematol 2009;83:595–602. https://doi.org/10.1111/j.1600-
0609.2009.01340.x.
36. МУ 3.3.1.1095-02. 3.3.1. Вакцинопрофилактика. Медицинские противопоказания
к проведению профилактических прививок препаратами национального календаря
прививок. Методические указания» (утв. Главным государственным санитарным
врачом РФ 09.01.2002). n.d.
- 1. Идельсон ЛИ, Воробьев ПА. Железодефицитные анемии. Руководство по
-
Клинические рекомендации Национального общества детских гематологов, онкологов
Информация
Список сокращений
ЖДА – железодефицитная анемия
ХПА – хроническая постгеморрагическая анемия
ОЖСС – общая железосвязывающая способность сыворотки
НТЖ – насыщение трансферрина железом
СЖ – сывороточное железо
СФ – сывороточный ферритин
АХЗ – анемия хронических заболеваний
ХБП – хроническая болезнь почек
ЖКТ – желудочно-кишечный тракт
УЗИ – ультразвуковое исследование
MCV – средний объем эритроцита
MCH – среднее содержание гемоглобина в эритроците
MCHC – средняя концентрация гемоглобина в эритроциты
IRIDA — рефрактерная к ферротерапии железодефицитная анемия
Термины и определения
Железодефицитная анемия (ЖДА) – это приобретенное заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканевых депо, в результате чего нарушается образование гемоглобина и эритроцитов, развивается гипохромная анемия и трофические расстройства в тканях.
Латентный железодефицит – это состояние, характеризующееся истощением запасов железа в организме при нормальном уровне гемоглобина.
Ферротерапия – лечение лекарственными препаратами железа.
Ретикулоцитарный криз или ретикулоцитарная реакция – повышение количества ретикулоцитов более, чем на 20-25% от исходного.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Члены Национального гематологического общества:
1. Лукина Е.А., д.м.н., профессор, зав. научно-клиническим отделением орфанных заболеваний ФГБУ «НМИЦ гематологии» Минздрава России
2. Цветаева Н.В., к.м.н., старший научный сотрудник отделения орфанных заболеваний ФГБУ «НМИЦ гематологии» Минздрава России
3. Двирнык В.Н., к.м.н., зав. централизованной клинико-диагностической лабораторией ФГБУ «НМИЦ гематологии» Минздрава России
Члены Национального общества детских гематологов и онкологов:
4. Румянцев А.Г., академик РАН, д.м.н., профессор, президент ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России
5. Масчан А.А., д.м.н., профессор, заведующий отделением детской гематологии/онкологии ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
6. Чернов В.М.2, д.м.н., профессор, заведующий научно-аналитическим отделом ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России.
7. Тарасова И.С. 2, д.м.н., ученый секретарь Института гематологии, иммунологии и клеточных технологий ФГБУ «НМИЦ ДГОИ им. Дмитрия Рогачева» Минздрава России
Члены Федерации лабораторной медицины:
8. Луговская С.А.3 , д.м.н., профессор кафедры клинической лабораторной диагностики ФГБОУ ДПО РМАНПО Минздрава России
Члены эндоскопического общества РФ РЭНДО:
9. Иванова Е.В.4,5, д.м.н., главный научный сотрудник НИЛ хирургической гастроэнтерологии и эндоскопии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, зав. отделением эндоскопии Медицинского центра «Покровские ворота».
10. Фёдоров Е.Д.4,6 , д.м.н., проф., главный научный сотрудник и руководитель отдела эндоскопии кафедры госпитальной хирургии № 2 с НИЛ хирургической гастроэнтерологии и эндоскопии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
Конфликт интересов: авторы не имеют конфликта интересов.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Врачи- гематологи
Врачи- терапевты
Врачи- педиатры
Врачи- хирурги
Врачи-акушеры-гинекологи
Врачи- онкологи
Врачи- гастроэнтерологи
Методология сбора доказательств
Методы, использованные для сбора / селекции доказательств:
- Поиск публикаций в специализированных периодических печатных изданиях
- Поиск в электронных базах данных.
Методы, использованные для качества и силы доказательств:
- Консенсус экспертов;
- Оценка значимости доказательств проводилась в соответствии со шкалой оценки уровней достоверности доказательств (УДД) для методов диагностики (Табл. А1) и для методов профилактики, лечения и реабилитации (Табл. А2).
Таблица А1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица А2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Описание методики анализа доказательств и разработки рекомендаций:
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучалась для того, чтобы убедиться в соответствии ее принципам доказательной медицины. Результат изучения влиял на уровень доказательности, присваиваемый публикации, что в свою очередь влияет на силу, вытекающих из нее рекомендаций.
Методологическое изучение фокусировалось на особенностях дизайна исследования, которые оказывали существенное влияние на качество результатов и выводов.
С целью исключения влияния субъективных факторов каждое исследование оценивалось независимо, как минимум двумя независимыми членами авторского коллектива. Различия в оценке обсуждались на совещаниях рабочей группы авторского коллектива данных рекомендаций.
На основании анализа доказательств последовательно были разработаны разделы клинических рекомендаций с оценкой силы в соответствии с рейтинговой схемой рекомендаций (табл.3).
Методы, использованные для формулирования рекомендаций:
- Консенсус экспертов;
- Оценка значимости рекомендаций в соответствии с рейтинговой схемой (табл. А3).
Таблица А3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Окончательная редакция
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами авторского коллектива, которые пришли к заключению, что все существенные замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке сведен к минимуму.
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Таблица 1. Основные пероральные препараты, применяемые для лечения железодефицитной анемии, и содержание в них элементарного железа
Таблица 2. Некоторые современные препараты железа для парентерального введения
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
1. ЖДА — заболевание излечимое в 100% случаев. Основные задачи лечения: найти причину снижения гемоглобина и провести лечение препаратами железа. Лечение, как правило, длительное и составляет от 3 до 6 месяцев в зависимости от степени тяжести анемии.
2. Необходимо получить у лечащего врача рекомендации по питанию.
3. Плохая переносимоть препаратов железа (боли в животе, тошнота, рвота, запор, понос) является поводом обратиться к лечащему врачу за консультацией. Возможны смена препарата или кратковеременное уменьшение дозы препарата.
4. Излечением от ЖДА является не достижение нормальной концентрации Hb, а восполнение запасов железа в организме, что может быть доказано с помощью биохимического исследования – определения концентрации СФ.
5. Прекращение приема препаратов железа после достижения нормальной концентрации Hb является ошибкой и создает предпосылки к рецидиву заболевания.
6. Родители детей с ЖДА должны получить рекомендации педиатра по проведению профилактических прививок. У детей с нетяжелой ЖДА профилактические прививки проводятся в соответствии с календарем прививок.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Нет.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
- 1 Железо в организме
- 2 Что такое ЖДА
- 3 Причины развития
- 3.1 Недостаточное поступление железа в организм
- 3.2 Увеличение потребности организма в железе
- 3.3 Нарушение всасывания железа
- 3.4 Нарушение транспортировки
- 4 Симптомы
- 5 Виды и стадии железодефицитной анемии
- 6 Диагностика
- 7 Лечение железодефицитной анемии
- 7.1 Препараты железа
- 7.2 Диета
- 7.3 Переливание эритроцитарной массы
- 8 Осложнения ЖДА
- 9 Профилактика
Железодефицитная анемия или ЖДА – самое распространенное заболевание крови, которое встречается у людей разных возрастных групп и социальных слоев. Но особенно часто она диагностируется у беременных женщин и детей. Для железодефицитной анемии характерно возникновение в организме дефицита железа и снижение числа эритроцитов. Подобное может быть следствием действия различных причин, но, независимо от их природы, ЖДА чревата развитием нарушений процессов кроветворения, патологий сердечно-сосудистой системы, снижением иммунитета, отклонениями от нормы в работе органов репродуктивной системы и т. д.
Железо в организме
В организме человека железо главным образом представлено в виде гемоглобина, в состав которого оно входит. Гемоглобин является белком с четвертичной структурой, отвечающим за связывание кислорода, поступающего в момент вдоха в кровь, и его транспортировку до каждой клетки организма. Отдав им кислород, он забирает углекислый газ и, с током крови попадая в легкие, отдает его, снова насыщаясь кислородом. В результате во время выдоха человек выдыхает продукты обмена.
При этом связывание кислорода и его транспортировка обеспечивается именно небелковой частью гемоглобина, а точнее непосредственно входящим в ее состав атомом железа. Поэтому поддержание его количества в организме на должном уровне крайне важно.
Гемоглобин переносится эритроцитами, при этом на него приходится порядка 95% от всего внутриклеточного пространства каждого красного кровяного тельца. Эритроциты представляют собой самую многочисленную группу клеток крови и имеют характерную форму двояковогнутого диска. Именно такая форма эритроцита обеспечивает наиболее эффективное выполнение функции газообмена в организме. Поэтому когда в силу наследственности или действия других факторов эритроциты человека приобретают другую форму, например серпа (серповидноклеточная анемия), они уже не способны поддерживать газообмен на должном уровне.
Но кроме обеспечения транспортировки кислорода и углекислого газа в организме железом в составе гемоглобина, т. е. выполнения функции газообмена, оно также необходимо для:
- синтеза гормонов щитовидной железы;
- поддержания иммунитета;
- протекания ряда обменных процессов, клеточного деления;
- миелинизации нервных волокон (образования защитной оболочки вокруг нерва);
- продукции ДНК;
- правильного дыхания, поддержания мышечного тонуса;
- правильной работы головного мозга.
В организме взрослого человека содержится в среднем 4 г железа, что зависит от пола и возраста. Более половины сосредоточено в гемоглобине, 27% содержится в мышцах в виде миоглобина, а 7—8% депонировано в печени.
Запасается или депонируется железо специфическим белком, который называют ферритином. Каждая молекула ферритина способна удержать 3000 атомов железа. При недостаточном его поступлении извне организм начинает использовать ферритин для обеспечения своих потребностей. Но при длительном дефиците железа запасы ферритина истощаются, что приводит к нарушению течения обменных процессов и ЖДА.
Что такое ЖДА
ЖДА называют состояние, при котором в организме наблюдается дефицит железа, что провоцирует уменьшение количества эритроцитов. В результате развиваются различные нарушения в работе организма, в первую очередь связанные с неполноценным протеканием газообмена. Поэтому для железодефицитной анемии характерна слабость, головокружения и даже потеря сознания, а также ряд других изменений в состоянии. Подобное может быть следствием как недостаточного поступления железа с пищей, так и нарушением его усвоения в организме или чрезмерного расходования.
Поэтому железодефицитная анемия не может быть первичным заболеванием. Она всегда является следствием возникновения тех или иных нарушений. При этом на нее приходится порядка 80% всех анемий, что требует внимательного отношения к этой проблеме и ее детального рассмотрения.
Статистика ВОЗ показывает, что более 2 млрд. людей во всем мире страдают от железодефицитной анемии. Но это только по официальным данным. В действительности их количество существенно выше.
В норме железо поступает в организм вместе с растительной и животной пищей. В растительных источниках оно содержится в форме трехвалентного железа, а в животных – двухвалентного. Эти формы железа отличаются разной скоростью и степенью всасывания. Железо из животных источников пищи или гемовое всасывается легко. А вот полученное из растительной еды трехвалентное или негемовое железо должно сначала трансформироваться под действием соляной кислоты желудка в двухвалентное, а после поступления с пищевым комком в начальные отделы тонкого кишечника снова перейти в трехвалентную форму.
Часть железа накапливается в слизистой оболочке тонкого кишечника, а остальное всасывается в кровь. Причем в сутки может всосаться не более 2,5 мг железа. В крови его связывает белок трансферрин, за продукцию которого отвечает печень. Количество всасываемого и депонированного в кишечнике железа регулируется в зависимости от его уровня в организме. Если с пищей поступает избыток железа, оно в большем объеме задерживается в клетках слизистой оболочки тонкого кишечника, которые впоследствии естественным образом слущиваются и выводятся вместе с каловыми массами.
Всосавшееся в кровоток железо переносится трансферрином по двум основным направлениям:
- через воротную вену оно попадает в печень, где откладывается в виде белка ферритина;
- доставляется до клеток красного костного мозга, где задействуется для синтеза гемоглобина и принимает участие в тканевых окислительно-восстановительных реакциях.
Если на любом из этих этапов возникают нарушения, в организме развивается недостаток железа. Так, при снижении кислотности желудочного сока, что может быть следствием атрофического гастрита, использования антацидов, резекции желудка, способность организма превращать двухвалентное железо в трехвалентное снижается. Это значит, что оно не может полноценно всасываться и в дальнейшем участвовать в биохимических превращениях.
При развитии хронических патологий, затрагивающих слизистые оболочки кишечника, их способность всасывать железо также уменьшается. Поэтому оно не может в достаточных количествах поступать в кровь.
Если нарушается процесс связывания железа трансферрином, оно не может эффективно транспортироваться по организму. Поэтому оно не поступает в нужных количествах в клетки красного мозга.
В любом из этих случаев следствием становится снижение способности образования гемоглобина и других железосодержащих белков, т. е. развитие железодефицитной анемии и других обменных нарушений. В результате снижения продукции гемоглобина образующиеся молодые эритроциты имеют меньшие размеры, а их общее количество уменьшается.
Причины развития
Таким образом, можно выделить 4 основные причины развития ЖДА:
- недостаточное поступление железа в организм с пищей;
- увеличение потребности организма в железе;
- нарушение его всасывания;
- нарушение транспортировки железа по организму.
Недостаточное поступление железа в организм
Пища является основным источником железа для человеческого организма. А несбалансированное питание выступает одной из наиболее частых причин развития железодефицитной анемии и у детей, и у взрослых.
В большинстве случаев это обусловлено:
- продолжительным голоданием;
- вегетарианской или веганской диетой;
- употреблением однообразных продуктов с недостаточным количеством гемового и негемового железа;
- анорексией.
Для грудных детей, особенно в течение первого полугодия жизни, единственным источником железа является молоко матери. При условии отсутствия у кормящей женщины ЖДА ребенок получает его в необходимом объеме. При этом перевод малыш на искусственное вскармливание или раннее введение прикорма нередко становится причиной развития у него железодефицитной анемии.Nan-O-Fer (Швейцария)Nan-O-Fer (Швейцария) – капсулы для перорального употребления, созданные с учетом особенностей усвоения железа в организме. Именно Нанофер сегодня является одним из приоритетных средств для лечения ЖДА, так как он содержит липосомальное железо в форме пирофосфата, а чтобы повысить качество его всасывания в состав препарата введены витамины В12, В6 и фолиевая кислота.
ЕслотинУзнать о наличии
Если же у кормящей матери наблюдается тяжелая форма железодефицитной анемии, это может приводить к врожденному недостатку железа у ребенка. Также подобное может наблюдаться у недоношенных детей, а также рожденных от многоплодной беременности. В подобных ситуациях говорят о врожденном дефиците железе, а его симптомы проявляются уже с первых недель жизни ребенка.
Увеличение потребности организма в железе
Повышенная потребность в железе, как правило, характерна для женщин в период беременности и грудного вскармливания. Это обусловлено:
- увеличением объема крови и числа эритроцитов, что требует порядка 500 мг железа;
- необходимостью формирования плаценты (200 мг);
- обеспечением правильного развития тканей и органов плода (300 мг);
- потерей крови во время родов и после них (50—150 мг);
- покрытием потребностей новорожденного в этом макроэлементе (400—500 мг).
На период беременности и лактации потребности женщины в железе увеличиваются практически в 2 раза, а при многоплодной беременности еще больше.
В целом за время беременности и грудного вскармливания 1 ребенка женский организм теряет около 1 г железа. Учитывая тот факт, что в сутки может всасываться максимум 2,5 мг железа, железодефицитная анемия беременных является практически неизбежным состоянием. Но в силах женщины добиться протекания ее в наиболее легкой степени за счет правильной подготовки к беременности, коррекции рациона и использования препаратов железа при необходимости.
Также увеличение потребности организма в железе возникает при кровопотери, что также наиболее характерно для женщин. Ежемесячно во время менструального кровотечения женский организм теряет железо. Но подобные потери физиологичны и при правильном питании не приводят к развитию ЖДА. К сожалению, образ жизни и рацион большинства женщин не способен обеспечить создания достаточных количеств запасов железа в организме и покрыть ежемесячные его потери.
Но кроме менструальных кровотечений, приводить к железодефицитной анемии у людей любого пола и возраста могут другие ситуации, сопровождающиеся повышенной кровопотерей. Но однократные потери даже большого объема крови, например, при тяжелых травмах или операциях с нарушением целостности мягких тканей, обычно не провоцируют ЖДА, так как запасов железа в организме достаточно для их возмещения.
Железодефицитная анемия обычно развивается на фоне хронических и продолжительных кровотечений, типичных для:
- язвенной болезни желудка и двенадцатиперстной кишки;
- геморроя;
- дивертикулов кишечника;
- болезни Крона;
- эндометриоза;
- миомы матки;
- гематурической формы хронического гломерулонефрита;
- частых носовых кровотечений;
- системного васкулита, системной красной волчанки;
- полипоза кишечника;
- злокачественных опухолей в терминальной стадии.
Также ЖДА может возникать у доноров, сдающих большие объемы крови чаще 4-х раз в год.
Другими причинами повышения потребности в этом макроэлементе выступает:
- тяжелый физический труд, активные занятия спортом;
- период полового созревания и активного роста;
- паразитарные инвазии.
Нарушение всасывания железа
Всасывание железа происходит через слизистую оболочку двенадцатиперстной кишки и начальных отделов тонкого кишечника. Это возможно только при нормальном состоянии их слизистой оболочки. Но существует множество заболеваний, которые могут приводить к возникновению изменений в ней, а значит, и нарушениям всасывания железа из пищи. К их числу относятся:
- энтерит – заболевание, сопровождающееся воспалением слизистой оболочки кишечника;
- целиакия – наследственная патология, при которой организм не способен усваивать глютен, что приводит к нарушениям всасывания всех питательных веществ в кишечнике при его присутствии;
- атрофический и аутоиммунный гастрит – патологии ЖКТ, при которых наблюдается разрушение клеток слизистой оболочки желудка;
- резекция желудка и/или тонкого кишечника – хирургические вмешательства, проводимые при наличии веских показаний, но способные нарушать продукцию соляной кислоты, которая необходима для трансформации двухвалентного железа в трехвалентное;
- болезнь Крона – аутоиммунное заболевание желудочно-кишечного тракта, сопровождающееся воспаление слизистых оболочек кишечника, а иногда и желудка;
- инфекция Helicobacter pylori – является основной причиной развития гастрита и язвенной болезни желудка и двенадцатиперстной кишки с нарушением образования соляной кислоты;
- муковисцидоз – наследственная патология, при которой нарушается работа большинства желез организма;
- онкологические заболевания желудка и двенадцатиперстной кишки.
Алкоголизм также способствует повреждению слизистых оболочек ЖКТ, что приводит к нарушению всасывания железа. Кроме того, алкоголь угнетает деятельность красного костного мозга, что может усугублять течение железодефицитной анемии.
Также употребление ряда лекарственных средств способно провоцировать нарушения всасывания железа в кишечнике. Подобное характерно для употребления антацидов, снижающих кислотность желудочного сока, железосвязывающих препаратов, а также часто использующихся людьми без назначения и контроля врача НПВС (Парацетамол, Ибупрофен, Нурофен, Найз, Диклофенак, Аспирин пр.). Последние средства обладают противовоспалительными и обезболивающими свойствами, но при этом отрицательно сказываются на состоянии слизистых оболочек ЖКТ и разжижают кровь.
В таких ситуациях ЖДА будет возникать даже при условии достаточного употребления гемового и негемового железа с едой.
Нарушение транспортировки
Основным переносчиком железа по организму является белок трансферрин. Но в ряде ситуаций наблюдается нарушение его синтеза в организме. Подобное характерно для:
- врожденных нарушений продукции трансферрина, в таком случае признаки железодефицитной анемии будут наблюдаться с первых месяцев жизни ребенка;
- патологий печени, в частности цирроза и гепатита;
- туберкулеза;
- тяжелых инфекционных заболеваний.
Симптомы
ЖДА у разных людей может проявляться по-разному. В целом для этого заболевания характерно развитие 2-х синдромов: сидеропенического и анемического.
Сидеропенический синдром обусловлен возникновением на фоне нехватки в организме железа нарушений в состоянии кожи и слизистых оболочек, т. е. нарушением течения метаболических процессов. Поэтому при ЖДА могут возникать:
- сухость, снижение тонуса кожи, шелушение и образование трещин;
- ломкость и расслоение ногтей, образование на них поперечных полос, развитие ониходистрофии с уплощением или приобретением ногтем вогнутой формы;
- трещины и язвы в уголках рта (хейлит);
- развитие стоматита (изъязвлений слизистой оболочки ротовой полости);
- ухудшение состояния волос, включая потерю блеска, выпадение, повышение их ломкости, что приводит к секущимся кончикам;
- расстройства вкусовых предпочтений с появлением склонности есть мел, известь, уголь, землю, краску и т. д.;
- патологическое желание вдыхать неприятные и даже откровенно токсичные запахи растворителя, лакокрасочных средств, бензина, мазута, выхлопных газов и пр.;
- заболевания ЖКТ, включая поражение языка (глоссит, образование трещин), десен (гингивит, пародонтоз), зубов (кариес), желудка и кишечника (энтерит, гастрит);
- непродуктивный кашель, ощущение инородного тела в горле, сложности при глотании;
- дискомфорт во время полового акта, повышение частоты развития инфекционных урологических заболеваний;
- нарушение работы сфинктеров (кольцевых мышц, замыкающих кишечник, уретру и т. д.), что приводит к стрессовому недержанию мочи, например, при кашле, ночному энурезу и пр.
Наиболее характерным симптомом, который встречается у большинства больных железодефицитной анемией, является бледность кожи. Нередко она даже приобретает зеленоватый оттенок. При этом склеры (белки) глаз могут становиться голубоватыми.
Анемический синдром развивается в результате нарушения газообмена на фоне падения уровня гемоглобина. Основными его проявлениями являются:
- слабость;
- быстрая утомляемость;
- появление сонливости днем;
- приступы головокружения;
- потеря сознания;
- частые головные боли;
- шум в ушах;
- мелькание пятен перед глазами;
- приступы одышки при физических нагрузках;
- увеличение частоты сердечных сокращений (тахикардия);
- дискомфорт в области сердца;
- понижение уровня артериального давления.
Иногда при железодефицитной анемии наблюдается стойкое повышение температуры тела до субфебрильных значений, причем это может выступать единственным симптомом патологии. На фоне приема железосодержащих препаратов температура нормализуется.
Достаточно часто снижение уровня железа в организме, а значит и продуцируемого гемоглобина, протекает плавно. Поэтому многим органам и системам удается адаптироваться к изменившимся условиям существования. В течение этого времени самочувствие больных постепенно ухудшается, но поскольку это происходит медленно, они не замечают выраженных изменений в своем состоянии и списывают проявляющиеся симптомы на переутомление. Поэтому часто в том момент, когда они проходят обследование или обращаются к врачу, уже наблюдается тяжелая форма ЖДА.
Виды и стадии железодефицитной анемии
В течение заболевания выделяют 3 стадии:
- Прелатентный дефицит железа. На этом этапе происходит уменьшение количества железа, поступающего в красный костный мозг, и снижение объема депонирована в виде ферритина железа. При этом в крови еще сохраняется нормальный уровень сывороточного железа, как и гемоглобина, и эритроцитов. На стадии прелатентного дефицита чаще всего отсутствуют любые симптомы нехватки железа.
- Латентный дефицит железа. На данном этапе запасы железа в организме уже истощаются. Организм направляет основную его массу для синтеза гемоглобина, поэтому его количество в крови сохраняется в пределах нормальных показателей. Но при этом нехватка железа уже начинает сказываться на тканевом обмене, что приводит к возникновению первых, но пока еще слабовыраженных признаков анемического и сидеропенического синдромов.
- Собственно железодефицитная анемия. На этой стадии уровень железа падает до низких значений, его запасы истощаются, в результате снижается уровень сывороточного железа, гемоглобина и количество эритроцитов. Это сопровождается нарастанием клинической картины.
Сама железодефицитная анемия может быть разной степени тяжести, что зависит от уровня гемоглобина в крови. В норме у женщин в каждом литре крови должно присутствовать 120—140 г гемоглобина. Для мужчин нормальными показателями считаются 130—160 г/л. На основании концентрации гемоглобина в крови выделяют 3 степени ЖДА:
- легкая – 90—120 г/л;
- средняя – 70—89 г/л;
- тяжелая – менее 70 г/л.
Диагностика
Для диагностики железодефицитной анемии следует обратиться к терапевту или педиатру, а в сложных случаях – к гематологу. В первую очередь врач опросит пациента, выяснит характер жалоб, особенности питания, наличие хронических заболеваний и т. д. Затем обязательно проводится клинический анализ крови с составлением лейкоцитарной формулы. С его помощью удается обнаружить не только снижение концентрации гемоглобина и эритроцитов, но и другие важные изменения крови, в частности:
- цветового показателя крови – менее 0,8;
- среднего объема эритроцита – менее 70 мкм3;
- среднее содержание гемоглобина в эритроците – менее 24 пг;
- гематокрит – менее 40% для мужчин и менее 35% для женщин;
- СОЭ.
При обнаружении изменений в результатах ОАК назначается биохимический анализ крови. Как правило, исследуют:
- уровень сывороточного железа;
- уровень ферритина;
- общую железосвязывающую способность сыворотки крови;
- концентрацию эритропоэтина;
- коэффициент насыщения трансферрина железом.
При диагностировании железодефицитной анемии обязательно проводится поиск причин, спровоцировавших ее развитие. С этой целью могут назначаться:
- анализ кала на присутствие скрытой крови;
- рентгенологическое исследование, которое чаще проводят с использованием контраста (органов ЖКТ, грудной клетки);
- КТ;
- эндоскопическое исследование (эзофагогастродуоденоскопия, фиброколоноскопия);
- УЗИ органов брюшной полости, почек, щитовидной железы.
В редких случаях проводится исследование пунктата костного мозга.
Нередко в подобных ситуациях требуются консультации узких специалистов, занимающихся диагностикой и лечением заболеваний, провоцирующих развитие ЖДА. Это могут быть акушер-гинеколог, уролог, гастроэнтеролог и т. д.
Лечение железодефицитной анемии
При диагностировании железодефицитной анемии необходимо принять комплекс мер для восполнения дефицита железа, что приведет к улучшению самочувствия. В таких ситуациях пациентам назначаются препараты железа и диета. Но при тяжелой форме анемии может потребоваться переливание эритроцитарной массы.
Обязательно назначается лечение заболеваний, спровоцировавших развитие ЖДА.
Препараты железа
Курс приема препаратов железа – основа лечения железодефицитной анемии, так как восполнить недостаток этого макроэлемента только за счет коррекции питания крайне сложно. В подавляющем большинстве случаев препараты железа назначаются для приема внутрь, но при нарушениях всасывания из-за поражения кишечника или перенесения операция они вводиться внутримышечно или внутривенно. Инъекции осуществляются исключительно в условиях стационара под постоянным контролем медицинского персонала, так как в подобных случаях существует риск наступления шокового состояния.
Для каждого пациента индивидуально подбирают препарат в соответствии с его возрастом, тяжестью течения ЖДА, наличием сопутствующих патологий. Сегодня существует достаточно много лекарственных средств такого рода, причем регулярно на фармацевтический рынок выходят новые препараты, которые являются более совершенными. За счет развития технологий и углубления понимания течения биохимических реакций новые препараты железа отличаются большей эффективностью и безопасностью, чем те, что были синтезированы ранее. При этом повышается и удобство их применения.
Сегодня чаще всего для лечения железодефицитной анемии рекомендуются:
- Nan-O-Fer (Швейцария) – капсулы для перорального употребления, созданные с учетом особенностей усвоения железа в организме. Именно Нанофер сегодня является одним из приоритетных средств для лечения ЖДА, так как он содержит липосомальное железо в форме пирофосфата, а чтобы повысить качество его всасывания в состав препарата введены витамины В12, В6 и фолиевая кислота. Это обеспечивает быстрое восполнение дефицита железа при дозе всего 1 капсула в сутки. Благодаря особой технологии производства Нанофер лишен характерных для других средств побочных эффектов в виде запора, изменения цвета зубов и пр., что делает его препаратом выбора первой линии.
- Тотема – раствор для перорального употребления. Он выпускается в ампулах из темного стекла и содержит глюконат железа, медь и марганец. Раствор употребляют, растворив содержание ампулы в воде. Суточная доза для взрослого человека составляет 2—4 ампулы. При этом готовый напиток не отличается приятным вкусом, что в сочетании с нередким развитием запора, дискомфортом в животе и появлением металлического вкуса во рту становится причиной того, что пациенты нередко самовольно отказываются от лечения.
- Сорбифер Дурулес – таблетки для приема внутрь, содержащие сульфат железа и аскорбиновую кислоту. Принимают за полчаса до еды по 2 таблетки дважды в сутки. Препарат также может провоцировать нарушения пищеварения и появление металлического привкуса во рту.
- Мальтофер – линейка препаратов железа в форме капель для перорального употребления, сиропа и жевательных таблеток. Суточная доза для взрослых составляет 1—3 таблетки. Недостатком средств является их высокая стоимость и возможность развития побочных эффектов.
- Ферум Лек – препарат для внутривенного введения, хотя существуют и пероральные формы под этим торговым названием.
Все препараты железа назначаются курсом 1—5 месяцев, длительность которого определяет врач на основании результатов контрольных анализов крови.
Таким образом, преимущества препарата Nan-O-Fer делают его одним из лучших из существующих на сегодня средств для лечения железодефицитной анемии. Огромным его достоинством является введение в состав железа именно в форме пирофосфата, как это советует МОЗ. Рекомендация базируется на проведенных исследованиях, показавших, что пирофосфат железа усваивается именно в том количестве, которое требуется организму. Поэтому его прием не приводит к развитию побочных эффектов, но при этом обеспечивает полноценное восполнение не только легкого дефицита железа, но и выраженного. При этом препарат Нанофер отличается доступной стоимостью, особенно в пересчете на суточную дозу.
Важно не принимать препараты железа без назначения врача, так как переизбыток железа может спровоцировать развитие негативных последствий, в частности:
- поражение зубов;
- поражение печени вплоть до развития цирроза;
- сахарный диабет;
- сердечно-сосудистые патологии;
- тяжелые аллергические реакции.
Диета
При обнаружении железодефицитной анемии важно скорректировать рацион и ввести в него продукты, в которых железо содержится в наиболее усвояемой форме. Это:
- телятина и говядина, в особенности печень;
- баранина;
- мясо кролика;
- язык;
- яичный желток;
- плоды шиповника;
- морская капуста;
- чернослив;
- бобовые;
- гречка и пр.
Также рекомендуется употреблять во время основных приемов пищи и перекусов продукты, являющиеся источником витамина С. Это:
- плоды шиповника;
- черная смородина;
- болгарский перец;
- петрушка;
- брокколи;
- цитрусовые.
Фосфаты, фитины и щавелевая кислота, которых много в зерновых и ряде овощей, отрицательно сказываются на усвоении железа из пищи и лекарственных средств. Аналогично влияют на его всасывание танин, присутствующий в чае, кофе и какао.
Переливание эритроцитарной массы
Этот метод используются в наиболее тяжелых случаях, когда:
- содержание гемоглобина составляет менее 70 г/л;
- наблюдается массивная кровопотеря;
- присутствует стойкая гипотензия;
- существует высокий риск развития осложнений.
Осложнения ЖДА
При длительно существующей железодефицитной анемии существует высокий риск развития осложнений. Чаще всего они возникают через 5 лет при отсутствии лечения ЖДА. К этому моменту дефицит железа в организме может быть настолько острым, что могут развиваться:
- поражения сердечной мышцы, что приводит к снижению ее сократительной способности и возникновению сердечной недостаточности;
- нарушения работы иммунной системы, что становится причиной учащения случаев возникновения бактериальных и вирусных инфекций, обострения хронических заболеваний, в частности гайморита, тонзиллита;
- нарушения функционирования печени;
- нарушения в репродуктивной системе, что у женщин часто изначально проявляется сбоями в менструальном цикле;
- нарушения работы нервной системы, заключающиеся в раздражительности, плаксивости, ухудшении памяти, внимания (при длительном отсутствии лечения ЖДА, особенно сочетающаяся с атеросклерозом, сахарным диабетом, резко увеличивает вероятность развития болезни Паркинсона, Альцгеймера);
- гипоксическая кома (случается в исключительных случаях);
- инсульт;
- инфаркт миокарда.
ЖДА представляет особую опасность для детей, поскольку может приводить к нарушениям интеллектуального развития. Так как железо участвует в производстве важных для головного мозга веществ, их дефицит приводит к снижению память, концентрации внимания и нарушению интеллектуального развития в целом. В дальнейшем ситуация ухудшается на фоне гипоксии, т. е. кислородного голодания головного мозга, на фоне недостатка гемоглобина.
Железодефицитная анемия у беременных женщин повышает вероятность преждевременных родов и нарушений в развитии плода.
При этом дефицит железа в организме способствует ухудшению течения:
- ИБС;
- бронхиальной астмы;
- ишемии головного мозга.
Профилактика
Предотвратить развитие железодефицитной анемии значительно проще, чем затем бороться с выраженным дефицитом железа. Для этого рекомендуется:
- каждый год в профилактических целях сдавать общий анализ крови;
- обеспечить достаточное ежедневное поступление железа с пищей за счет введения в рацион красного мяса, печени, бобовых и других продуктов, богатых этим макроэлементом;
- проходить профилактические обследования и своевременно лечить нарушения в работе ЖКТ;
- принимать препараты железа при беременности.
Таким образом, сегодня с железодефицитной анемией и ее признаками может столкнуться каждый. Тем не менее при внимательном отношении к своему здоровью можно вовремя обратить внимание на изменения в самочувствии и обратиться к врачу или в профилактических целях использовать препараты железы на только после получения консультации доктора. В целом при своевременном диагностировании ЖДА прогноз весьма благоприятный, и пациентам удается справиться с заболеванием, восстановив нормальный уровень жизни.
Автор статьи

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Моя авторская методика коррекции сегментарной иннервации помогает восстановить нормальную работу внутренних органов с центральной нервной системой. Более 23 лет я успешно применяю ее в лечении своих пациентов.
Записаться к врачу
(Продолжение материала. Начало смотрите здесь.)
Вопросами нехватки железа сегодня занимаются врачи многих специальностей, ведь железодефицитные состояния не требуют специфических гематологических приемов в диагностике и лечении. Но если речь идет об анемии, то участие гематолога обязательно (как минимум на этапе консультативной поддержки), считает Наталья Климкович, заведующая кафедрой детской онкологии, гематологии и иммунологии БелМАПО, доктор мед. наук.
Основные синдромы
Клинически ЖДА характеризуется двумя синдромами. Анемический неспецифичен, обусловлен гипоксией органов и тканей, присутствуют бледность кожных покровов и слизистых, повышенная утомляемость, слабость, сонливость, головокружение, тахикардия — вплоть до гемодинамических нарушений.
При дефиците железа есть одно «но»: анемический синдром клинически очень слабо коррелирует со степенью тяжести анемии. Пациенты могут сохранять компенсацию при очень глубокой анемии. Так, 3–4-летние дети с гемоглобином 27–30 г/л чувствуют себя совершенно нормально, ведут обычный образ жизни. Точно так же в случае хронической, длительно существующей ЖДА у взрослого пациента: с уровнем гемоглобина 70 г/л человек ощущает себя вполне терпимо, т. к. привык к этому состоянию.
Сидеропенический синдром более специфичен: усталость, утомляемость, сонливость, апатия, безразличие. Утром человек просыпается уже уставший. Очень характерный признак — изменение кожи и ее придатков: снижение эластичности и сухость, очаги лихенификации; сухость, ломкость и повышенное выпадение волос; исчерченность и деформация ногтей. А также изменения слизистых: атрофические гингивиты, стоматиты, глосситы вплоть до эзофагитов и дисфагии (затруднение глотания сухой пищи, болезненные спазмы пищевода — синдром Пламмера — Винсона). Здесь требуется специфическая диагностика.
Еще один признак — извращение вкуса и запаха (pica chlorotica), больше проявляется у детей: стремление употреблять в пищу несъедобные вещества — мел, зубной порошок, песок, уголь, глину, сырые продукты и т. д. Пристрастие к необычным запахам (керосина, мазута, бензина, ацетона, гуталина, нафталина, выхлопных газов и др.). Что очень характерно, этот синдром при дефиците железа проявляется снижением аппетита и уменьшением пристрастия к мясным продуктам.
О сидеропении свидетельствует и мышечная гипотония в виде снижения силы мускулатуры, в первую очередь это касается сфинктеров (императивные позывы на мочеиспускание, недержание мочи и газов при кашле, смехе и т. п.) и конечностей; дистрофия эндотелия сосудов (пастозность и отеки; наиболее характерны отеки век).
Среди признаков и проявление иммунной недостаточности на фоне дефицита железа — периодический субфебрилитет, спленомегалия (не ярко выражена, но селезенка пальпируется, что уже не является состоянием нормы).
При сидеропеническом синдроме ярко выражены психоневрологические нарушения. На фоне дефицита железа происходит снижение умственных и познавательных способностей (угнетение центров оптической памяти, концентрации внимания, сенсорной речи, беглости речи и др.). Это обусловлено дефектом функционирования дофамин-, серотонин- и ГАМК-ергических систем (железосодержащие ферменты оксидазы регулируют поведение, сон, двигательную активность, эмоциональный тонус, циркадные ритмы, появляются высокий уровень тревожности, аномальные реакции на стресс).
Большинство железодефицитных анемий проявляют себя в лабораторных исследованиях как гипохромная микроцитарная норморегенераторная анемия. Но если дефицит железа развивается постепенно, то видно и снижение эритроцитарных индексов в общем анализе крови, полученном на гематологическом анализаторе, и снижение гемоглобина примерно в равной степени.
Если же дефицит железа развился после острой кровопотери, то такие показатели, как средний объем эритроцитов и среднее содержание гемоглобина в эритроците, не успеют за снижением гемоглобина, и тогда на определенном этапе можно видеть ЖДА, которая выглядит как нормохромная нормоцитарная анемия. Потому что нужно время, чтобы изменился средний показатель, ведь эритроцит живет около 90 дней. А вот появление гипохромных эритроцитов, хотя бы в малом проценте, врач лабораторной диагностики обозначит уже при морфологическом анализе мазка. В таком случае обязателен анализ морфологии эритроцитов.
Поэтому как бы ни развивались технические возможности и применение гематологических анализаторов, нельзя забывать о морфологических исследованиях периферической крови.
Кроме того, в гемограмме при ЖДА нередко можно увидеть реактивный тромбоцитоз (у детей намного чаще, чем у взрослых, поскольку тромбоциты — это тоже участники местной иммунной реакции, и при развитии вторичной иммунной недостаточности на фоне тканевого дефицита железа количество тромбоцитов увеличивается).
Итак, чаще всего встречается гипохромная микроцитарная норморегенераторная анемия, возможен тромбоцитоз, и всегда имеет место изменение степени анизоцитоза (т. е. показатель RDW >14,5 %).
Как доказать железодефицитную анемию?
Чтобы разобраться, что за анемия в периферии, нужно доказать ее железодефицитный характер. Понятно, что в педиатрии почти 90 % всех анемий — железодефицитные. И когда доктор имеет дело с гипохромной микроцитарной анемией, чаще всего в ее основе все-таки лежит дефицит железа.
Существует целый спектр лабораторных показателей, но на сегодняшний день нет необходимости использовать их все. Особое внимание следует обратить на два показателя: сывороточный ферритин и растворимые трансферриновые рецепторы.
Почему не сывороточное железо? Потому что содержание ионов железа в плазме крови не отражает уровень содержания в клетке, накопления железа в организме. Это показатель содержания железа в плазме крови здесь и сейчас. Кроме того, результат может быть не совсем корректным, если, к примеру, не очень аккуратно произведен забор крови, в ходе чего оказывается разрушена часть эритроцитов.
Оказавшийся в пробирке гемоглобин также является источником железа. И вместо диссоциации железа только из комплекса с трансферрином происходит восстановление иона железа абсолютно из всех имеющихся в сыворотке соединений. Поэтому наличие ионов железа в плазме крови — ситуация сиюминутная и не отражающая содержание микроэлемента в организме.
Совершенно другое дело — сывороточный ферритин (СФ). Тест проводится с использованием специфических моноклональных антител, которые находятся в прямой связи с количеством внутриклеточного железа. Концентрация СФ 1 мкг/л эквивалентна ≈8 мг Fe в резервном фонде организма.
Ферритин был бы идеальным параметром для определения запасов железа в организме, если бы не одно «но»: он является еще и острофазным белком воспаления. Поэтому, когда речь идет о гипохромной микроцитарной анемии с высоким или нормальным содержанием ферритина, для диагностики сидеропении важен такой показатель, как растворимый рецептор трансферрина. По его уровню можно косвенно судить об уровне экспрессии рецепторов на клетках, принимающих железо, в первую очередь для синтеза гемоглобина.
Изменение количества рецепторов трансферрина на клетке также зависит от внутриклеточного состояния железа. Если имеется дефицит Fe, то готовность клетки принимать этот микроэлемент возрастает и количество рецепторов трансферрина тоже увеличивается. То есть при дефиците железа количество трансферриновых растворимых рецепторов возрастает. Сочетание высокого уровня СФ и растворимых рецепторов трансферрина не противоречит друг другу, потому что никто не исключает элемент воспаления параллельно с клеточным дефицитом железа.
Как устранить нехватку железа в организме?
Существует несколько подходов: трансфузия, железосодержащие препараты (пероральные и парентеральные). Железодефицитная анемия — это то состояние, когда трансфузия эритроцит-содержащих компонентов проводится исключительно по витальным показаниям, т. е. при наличии гемодинамических расстройств.
Никакая концентрация гемоглобина при компенсированном состоянии пациента не является показанием для трансфузионной терапии. Поэтому лечение дефицита железа проводится исключительно с применением ферросодержащих препаратов.
Парентерально железосодержащие препараты должны использоваться исключительно по медицинским показаниям, а именно при неэффективности пероральных препаратов или невозможности их назначения. Возможен старт с парентерального препарата железа, когда речь идет о тяжелой степени ЖДА. Но ровно до того момента, пока не удастся перевести анемию из тяжелой в средней степени тяжести.
Поэтому в основном нужно работать с пероральными ферросодержащими препаратами.
В педиатрии суточная доза железа должна рассчитываться по содержанию элементарного железа в зависимости от возраста, степени тяжести анемии и массы тела ребенка. Длительность терапии минимум 12 недель. Эффективность терапии, когда гемоглобин прирастает минимум на 2 г/л в неделю, считается достаточной.
Терапия латентного дефицита железа длится минимум 2 месяца и проводится до нормализации показателя сывороточного ферритина.
Железодефицитная анемия определяется как уменьшение количества эритроцитов, гемоглобина и общего железа в организме. Развитие анемии ускоряется снижением выработки эритроцитов в костном мозге или увеличением распада эритроцитов, потерей в случае хронического кровотечения.
Особенности протекания анемии
Одна из причин анемии – недостаток железа в организме. Симптомы железодефицитной анемии возникают только при наличии тяжелого дефицита железа. Железодефицитная анемия – наиболее частый симптом дефицита «металла», предполагающий, что и другие микроэлементы могут быть в дефиците.
Среди множества веществ, необходимых для выработки эритроцитов, есть не только железо, но и витамин B12, фолиевая кислота. В отсутствие этих веществ развиваются различные формы анемии. В Европе от этого заболевания страдают до 27 млн человек. Заболевание приводит к ухудшению качества жизни, снижению работоспособности, ослаблению иммунной системы и, как следствие, росту инфекций. Наиболее частые жалобы пациентов – утомляемость, слабость и недостаток внимания.
Железодефицитная анемия характерна для всех возрастных групп, от детей до взрослых и пожилых пациентов. Чаще встречается у женщин во время беременности. Очень важно диагностировать анемию у детей, т.к. она тормозит рост, развитие и возможность образования.
Лучше всего лечить препаратами, содержащими не только железо, но и витамины, необходимые для его усвоения и кроветворения. Самую высокую биодоступность имеет двухвалентное железо.
Исследования показали, что для правильного усвоения железа необходим витамин С. Витамины группы В важны для активации кроветворения. При лечении заболевания необходимо оценить все стадии патогенеза и назначить лечение соответствующей комбинацией.
Важность, характеристики и необходимость железа
Согласно различным научным исследованиям, в организме в разные возрастные периоды может содержаться от 3 до 7 г железа. Две трети железа в организме хранится в гемоглобине, а оставшаяся треть – в печени, селезенке, мышцах и костях.
Роль железа в организме человека:
- Железо – один из важнейших минералов организма, необходимых для транспорта кислорода и некоторых метаболических процессов в составе ферментов.
- Он важен для функций центральной нервной системы (он – кофактор синтеза нейромедиаторов – дофамина, норэпинефрина, серотонина), входит в состав белков цитохрома и многих ферментов: нитрогеназ, гидрогеназ, моноксидаз, фосфатаз и других.
- Железо наиболее необходимо для транспорта кислорода как компонент гемоглобина эритроцитов.
При оценке риска анемии в первую очередь требуется подробный анамнез о пищевых привычках пациента. Лучше всего железо усваивается из продуктов животного происхождения (15-20%) и только около 5% из продуктов растительного происхождения.
С пищей получают две формы железа: двухвалентную и трехвалентную. Питание важно для поддержания оптимального баланса железа в организме и для правильного функционирования пищеварительной системы.
Желудочная кислота важна для абсорбции железа:
- Облегчает выведение железа из различных солей с пищей;
- Превращает трехвалентное железо в более растворимое и более легко усваивается организмом в двухвалентной форме;
- Образует соединения двухвалентного железа с такими веществами, как аскорбиновая кислота, она легче всасывается в двенадцатиперстной кишке.
Исследования, проведенные 25 лет назад, показали важность HCl и витамина С для правильного усвоения железа. Нарушение любой из этих цепей также нарушает путь поступления железа в организм.
В теле около 15-20% железа накапливается и используется при недоедании или других причинах, мешающих усвоению этого элемента.
В человеке весом 70 кг содержится около 4 граммов железа. У человека с 5 литрами крови 2,5 г железа входит в состав гемоглобина, 25 мг участвует в обмене веществ. Остальные – это запасы, накапливающиеся в виде ферритина или гемосидерина.
Для поддержания баланса необходимо от 25 до 45 мг железа в день. Но организм восстанавливает потерянное железо во время рециркуляции, поэтому фактическая потеря железа в физиологических условиях составляет около 1 мг.
Причины недостаточности железа
Анемия взрослых
Железодефицитная анемия может развиться из-за хронического кровотечения из внутренних органов Наиболее частые причины:
- Эрозивная патология желудочно-кишечного тракта;
- Варикозное расширение вен пищевода;
- Заболевания легких;
- Обильных, повторяющихся менструациях;
- Недоедание;
- Нарушения питания и усвоения микроэлементов;
- Синдрома мальабсорбции, синдрома мальабсорбции во время беременности или период лактации, в случае гемолиза с гемоглубинурией или сочетанием всех этих факторов.
Заболевание также может быть связано с потерей железа с мочой на фоне гемоглобинурии (пароксизмальной ночной гемоглобинурии). Генетическая предрасположенность, определяющая нарушения обмена веществ или всасывания, может быть тесно связана с ферродефицитной анемией.
Анемия при беременности
Ферродефицитная кистозная анемия составляет около 80-90% анемии у всех беременных. Во время беременности количество железа в организме женщины уменьшается по многим причинам, прямо или косвенно связанным с беременностью.
Прямые причины:
- Потребность плода и недостаточное количество железа и фолиевой кислоты в рационе;
- Рвота, связанная с беременностью;
- Длительное кровотечение из-за акушерской патологии и кровопотери во время родов (примерно 150-200 мг);
- Частые роды и длительное грудное вскармливание;
- Многоплодная беременность;
- перенесенное кесарево сечение.
Установлено, что снижение уровня железа во время беременности составляет 85-100% случаев. Реже встречается у женщин, принимающих добавки железа. Женщины с дефицитом железа с большей вероятностью родят детей с низким весом и низким содержанием железа.
Косвенные причины – это состояния, повышающие риск анемии во время беременности:
- хронические инфекционные заболевания;
- наличие ревматизма;
- хроническое воспаление желчного пузыря, почек, миндалин и т. д.
Смешанный дефицит железа и фолиевой кислоты проявляется во втором или третьем триместре беременности и может быть связан с особенно тяжелым состоянием беременности.
Послеродовая анемия развивается из-за сочетания факторов:
- потребности плода;
- кровотечения и лактации;
- косвенных факторов риска.
Всего теряется более 900 мг железа, что эквивалентно двум литрам потерянной крови. Во время лактации ежемесячно теряется около 30 мг железа. Большинство женщин беременеют с низким запасом железа, и беременность может привести к железодефицитной анемии.
Беременным рекомендуются добавки с железом, содержащие железо-стимулирующие и гемопоэтические витамины. Лучшая альтернатива – овощные, натуральные продукты.
Железодефицитная анемия у младенцев, детей и подростков
Заболевание чаще всего встречается у детей и подростков, особенно у истощенных и младенцев с рецидивирующими инфекционными заболеваниями. Исследование, проведенное в странах Балтии, показало, что анемия чаще всего встречается у младенцев в возрасте от 5 до 12 месяцев (29,6%) и девочек в возрасте от 13 до 16 лет (17,8%).
Наиболее частый фактор риска от 1 до 3 лет – это низкая масса тела при рождении, а у подростков – инфекционные заболевания. Основной и наиболее частый патологический механизм анемии – дефицит железа. Оценка данных теста Raven показала, что у детей с железодефицитной анемией младенческого и раннего возраста показатели были хуже по сравнению с контрольной группой.
Было обнаружено, что даже при адекватной терапии железом запасы железа не могут быть восстановлены, если анемия развивается на ранних стадиях плода. Дефицит железа на более поздних стадиях развития можно компенсировать добавками железа.
Дефицит железа во время развития ребенка может подавлять миелинизацию спинного мозга и ее механизмы. Это распространенная во всем мире патология: в западных странах заболеваемость детей в возрасте до 4 лет составляет 12-14%, а в развивающихся – более 50%.
Следовательно, анемия должна быть своевременно диагностирована, поскольку она мешает естественному развитию ребенка:
- возникают расстройства поведения и обучения;
- повышается риск инфекций;
- ухудшается физическое развитие.
Железодефицитная анемия может возникнуть уже в младенчестве или подростковом возрасте.
У младенцев основная причина этого заболевания – это кормление не грудным молоком или различными заменителями, поскольку они не содержат достаточного количества железа, в отличие от грудного молока.
Среди подростков эта анемия гораздо чаще встречается у девочек из-за начала менструации. В среднем за менструальный цикл теряется около 40 мл крови. Другие возможные причины часто связаны с пищевыми привычками:
- диета;
- вегетарианство.
Реже железодефицитная анемия сочетается с другими заболеваниями или анатомическими изменениями, мешающими усвоению питательных веществ:
- пониженная кислотность желудочного сока;
- состояние после операций на желудке или кишечнике;
- целиакия;
- муковисцидоз;
- прием некоторых лекарств.
Клиника и диагностика
Пациенты при анемии чаще всего жалуются на:
- снижение энергии;
- утомляемость ног или рук;
- головные боли;
- общую слабость.
Также возможны: эпизодический шум в ушах, обмороки, выпадение волос, запоры, покалывание в мышцах, потеря аппетита, бессонница, нарушение менструального цикла, дисфагия, боль в языке.
Поскольку болезнь прогрессирует медленно, организм на время адаптируется, но пациенты, страдающие этим заболеванием, также могут иметь очень серьезные состояния.
Симптомы:
- затрудненное дыхание из – за гипоксии, тахикардии с сердцебиением и покалывание в ушах;
- головокружение;
- грудная жаба.
Эти симптомы связаны с уменьшением поступления кислорода к тканям из-за анемии. Наиболее характерные признаки анемии:
- бледность;
- глоссит;
- стоматит;
- койлонихия (тонкие, потрескавшиеся ногти в форме чайных ложек).
Именно эти особенности выявляются при физикальном осмотре.
Диагноз подтверждается на основании результатов лабораторных исследований. Ранняя железодефицитная анемия подозревается на основании анализа крови. Эритроциты обычно называют микроцитарными и гипохромными.
Самый точный тест – определение концентрации ферритина. Пациенты с уровнем ферритина ниже 25 мкг/л имеют высокий риск анемии. Если он больше 100 мкг/л, это говорит о достаточном поступлении железа в организм и низком риске развития заболевания. Важно учитывать, что ферритин может быть патологически повышенным при некоторых состояниях (воспаление, цирроз).
Во время железодефицитной анемии увеличивается количество железосодержащего белка трансферрина. Количество железа, связывающегося с этим белком, снижается, что приводит к снижению насыщения трансферрина и увеличению общего связывания железа с белками плазмы (обнаружено снижение уровня железа). В сомнительных случаях для уточнения заболевания проводят пункцию костного мозга.
Диагностические тесты, по крайней мере, общий анализ крови, очень ценны, поскольку клинические симптомы появляются только на более поздних стадиях.
Первые шаги – это правильная диагностика и профилактика болезни. Рекомендации Соединенных Штатов Америки (США) призывают к скринингу беременных женщин на железодефицитную анемию. Однако, отсутствуют доказательства необходимости универсального скрининга у других пациентов, не имеющих симптомов.
Если у пациента есть подозрение на недоедание, для оценки повреждений, вызванных дефицитом железа, должен быть выполнен общий анализ крови.
Лечение железодефицитной анемии
В первую очередь выявляются причины дефицита железа. Некоторые врачи рекомендуют скорректировать рацион, не назначая лекарств. Действительно железо хорошо усваивается из телятины, печени, почек. Однако, при наличии железодефицитной анемии диетической коррекции недостаточно и необходима терапия препаратами железа.
Оральные добавки железа не следует принимать с кофе, чаем, молоком или другими жидкостями, ухудшающими абсорбцию (всасывание). Также следует оценить взаимодействие пищи и уже принимаемых лекарств с препаратом железа.
Ухудшают усвоение железа пища, насыщенная дубильными веществами (чай) или фитатами (отруби, злаки), и препараты, повышающие pH желудочного сока (ингибиторы протонной помпы, блокаторы гистамина H1).
Препараты железа для перорального применения также не назначают в сочетании с антибиотиками (хинолонами, доксициклином, тетрациклинами, хорамфениколом или пеницилламином), поскольку они ингибируют усвоение солей железа.
Желудочно-кишечное всасывание элементарного железа лучше происходит при воздействии кислой желудочной среды, обеспечиваемой использованием аскорбиновой кислоты (витамина С). Всасывание железа активнее перед едой, но это условие связано с повышенным риском раздражения слизистой оболочки желудка и возможной тошноты.
Пероральная терапия – это лечение первой линии при железодефицитной анемии. При выборе лекарства следует учитывать следующие критерии:
- Количество действующего вещества должно зависеть от тяжести анемии;
- Лечение должно быть полным: часто у больного присутствует не только нехватка железа, но и кроветворных витаминов – тогда необходима политерапия;
- Необходимо прогнозировать естественное течение железодефицитной анемии: при кроветворении может возникнуть дефицит фолиевой кислоты и других витаминов группы B (B6, B12), поэтому следует рассмотреть комбинацию элементов;
- Железо в препарате должно легко выделяться с кислотами желудка или в среде двенадцатиперстной кишки. Лучше всего усваиваются организмом препараты двухвалентного железа, принимаемые в сочетании с витамином С;
- Препарат должен быть удобным в применении (сочетание необходимых действующих веществ), с редкими побочными эффектами.
Младенцы с повышенным риском развития этой анемии:
- Дети, живущие в бедных семьях;
- Недоношенные дети или младенцы с низкой массой тела, питавшиеся коровьим молоком.
Важно поощрять грудное вскармливание и давать женщинам железосодержащие препараты. Добавки железа также рекомендуются для здоровых младенцев и беременных женщин, поскольку недавние клинические испытания показали, что регулярное использование добавок железа будущими матерями привело к значительному снижению количества новорожденных с массой тела менее 2,5 кг.
Колледж пищевых продуктов и питания США опубликовал рекомендации по использованию железа. В них говорится о следующих нормах:
- здоровому подростку необходимо 8 мг железа в день;
- женщинам – 18 мг во время менструации;
- вегетарианцам – 16 мг;
- донорам крови – 20 мг.
Пероральная терапия железом успешна, если гемоглобин повышается на 10 мг/л за 2–3 недели. Пациенты должны знать, что терапия для восстановления запасов железа, даже если гемоглобин уже в норме, может занять до четырех месяцев.
Передозировка пероральных препаратов может вызвать побочные эффекты:
- рвоту;
- диарею;
- запор;
- тошноту;
- потемнение стула.
Высокие дозы также могут вызывать артрит, сексуальную дисфункцию (аменорея, ранняя менопауза, снижение либидо, импотенция), респираторный дистресс и, в исключительных случаях, гибель.
Данные клинических исследований
Так как ферродефицитная анемия – проблема, затрагивающая множество стран, над методами ее лечения работают ученые по всему миру.
На сегодня даны следующие рекомендации:
- Для лечения железодефицитной анемии, вызванной патологиями желудочно-кишечного тракта, лучшие препараты, предназначенные для внутривенного введения. Второй выбор – жидкие пероральные препараты.
- Данные проспективных рандомизированных исследований однозначно свидетельствуют о том, что при воспалительном заболевании кишечника, при послеоперационном кровотечении и тяжелой анемии внутривенная терапия железом статистически значимо эффективнее и безопаснее, чем пероральная терапия железом.
- В клинической онкологии рекомендовано совместное внутривенное введение железа с эритропоэтином. Статистически значимый эффект, оказываемый на кроветворение в этом случае, при сравнении приема эритропоэтина или железа перорально в отдельности 73% против 41%.
Но важно учитывать, что внутривенное введение таких препаратов связано с повышенной частотой побочных реакций. Больных могут беспокоить:
- тошнота;
- боль в животе;
- диарея;
- реакции в месте инъекции (боль, поверхностный флебит);
- металлический привкус во рту;
- головная боль;
- сонливость;
- сыпь;
- анафилактические реакции.
Выводы
Железодефицитная анемия на первых этапах не проявляется какими-либо специфическими симптомами.
Медленно развивающееся заболевание может быть нетяжелым, но оно ослабляет иммунную систему, влияет на общее состояние организма, прогрессирование и исход хронических заболеваний.
Для беременных женщин и младенцев железодефицитная анемия – очень серьезное заболевание, влияющее на течение беременности и самочувствие матери во время родов или операций, развитие новорожденного.
Профилактика и лечение препаратами железа несложны, но специалисту сложно заподозрить возможную анемию на ранней стадии, поэтому гемоглобин нужно проверять не дожидаясь серьезных симптомов. Для терапии анемии нужно подбирать препараты, содержащие комбинацию необходимых веществ.
Продолжение статьи
- Часть 1. Анемия.
- Часть 2. Апластическая анемия.
- Часть 3. Серповидноклеточная анемия.
- Часть 4. Анемия у пожилых людей.
- Часть 5. Лечение железодефицитной анемии.
- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Железодефицитная анемия
Железодефицитная анемия
Дефицит железа в организме: причины появления, симптомы, диагностика и способы лечения.
Определение
Дефицит железа в организме, или железодефицитная анемия – это патологическое состояние, для которого характерно снижении уровня железа в организме, приводящее к уменьшению концентрации эритроцитов и гемоглобина в крови. По данным ВОЗ, более 2 миллиардов людей в мире имеют недостаток железа в организме.
Причины появления железодефицитной анемии
Наиболее частой причиной возникновения дефицита железа с последующим развитием анемии является неправильное или несбалансированное питание.
Основную группу риска составляют вегетарианцы, люди, придерживающиеся жестких диет с ограниченным набором продуктов в рационе питания, а также пожилые люди — из-за снижения способности кишечника к усвоению железа. Кроме того, нарушение всасывания железа в желудочно-кишечном тракте может наблюдаться после резекции желудка или тонкого кишечника, в результате атрофии слизистой желудка, снижения секреции соляной кислоты, а также в результате целиакии (врожденного заболевания, связанного с непереносимостью глютена), ожирения. Колонизация желудка Helicobacter pylori приводит к увеличению потери железа и снижает его всасывание. Негативное влияние на процессы пищеварения оказывают гельминты, затрудняя, в том числе, всасывание железа.
Железодефицитная анемия нередко диагностируется у детей, подростков и беременных женщин, поскольку у них ежедневная потребность в железе выше, чем в среднем в популяции.
На втором месте среди причин железодефицитной анемии стоит кровопотеря — как острая, так и хроническая. После тяжелых травм, обильных носовых и маточных кровотечений, кровохарканья развивается дефицит железа в связи с потерей большого количества эритроцитов, содержащих железо, и некоторых белков плазмы крови, которые связывают железо в крови.
К менее очевидным причинам потери железа вследствие кровопотери относятся:
- нарушение правил донорства;
- частые необоснованные заборы крови для обследования;
- обильные менструации;
- кровопотери при язвенной болезни желудка и двенадцатиперстной кишки, воспалительных заболеваниях кишечника (болезни Крона и неспецифическом язвенном колите);
- кровотечение из расширенных геморроидальных вен.
У детей первого года жизни возможной причиной хронической кровопотери может стать использование для искусственного вскармливания цельного молока (коровьего, козьего и др.) и неадаптированных молочных смесей в виде разведенного молока и кефира.
Доказано, что при длительном применении такого питания у младенцев развиваются диапедезные кровотечения кишечника (повышенная проницаемость мелких сосудов) с потерей железа.
Классификация железодефицитной анемии
Клиническая классификация железодефицитной анемии:
- Постгеморрагическая анемия – развивается на фоне регулярных (возможно и небольших) кровопотерь (носовых кровотечений, кровянистых выделений из мочевого пузыря и т.д.) или как следствие значительной кровопотери.
- Анемия, связанная с патологиями ЖКТ, — развивается после резекции кишечника, гастроэктомии и связана с нарушением функции всасывания железа.
- Анемия у беременных и кормящих женщин – развивается в результате недостаточного поступления железа, необходимого для развития эмбриона.
- Ювенильная анемия – развивается, как правило, у подростков женского пола и связана с гормональной перестройкой организма.
- Вторичные анемии – развиваются на фоне воспалительных, инфекционных и онкологических процессов вследствие большой потери железа при распаде опухолевых тканей или повышения потребности в железе в очагах воспаления.
- Эссенциальная (идиопатическая) анемия – диагностируется в тех случаях, когда точно установить причину нехватки железа не удается.
- Алиментарная анемия — к факторам алиментарного порядка относят вегетарианство, диеты с ограниченным потреблением мяса, снижение абсорбции или транспорта железа.
Любая анемия подразделяется по степени тяжести в зависимости от уровня снижения гемоглобина крови. Для детей старше 6 лет и взрослых действует следующая классификация:
- анемия легкой степени тяжести, когда уровень гемоглобина составляет от 90 до 120 г/л;
- анемия средней степени тяжести, когда уровень гемоглобина составляет от 70 до 89 г/л;
- тяжелая анемия, когда уровень гемоглобина опускается ниже 70 г/л.
Для детей младше 6 лет нормальный уровень гемоглобина составляет выше 110 г/л.
Железодефицитную анемию классифицируют по стадиям протекания:
1-я стадия. Потеря железа больше, чем его поступление, в результате чего его запасы в организме снижаются, а всасывание в кишечнике увеличивается.
2-я стадия. Истощение запасов железа, количество эритроцитов начинает снижаться.
3-я стадия. Развивается легкая степень анемии.
4-я стадия. Развивается выраженная анемия с явным снижением насыщения эритроцитов гемоглобином.
5-я стадия. Тяжелая анемия с циркуляторными нарушениями и тканевой гипоксией.
Симптомы железодефицитной анемии
Железодефицитная анемия является заболеванием крови и проявляется многочисленными симптомами, которые объединены в два основных синдрома: анемический и сидеропенический.
Анемический синдром характеризуется падением уровня гемоглобина и проявляется общей слабостью, повышенной утомляемостью, головокружением, повышенной чувствительностью к холоду, шумом в ушах. При тяжелой анемии появляется одышка, чувство нехватки воздуха, учащенное сердцебиения, мелькание «мушек» перед глазами. В редких случаях возможны обморочные состояния и нарушение сознания.
При длительном течении и медленном развитии железодефицитной анемии возможна компенсация и отсутствие субъективных неприятных симптомов.
Внешне человек, страдающий железодефицитной анемией, бледен, губы и слизистые полости рта бледно-розовые, артериальное давление может быть снижено, при исследовании пульса наблюдается его учащение.
Сидеропенический синдром заключается в дефиците железа во многих тканях организма. Это проявляется сухостью кожных покровов, шелушением кожи и трещинами в уголках рта (заедами, или ангулярным стоматитом). Иногда возникают жалобы на сухость во рту, боль или жжение языка. Ногти теряют прочность и начинают слоиться. Ногтевая пластина принимает вогнутый, ложкообразный внешний вид (койлонихия).
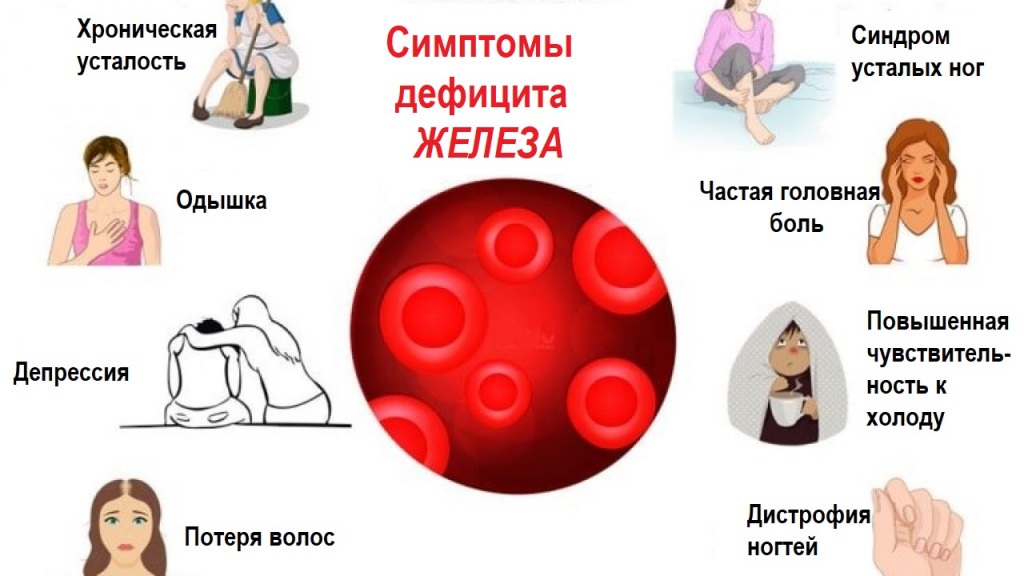
Младенцы часто срыгивают пищу, у детей постарше наблюдается необъяснимая рвота, расстройства стула, плохая прибавка веса.
Диагностика железодефицитной анемии
Для диагностики железодефицитной анемии могут быть назначены следующие лабораторные и инструментальные обследования:
- клинический анализ крови (определение уровня гемоглобина, количества эритроцитов, их размера, насыщения гемоглобином, формы, уровня гематокрита, скорости оседания эритроцитов, количества тромбоцитов и подсчет лейкоцитарной формулы);
С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме.
Синонимы: Анализ крови на СРБ; С-реактивн�…
Железо сыворотки (Iron, serum; Fe)
Определение концентрации железа в сыворотке крови в комплексе с другими тестами (см. белки, участвующие в обмене железа) используют в диагностике железодефицитны�…
Ферритин (Ferritin)
Синонимы: Анализ крови на ферритин; Депонированное железо; Индикатор запасов железа. Serum ferritin.
Краткая характеристика определяемого вещества Ферритин
Ферритин &n…
Трансферрин (Сидерофилин, Transferrin)
Синонимы: Переносчик железа; Сидерофилин. Siderophilin, Transferrin; Tf.
Краткая характеристика определяемого вещества Транферрин
Транферрин – плазменный бел�…
Гастроскопия
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологич…
Колоноскопия
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Колоноскопия с седацией (во сне)
Лечебно-диагностический метод исследования толстого кишечника, во время которого при необходимости может быть проведено малое хирургическое вмешательство (биоп�…
ЭКГ за 5 минут
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Расшифровка ЭКГ
Расшифровка ЭКГ с заключением, выполненная квалифицированным кардиологом ИНВИТРО.
ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого — регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
К каким врачам обращаться
При появлении слабости, сонливости, повышенной чувствительности к низким температурам и других симптомах, характерных для недостатка железа в организме, необходимо обратиться к
врачу-педиатру
или к
терапевту
.
Врач составит индивидуальный план диагностики и лечения, а также при необходимости назначит консультации узких специалистов.
Лечение железодефицитной анемии
Лечение железодефицитной анемии назначается врачом после обследования и включает сбалансированную диету и терапию заболевания или состояния, которое привело к развитию дефицита железа, а также восполнение запасов железа в организме.
Препараты двухвалентного и трехвалентного железа назначаются курсом не менее 1,5-2 месяцев, затем, если удалось нормализовать уровень гемоглобина, их дозировку уменьшают в два раза, но продолжают принимать еще минимум 4-6 недель.
При тяжелых состояниях прибегают к гемотрансфузионной терапии.
Осложнения железодефицитной анемии
Легкая степень железодефицитной анемии обычно не вызывает серьезных осложнений, однако длительный дефицит железа может негативно влиять на умственное и физическое развитие ребенка.
Тяжелые степени железодефицитной анемии способны привести к нарушениям работы сердца: аритмиям, снижению сократительной способности сердца и даже к инфаркту миокарда и сердечной недостаточности.
Для беременных железодефицитная анемия опасна изменением тонуса мускулатуры матки, а также задержкой развития плода.
Профилактика железодефицитной анемии
Профилактика железодефицитной анемии заключается в решении основной проблемы развития дефицита железа – недостаточного поступления железа в организм. Важно придерживаться адекватного и сбалансированного питания. Ежедневная потребность взрослого человека в железе составляет около 1–2 мг, ребенка от 0,5 до 1,2 мг в сутки. Полноценное питание при отсутствии заболеваний способно восполнять естественные потери железа, причем важно не количество железа в продукте, а его доступность для всасывания в кишечнике.
Лучше всего всасывается гемовое железо, или иначе – железо животного происхождения. Основными источниками гемового железа являются говядина, баранина, печень, в меньшей степени – рыба и творог.
Железо, содержащееся в продуктах растительного происхождения, имеет сниженную биодоступность (хуже усваивается организмом) и поэтому может рассматриваться лишь как дополнение к мясным продуктам.

Для профилактики дефицита железа у детей разработаны рекомендации по дополнительному введению железа с 4-месячного возраста и до введения прикорма – каш, обогащенных железом. На искусственном вскармливании все дети до 12 месяцев должны получать адаптированные молочные смеси, обогащенные железом.
В рамках профилактики важно вовремя проходить обследование и лечить заболевания, приводящие к хронической кровопотере.
Источники:
- И.Н. Бокарев, Л.В. Попова. Внутренние болезни. Дифференциальная диагностика и лечение: Учебник. – М.: Издательство «Медицинское информационное агентство», 2015. – 776 с.
- Клинические рекомендации «Железодефицитная анемия». Разраб.: Национальное гематологическое общество, Национальное общество детских гематологов, онкологов. – 2021
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
3722
09 Февраля
-
3726
09 Февраля
-
3738
08 Февраля
Похожие статьи
Полипы
Полипы: причины появления, симптомы, диагностика и способы лечения.
Энтеробиоз
Энтеробиоз: причины появления, симптомы, диагностика и способы лечения.
Энтерит
Энтерит — воспалительное поражение слизистой оболочки тонкого кишечника, в результате которого происходят его дистрофические изменения, приводящие к нарушениям барьерной, пищеварительной и транспортной функции.
Железодефицитная анемия
Железо входит в состав белка гемоглобина, который транспортирует кислород от лёгких к тканям. Если организму не хватает железа, нарушается образование белка гемоглобина и эритроцитов — красных кровяных телец. В результате развивается железодефицитная анемия.
СОДЕРЖАНИЕ
Железо и его роль в организме
Симптомы железодефицитной анемии
Диагностика железодефицитной анемии
Причины развития железодефицитной анемии
Лечение железодефицитной анемии
Профилактика железодефицита
Диета при железодефицитной анемии
Железодефицитная анемия
Железодефицитная анемия (код по МКБ-10: D50) — это состояние, при котором снижается содержание железа в сыворотке крови, костном мозге и депо (белках, выступающих в роли «хранилища» железа в тканях). В результате нарушается образование гемоглобина и эритроцитов — красных кровяных телец. Из-за недостатка железа меняется и цвет крови: эритроциты становятся бледными. Поэтому железодефицитную анемию также называют гипохромной (от греч. hypo — «под, ниже» и chroma — «цвет»). По данным ВОЗ, на долю железодефицитной анемии приходится примерно 50% всех случаев анемии в мире.
При железодефицитной анемии в крови уменьшается количество эритроцитов — красных кровяных телец
Железо и его роль в организме
Железо — один из важнейших микроэлементов. Железо входит в состав белков гемоглобина и миоглобина. Первый помогает эритроцитам (красным клеткам крови) переносить кислород к тканям и органам, второй запасает резервный кислород в мышцах. Железо содержится и в некоторых ферментах — соединениях, участвующих в обмене веществ.
Белок гемоглобин помогает эритроцитам переносить кислород к тканям и органам.
Несмотря на исключительную значимость железа, организм самостоятельно его не вырабатывает — только получает извне, с пищей. Для нормальной работы организма в день нужно не менее 1 мг железа.
Важно помнить, что из всего железа, поступившего в организм, усвоится только около 10%. Поэтому, чтобы организм получил нужное количество микроэлемента, взрослые мужчины должны употреблять 10–12 мг железа в день, женщины — 20–30 мг. Норма для женщин существенно выше из-за регулярных потерь крови во время менструаций.
В крови железо находится в связке с белком трансферрином, который переносит его к тканям и органам. Большая часть поступающего железа уходит на образование гемоглобина, а оставшаяся — депонируется (запасается). Запасы также пополняются за счёт железа, которое высвободилось при распаде состарившихся эритроцитов.
В роли депо («хранилища») железа в организме выступают белковые комплексы — ферритин и гемосидерин. Больше всего этих белков содержат печень, селезёнка, мышцы.
При дефиците микроэлемента сперва расходуется железо, содержащееся в сыворотке крови. Когда и его уровень снижается, организм начинает использовать запасы железа из «хранилища» — депо. Если при этом человек систематически недополучает железа извне — из еды или добавок, то запасы микроэлемента в организме истощаются. Это может приводить к патологическому снижению концентрации гемоглобина или эритроцитов в крови — развивается анемия.
Анемии предшествует латентный железодефицит. Так называют состояние, когда запасы железа в организме уже истощены, но ещё сохраняется нормальный уровень гемоглобина.
Врач может понять, что у пациента латентный железодефицит, по данным лабораторных исследований: на фоне нормального гемоглобина анализ крови покажет низкие значения сывороточного железа и ферритина.
3.9.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

4.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

4.5. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

Гораздо реже, чем недостаток, развивается избыток железа. Так, при бесконтрольном приёме препаратов железа, неоднократных переливаниях крови и некоторых генетических заболеваниях (гемохроматоз) железо может излишне накапливаться в тканях. Избыток железа тоже вреден: токсичен для печени, сердца, поджелудочной железы. Поэтому в норме организм регулирует обмен этого микроэлемента: печень, кишечник, белки крови участвуют в поддержании его баланса в крови и тканях.
Симптомы железодефицитной анемии
Человек зачастую не замечает, что у него развилась анемия. Признаки железодефицитной анемии обычно проявляются, когда концентрация гемоглобина уже значительно снижена.
Симптомы анемии:
- повышенная утомляемость;
- головокружение;
- выпадение волос, бледность кожи и ломкость ногтей;
- иногда — ощущение покалывания и жжения кончика языка.
Если не начать восстановление запасов железа, могут развиться одышка, рассеянность, учащённое сердцебиение (тахикардия).
Ещё один необычный симптом железодефицитной анемии — синдром беспокойных ног. Это навязчивая потребность совершать движения ногами в состояние покоя, часто — перед сном. Синдром затрудняет засыпание и ухудшает качество сна.
Кроме того, при анемии нарушается насыщение тканей головного мозга кислородом, что тоже влияет на сон: может приводить к сонливости или, наоборот, бессоннице.
Железодефицитная анемия может проявляться неприятными симптомами, например повышенной утомляемостью, головокружениями.
Диагностика железодефицитной анемии
Хотя при железодефицитной анемии и развивается ряд неприятных симптомов, которые позволяют заподозрить болезнь, решающее значение для диагностики всё же имеют лабораторные исследования.
В соответствии с клиническими рекомендациями для постановки диагноза «железодефицитная анемия» выполняют общий (клинический) анализ крови с оценкой гематокрита, исследованием уровня эритроцитов и ретикулоцитов в крови и определением среднего содержания и средней концентрации гемоглобина в эритроцитах, размеров эритроцитов.
3.4.
Вен. кровь (+220 ₽) 1 день
Исследование показывает количество и физические характеристики клеток крови: эритроцитов, лейкоцитов, тромбоцитов. Анализ помогает оценить общее состояние здоровья, выявить воспаления, интоксикации, дифференцировать бактериальные и вирусные инфекции, помочь в диагностике заболеваний кроветворных органов, аллергических реакций, аутоиммунных болезней, онкологических заболеваний, а также проконтролировать их лечение.

Также при подозрении на железодефицитную анемию целесообразно исследовать показатели обмена железа: ферритин, трансферрин, общую железосвязывающую способность сыворотки (ОЖСС), уровень сывороточного железа и коэффициент насыщения трансферрина железом.
4.5. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

4.6. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

4.2. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

4.1. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) 1 день

4.9. Вен. кровь (+220 ₽) 
Вен. кровь (+220 ₽) Колич. 1 день

Причины развития железодефицитной анемии
Несмотря на то что во многих странах, например в США, продукты дополнительно обогащают железом, железодефицитная анемия всё равно остаётся важной проблемой общественного здравоохранения.
Так происходит потому, что дефицит железа в организме не всегда связан с его недостаточным потреблением. Железа может не хватать из-за того, что оно плохо усваивается или сильно расходуется.
У взрослых дефицит железа чаще всего связан с кровопотерями. Так, у женщин детородного возраста железодефицит может возникать из-за обильных менструаций, а после наступления климакса — из-за кровотечений в желудочно-кишечном тракте. Проблемы с ЖКТ, приводящие к кровотечениям, могут стать причиной дефицита железа и у мужчин. Также в группе риска из-за кровопотерь доноры крови и пациенты с хронической почечной недостаточностью, которые находятся на программном гемодиализе.
Железодефицитную анемию, которая развилась после кровопотери, называют постгеморрагической. Острая постгеморрагическая анемия возникает после обильных, остро возникающих кровотечений, например при травмах. Хроническая — после длительных необильных, зачастую скрытых кровотечений.
В определённые периоды жизни потребность человека в железе резко возрастает. Например, особенно интенсивно железо расходуется во время беременности — на образование эритроцитов, так как объём крови у женщины в этот период увеличивается. Растущему плоду для развития тоже необходимо железо. У детей из-за быстрого роста организма потребность в железе также повышается, особенно в период от рождения до двух лет и в переходном возрасте. При этом с пищей этого микроэлемента зачастую поступает меньше, чем требуется организму беременной женщины, ребёнка или подростка.
Дефицит железа может вызвать пикацизм, или парорексию, — тягу к поеданию несъедобных веществ, к примеру мела. Пикацизм нередко наблюдают у детей и беременных женщин.
Нехватку железа при его достаточном потреблении могут вызвать и различные нарушения всасывания этого микроэлемента. Так, при воспалительных заболеваниях, а также после резекции части желудка или кишечника усвоение железа часто нарушается.
И наконец, дефицит железа может быть обусловлен несбалансированной диетой, бедной источниками железа.
Лечение железодефицитной анемии
Цель лечения железодефицитной анемии — привести в норму уровень гемоглобина и восполнить тканевые запасы железа.
Нормальные значения гемоглобина:
- у женщин — 120–140 г/л;
- у мужчин — 130–160 г/л.
Нормальные значения гемоглобина у детей разного возраста:
- 0–14 дней — 145 г/л;
- 15–28 дней — 120 г/л;
- 1 месяц — 5 лет — 110 г/л;
- 6–11 лет — 115 г/л;
- 12–14 лет — 120 г/л;
Нормальные показатели тканевых запасов железа: ферритин сыворотки > 40–60 мкг/л.
Для лечения железодефицитной анемии используют пероральные препараты двухвалентного или трёхвалентного железа, чаще всего сульфат железа.
В соответствии с рекомендациями ВОЗ, для взрослых пациентов суточная доза железа при лечении анемии должна составлять в среднем 120 мг в день, для профилактики железодефицита — 60 мг в день.
Терапия обычно продолжается от 1 до 3 месяцев. Курс лечения препаратами железа целесообразно дополнять приёмом поливитаминов для наилучшего усвоения железа.
Профилактика железодефицита
Чтобы не допустить развития железодефицита или своевременно его восполнить, нужно контролировать показатели крови. Для этого стоит ежегодно сдавать клинический анализ крови, а после получения результата — обсудить его с врачом-терапевтом.
3.9.1.
Вен. кровь (+220 ₽)
Клинический анализ крови — исследование состава крови, которое позволяет оценить общее состояние здоровья, выявить воспаление, бактериальные, вирусные и грибковые инфекции, а также помочь в диагностике анемий, заболеваний кроветворных органов, аллергических реакций и аутоиммунных болезней.




Очень важно полноценно питаться. Рацион должен быть разнообразным, сбалансированным, богатым продуктами, содержащими железо и белок: без него железо хуже усваивается.
Если у человека есть заболевания, вызывающие регулярные кровопотери, очень важно своевременно их выявлять и лечить, чтобы минимизировать ущерб для организма от потери крови.
Людям, входящим в группу риска по развитию железодефицита (дети и подростки, беременные, кормящие и женщины с обильными менструациями, доноры крови, пациенты на гемодиализе) по согласованию с врачом целесообразно принимать препараты железа в небольших дозах.
Диета при железодефицитной анемии
Лучше всего усваивается гемовое железо, которое содержится в продуктах животного происхождения. Негемовое — железо из растительной пищи и зерновых продуктов — усваивается значительно хуже.
Однако именно продукты с негемовым железом — основа рациона большинства людей, в том числе вегетарианцев и веганов. Таким людям особенно важно дополнять своё питание источниками железа.
Чтобы получать достаточное количество микроэлемента, в рацион нужно включать:
- мясо и субпродукты (особенно печень);
- бобовые (чечевица, фасоль);
- зелень (шпинат, сельдерей);
- фрукты (гранат, яблоки);
- сухофрукты (курага).
Важно знать и то, какие сочетания продуктов способствуют усвоению железа, а какие — затрудняют его всасывание. Так, негемовое железо из растительной пищи лучше усваивается в сочетании с животным белком. Витамин С тоже помогает всасыванию железа. Поэтому можно, например, запивать еду, богатую железом, апельсиновым соком. А кофе и молочные продукты, наоборот, осложняют усвоение железа.
Частые вопросы
Чтобы поставить диагноз «железодефицитная анемия», врач может назначить общий (клинический) анализ крови с оценкой гематокрита, исследованием уровня эритроцитов и ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, размеров эритроцитов.
Также при железодефицитной анемии целесообразно исследовать показатели обмена железа: ферритин, трансферрин, общую железосвязывающую способность сыворотки (ОЖСС), уровень сывороточного железа и коэффициент насыщения трансферрина железом.
Лечением железодефицитной анемии занимаются терапевты, гематологи.
Информацию проверил
врач-эксперт
Информацию проверил врач-эксперт
Роман Иванов
Врач-дерматовенеролог
Оцените статью:
Полезная статья? Поделитесь в социальных сетях:
ВАЖНО
Информация из данного раздела не может служить достаточным основанием для постановки диагноза или назначения лечения. Решение об этом должен принимать врач на основании всех имеющихся у него данных.