Дата публикации 8 октября 2019Обновлено 29 апреля 2022
Определение болезни. Причины заболевания
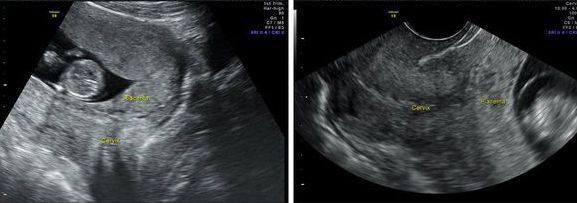
Предлежание плаценты (placenta praevia) – это аномальное расположение плаценты в нижних отделах матки, когда она целиком или частично перекрывает внутренний зев матки (мышечное кольцо на границе между полостью матки и шейки матки, препятствующее преждевременному рождению плода при беременности) [1].
Краткое содержание статьи — в видео:
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Если беременность протекает благоприятно, нижний край плаценты обычно располагается на 5 см выше области внутреннего зева во II триместре (20-27 недель) и на 7 см — в III триместре беременности (28-40 недель). Низкое расположение плаценты диагностируют в том случае, если расстояние между внутренним зевом и нижним краем плаценты уменьшилось до 3 см во II триместре и до 5 см в III триместре беременности. Если в области внутреннего зева присутствует плацентарная ткань, это говорит о предлежании плаценты [6].
Причины предлежания плаценты
Существуют различные гипотезы причин аномального расположения плаценты [1][7][10][11][12].
- Патологические изменения эндометрия (внутреннего слоя стенки матки) вследствие воспаления (эндометрита) или половых инфекций.
- Врождённые аномалии половых органов с деформациями полости матки (двурогая или однорогая матка, удвоение матки).
- Половой инфантилизм (недоразвитие матки).
- Миома матки с деформацией её полости.
- Внутренний эндометриоз (аденомиоз).
- Беременность наступившая после хирургических вмешательств (выскабливания полости матки, аборты, удаления миом матки, кесарева сечения и др.).
- Повторная беременность, беременность после многократных осложнённых родов. Как уже говорилось выше, основными факторами возникновения предлежания плаценты, являются травмы и заболевания, которые повреждают эндометрий. Подобные изменения нередко появляются вследствие многократных родов и/или осложнений в послеродовом периоде. Поэтому неправильное расположение плаценты у повторнородящих возникает значительно чаще (около 75 %), чем у первородящих (около 25 %) [4].
- Экстрагенитальные заболевания (негинекологические заболевания беременных женщин), сопровождающиеся застойными явлениями в области малого таза, в том числе и матки.
- Применение современных репродуктивных вспомогательных технологий, таких как искусственная инсеминация, экстракорпоральное оплодотворение (ЭКО) и перенос эмбрионов.
На сегодняшний день точно неизвестно, почему при ЭКО увеличивается риск предлежания плаценты. Возможно, это связано с сокращением миометрия при введении оплодотворённой яйцеклетки, в результате чего эмбрион прикрепляется низко. По данным учёных из больницы Святого Олафа при Университете Трондхейма (St Olavs University Hospital), риск развития предлежания плаценты у женщин, забеременевших при проведении ЭКО в шесть раз выше, чем при естественном зачатии. А среди женщин, которые забеременели как естественным путём, так и искусственным, риск развития предлежания плаценты был в три раза выше именно при беременности в результате искусственного оплодотворения [15].
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Предлежание плаценты часто приводит к профузному (сильнейшему) кровотечению, которое может стать угрозой для жизни матери и плода. Частота возникновения данной патологии колеблется от 0,1 до 1 % от общего числа родов [5][7].
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы предлежания плаценты
Предлежание плаценты на определённом этапе может протекать абсолютно бессимптомно (немая фаза течения заболевания). Клиническая картина в эту фазу очень скудная: высокое стояние предлежащей части плода, его неустойчивое положение, тазовое, косое или поперечное расположение плода в полости матки. Зачастую диагноз устанавливается лишь на ультразвуковом исследовании [1].
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2]:
- возникает внезапно, без видимой причины (например, ночью во время сна, во время отдыха и т. д.);
- проходит безболезненно;
- имеет повторяющийся характер;
- вытекающая кровь имеет ярко-красный оттенок;
- как правило, кровь принадлежит матери, но бывают случаи, когда происходит не только отслойка плаценты, но и её разрыв. В этом случае плод тоже может терять кровь.
Кровотечения могут появиться в разные периоды беременности, даже на самых маленьких сроках, но чаще всего это происходит ближе ко второй половине беременности (в 30-35 недель) на фоне полного благополучия. Время появления и интенсивность кровотечения зависит от степени предлежания плаценты. Чем ниже в матке расположена плацента, тем раньше и сильнее начинается кровотечение [10].
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7]:
- влагалищное исследование;
- физическая нагрузка;
- половой акт;
- горячая ванна, посещение сауны;
- резкое кашлевое движение;
- увеличение внутрибрюшного давления при запоре, вызванное сильным натуживанием во время дефекации.
Патогенез предлежания плаценты
В норме плодное яйцо прикрепляется в верхней трети полости матки (в области дна матки). При неполноценности плодного яйца оно не может своевременно прикрепиться в области дна матки. В результате имплантация в эндометрий происходит в тот момент, когда плодное яйцо уже опустилось в нижние отделы матки. Это может случиться, если в слизистой оболочке матки происходят какие-либо атрофические и дистрофические процессы, вследствие чего условия имплантации нарушаются [7][10].
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
По отношению плаценты к области внутреннего зева выделяют следующие виды предлежания плаценты[6][8][10].
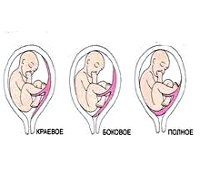
- Полное предлежание плаценты (placenta praevia totalis) — плацента целиком закрывает внутренний зев шейки матки. При влагалищном исследовании плодные оболочки в пределах зева не выявляются. Если удается установить, что центр плаценты располагается на уровне внутреннего зева, ставят диагноз: «центральное предлежание плаценты» (placenta praevia centralis). Полное предлежание составляет от 20 до 44 % в структуре всех случаев неправильного расположения плаценты [6][8].
- Частичное предлежание плаценты (placenta praevia partialis) — плацента не полностью перекрывает внутренний зев шейки матки. При влагалищном исследовании рядом с дольками плаценты определяются плодные оболочки. Этот вид предлежания возникает в 31 % наблюдений [6][7][8].
- Краевое (боковое) предлежание плаценты (placenta praevia marginalis) — край плаценты расположен рядом с внутренним зевом шейки матки, но не перекрывает его. При влагалищном исследовании в пределах зева выявляются только плодные оболочки.
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Окончательное представление о расположении плаценты можно получить только в III триместре беременности, так как изменение формы и положения матки оказывает влияние на локализацию плаценты [6][8]. По мере развития беременности строение нижнего сегмента матки изменяется, а рост плаценты происходит вверх, к дну матки, где кровоснабжение лучше. Этот процесс получил название «миграция плаценты», и завершается он обычно к 33-34 неделям беременности. Миграция чаще происходит, если плацента расположена по передней стенке, менее благоприятный прогноз при расположении по задней стенке [6][7].
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6][8][9][10]:
- Placenta accrete — ворсины хориона (структурной единицы плаценты) граничат с миометрием, но не внедряются в него и не нарушают его структуру [6][8].
- Placenta increta — ворсины хориона проникают в мышечную стенку матки на некоторую глубину и нарушают её структуру.
- Placenta percreta — ворсины прорастают миометрий на всю глубину вплоть до висцеральной брюшины.
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Прерывание беременности. Предлежание плаценты создает угрозу прерывания беременности, что обусловлено схожестью причин возникновения неправильного расположения плаценты и преждевременных родов. Преждевременные роды чаще имеют место при полном предлежании плаценты (43,5 %) [7].
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Гипотония (пониженное артериальное давление) развивается из-за частых кровопотерь. По данным различных авторов, частота встречаемости гипотонии при беременности с аномально расположенной плацентой составляет 25-35 % [7].
Неправильное положения плода (поперечное, косое, тазовое) — ещё одно серьёзное последствие неправильного расположения плаценты, которое, в свою очередь, тоже сопровождается осложнениями, такими как асфиксия плода, выпадение петель пуповины, травма плода [10].
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно [1][2].
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» [6][8].
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре [6].
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель [7]. Более достоверные результаты дает трансвагинальное УЗИ [6][10].
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Решающим фактором, определяющим тактику ведения беременности, является наличие или отсутствие кровотечения [9].
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7]:
- времени возникновения кровотечения (во время беременности, в родах) и его интенсивности;
- вида предлежания плаценты;
- срока беременности;
- состояния родовых путей (степень раскрытия шейки матки);
- положения и состояния плода;
- общего состояния беременной (роженицы);
- состояния гемостаза.
При отсутствии кровянистых выделений в первой половине беременности женщина может находиться под амбулаторным наблюдением. Необходимо соблюдать определённый режим: исключить физическую нагрузку, стрессовые ситуации, поездки, половую жизнь. Беременная должна чётко знать, что при появлении кровянистых выделений необходима срочная госпитализация в стационар [10].
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
- Назначают строгий постельный режим, а также препараты, нормализующие сократительную деятельность матки (спазмолитики, β-адреномиметики, магния сульфат).
- Проводят лечение плодово-плацентарной недостаточности и анемии (препараты железа, поливитамины).
- По показаниям проводят переливание эритроцитной массы, свежезамороженной плазмы [3].
- Одновременно назначаются дезагреганты (препараты, препятствующие тромбообразованию), препараты, укрепляющие сосудистую стенку.
- Если нет уверенности в продлении срока беременности до 36 недель, то для профилактики развития синдрома дыхательных расстройств у ребёнка после родов беременным показано введение глюкокортикоидов (гормональных противовоспалительных средств).
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
- начавшееся кровотечение при полном предлежании плаценты;
- одномоментное массивное кровотечение, угрожающее жизни беременной, несмотря на срок беременности и состояние плода (плод нежизнеспособен или мертвый);
- повторяющиеся кровотечения;
- небольшие кровопотери в сочетании с анемией и снижением артериального давления [3][4][5][10].
Показания к плановому кесареву сечению:
- Полное предлежание плаценты является абсолютным показанием. В этом случае внутренний зев шейки матки полностью перекрыт плацентой, поэтому естественные роды невозможны. Кроме того, с началом родовой деятельности плацента будет прогрессивно отслаиваться, а кровотечение усиливаться. Такое состояние угрожает жизни роженицы и плода [5].
- Неполное предлежание плаценты, осложнённое сопутствующей патологией [10]:
- неправильное положение плода (поперечное, тазовое, косое);
- узкий таз;
- рубец на матке;
- многоплодная беременность;
- выраженное многоводие;
- возраст первородящей и т. д.
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
- плод находится в головном предлежании;
- кровотечение отсутствует или остановилось после вскрытия плодного пузыря;
- отсутствует сопутствующая акушерская патология;
- шейка матки зрелая;
- родовая деятельность хорошая.
Однако чаще всего в случае предлежания плаценты акушеры выбирают оперативное родоразрешение. Кесарево сечение используется с частотой 70-80 % при данной патологии [5].
В раннем послеродовом периоде кровотечение также может возобновиться из-за нарушения процессов отделения плаценты, снижения сократительной способности матки и повреждения сосудистой сети шейки матки [4].
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7][9][10]:
- снижать число искусственных абортов;
- своевременно выявлять и лечить различные воспалительные болезни репродуктивных органов (в том числе после абортов и родов);
- избегать сомнительных половых связей, использовать средства барьерной контрацепции с целью профилактики инфекций, передающихся половым путём;
- проводить предгравидарную подготовку к беременности, назначенную акушером-гинекологом: пройти полное обследование для выявления генитальной (миома матки, аденомиоз, гормональные нарушения, аномалии развития матки) и экстрагенитальной (негинекологической) патологии и своевременно её пролечить.
Содержание
- Определение
- Нормальное расположение
- Причины возникновения
- Клинические варианты
- Классификация
- Симптомы
- Миграция плаценты
- Какие могут быть осложнения?
- Как проводится диагностика?
- Какие меры следует предпринять?
- Лечение
- Профилактика
Нормальная закладка плацентарной ткани является важным условием физиологического течения беременности. Эта статья расскажет о том, что такое предлежание плаценты и как оно влияет на беременность и роды.

Определение
Древние врачи называли плаценту «детским местом». Даже с латыни слово «placenta» переводится как «детское место», «послед», «лепешка». Все эти сравнения достаточно четко описывают плацентарную ткань.
Образуется плацента только во время беременности. Через нее малыш получает все необходимые для его роста и внутриутробного развития питательные вещества, а также кислород. Через «детское место» проходят многочисленные кровеносные сосуды, которые обеспечивают бесперебойный кровоток между матерью и ребенком. Такая уникальная система кровообращения, возникающая только в период вынашивания малыша, называется маточно-плацентарной системой кровотока.
В образовании плаценты участвуют зародышевые оболочки хориона. Они образуют плотные ворсистые выросты, которые плотно проникают в стенку матки. Такое прикрепление обеспечивает фиксацию плацентарной ткани. Во время родов она отделяется после рождения ребенка и называется «последом».
В норме плацентарная ткань формируется несколько выше, чем расположен внутренний зев матки. Во 2 триместре беременности в норме плацента должна быть выше зева на 5 см. Если по каким-то причинам плацентарная ткань расположена ниже, то это уже является признаком плацентарного дефекта – низкого прикрепления плаценты.


В 3 триместре беременности плацентарная ткань в норме находится на расстоянии приблизительно 7 см от внутреннего зева. Определить расположение плаценты довольно просто. Для этого используются ультразвуковые исследования. С помощью таких простых диагностических процедур врачи могут довольно точно определить, насколько высоко расположена плацентарная ткань.
Если плацента расположена в нижних отделах матки и даже касается внутреннего зева, то такое клиническое состояние называется предлежанием. В такой ситуации плацентарная ткань может частично «заходить» на зев или даже полностью его перекрывать. По статистике, данное состояние встречается приблизительно в 1-3% всех случаев беременности.
Нормальное расположение
В большинстве случаев плацента образуется на задней стенке матки. Также она может переходить на боковые стенки – как на правую, так и на левую. В области дна матки и задней стенки довольно хорошее кровоснабжение. Наличие кровеносных питающих сосудов необходимо для полноценного внутриутробного развития плода. Правильное расположение плаценты обеспечивает физиологичный рост развивающего в материнской утробе малыша.

Плацентарная ткань крайне редко крепится к передней стенке матки. Все дело в том, что эта зона достаточно чувствительна к различным воздействиям. Механические повреждения и травмы могут повредить довольно мягкую ткань плаценты, что является крайне опасным состоянием.
Разрыв плаценты опасен полным прекращением кровоснабжения плода, а значит, и развитием острой кислородной недостаточности.
Если патология нормального положения плаценты была обнаружена на 18-20 неделе, то это не повод паниковать. Возможность смещения плацентарной ткани до наступления родов еще довольно высока. На это влияет огромное количество самых разнообразных факторов. Выявление предлежания плаценты на довольно ранних сроках позволяет врачам полноценно следить за течением беременности, а значит, и улучшает потенциальный прогноз.
Причины возникновения
К изменению места прикрепления плацентарной ткани приводит целый ряд различных факторов. Фактически место расположения плаценты определено уже после оплодотворения. Оплодотворенная яйцеклетка в норме должна прикрепиться в области дна матки.


В таком случае в последующем и плацентарная ткань будет прикрепляться правильно. Если же по каким-либо причинам имплантация эмбриона происходит не в области дна матки, то в таком случае и плацента будет находиться рядом.
Самой распространенной и часто встречаемой причиной, ведущей к развитию предлежания плаценты, являются последствия различных гинекологических заболеваний, сопровождающихся воспалением внутренней стенки матки (эндометрия). Хронический воспалительный процесс повреждает нежную слизистую матки, что может повлиять и на прикрепление плацентарной ткани. В этом случае плодное яйцо просто не может полноценно прикрепиться (имплантироваться) в стенку матки в области ее дна и начинает опускаться ниже. Как правило, оно смещается в более низкие отделы матки, где и происходит его прикрепление.
Также развитию предлежания плаценты могут способствовать различные проведенные еще до беременности оперативные гинекологические вмешательства. Это могут быть выскабливания, кесарево сечение, миомэктомия и многие другие. Риск формирования предлежания плаценты в этом случае намного выше в первый год после проведенного хирургического лечения.
Чем больше времени проходит с момента выполненных гинекологических операций, тем меньше шансов на то, что у женщины будет предлежание плаценты во время последующей беременности.

Врачи отмечают, что у повторнородящих женщин риск развития предлежания несколько выше, чем у первородящих. В настоящее время ученые проводят эксперименты, направленные на изучение генетического фактора возможности развития предлежания плаценты во время беременности. Пока достоверных данных о влиянии генетики на развитие данной патологии у близких родственников нет.
Изучая многочисленные случаи беременностей, протекающих с развитием предлежания плаценты, доктора определили группы высокого риска. В них включены женщины, имеющие ряд специфических особенностей здоровья. У этих женщин риск развития предлежания плацентарной ткани или ее низкого расположения довольно высок.
К группе высокого риска относятся пациентки, имеющие:
- наличие отягощенного акушерско-гинекологического анамнеза (предшествующие аборты, хирургические выскабливания, предшествующие сложные роды и многое другое);
- хронические гинекологические заболевания (эндометриоз, сальпингит, вагинит, миома, эндометрит, болезни шейки матки и другие);
- гормональные патологии, связанные с патологией яичников и сопровождающиеся нарушением регулярности менструального цикла;
- врожденные аномалии строения женских половых органов (недоразвитие или опущение матки, гипоплазия яичников и другие).


Если женщина попадает в группу высокого риска, то за течением ее беременности врачи следят довольно внимательно. В такой ситуации минимизируется количество проводимых влагалищных исследований. Также предпочтение в диагностике отдается трансабдоминальному УЗИ, а не трансвагинальному. Уже на ранних сроках беременности будущей маме составляются индивидуальные рекомендации, направленные на минимизацию вероятности развития у нее неблагоприятных симптомов патологии предлежания плаценты.
Клинические варианты
Специалисты выделяют несколько возможных клинических ситуаций, как может располагаться плацентарная ткань относительно внутреннего зева матки. К ним относятся:
- полное предлежание;
- частичное (неполное) предлежание.
При полном предлежании плацентарная ткань практически полностью перекрывает область внутреннего зева. Такая ситуация, согласно статистике, развивается в 20-30% всех случаев с предлежанием плаценты.


О частичном предлежании акушеры-гинекологи говорят в том случае, если плацента переходит на внутренний зев лишь частично. Данная патология встречается уже несколько чаще – приблизительно в 70-80% всех случаев беременностей с предлежанием плаценты.
Классификация
Оценить степень перекрытия плацентарной ткани внутреннего зева можно посредством проведения УЗИ. Врачи пользуются специальной классификацией, предусматривающей различные клинические варианты. С учетом оцениваемых признаков данная патология может быть:
- 1 степени. В этом случае плацентарная ткань находится довольно близко к отверстию шейки матки. Ее края находятся выше, чем внутренний зев, на 3 см.
- 2 степени. В этом случае нижний край плаценты практически находится во входе в цервикальный канал, при этом не перекрывая его.
- 3 степени. Нижние края плаценты начинают перекрывать внутренний маточный зев практически полностью. В этой ситуации плацентарная ткань, как правило, находится на передней или задней маточной стенке.
- 4 степени. В этом случае плацентарная ткань полностью перекрывает вход в цервикальный канал. Вся центральная часть плаценты «заходит» при этом на область внутреннего маточного зева. При этом и на передней, и на задней стенках матки присутствуют отдельные участки плацентарной ткани.


Помимо ультразвуковых исследований, акушеры-гинекологи пользуются и старыми проверенными способами диагностики различных вариантов расположения плаценты. К ним относится и влагалищное исследование. Опытный и квалифицированный доктор достаточно быстро и точно может определить, где же находится «детское место». Оно при этом может иметь следующие локализации:
- По центру. Такой вид предлежания называется центральное предлежание плаценты – placenta praevia centralis.
- По бокам. Такой вариант предлежания называется боковым или placenta praevia lateralis.
- По краям. Данный вариант также называется краевым или placenta praevia marginalis.
Между ультразвуковой и клинической классификацией есть ряд соответствий. Так, например, центральное предлежание соответствует 3 или 4 степени по УЗИ. Его специалисты также называют полным. 2 и 3 степень по УЗИ соответствует, как правило, боковому предлежанию.


Краевое предлежание плацентарной ткани обычно эквивалентно 1-2 степени по УЗИ. Также этот клинический вариант можно назвать частичным.
Некоторые врачи пользуются дополнительной клинической классификацией. Они разделяют предлежания по месту прикрепления плацентарной ткани к маточным стенкам. Так, оно может быть:
- Передним. В такой ситуации плацентарная ткань прикрепляется к передней маточной стенке.
- Задним. Плацента своей большей частью прикрепляется к задней стенке матки.
Точно определить, к какой стенке плацентарная ткань прикрепляется, можно, как правило, до 25-27 недели беременности. Однако важно помнить, что положение плаценты может меняться, особенно если она прикрепляется к передней стенке матки.
Симптомы
Нужно отметить, что не всегда предлежание плаценты сопровождается развитием неблагоприятных клинических признаков. При частичном предлежании выраженность симптомов может быть совсем незначительной.

Если же плацентарная ткань существенно перекрывает внутренний зев матки, то у беременной женщины начинают развиваться неблагоприятные проявления данной патологии. Одним из возможных симптомов, свойственных предлежанию, является возникновение кровотечения. Как правило, оно развивается во 2 триместре беременности. Однако у некоторых женщин кровотечение из половых путей развивается и гораздо раньше – на самых ранних сроках вынашивания малыша.
В завершающем 3 триместре беременности выраженность кровотечения может усилиться. Этому во многом способствуют интенсивные сокращения матки, а также продвижение плода вниз по половым путям. Чем ближе предстоящие роды, тем выше шанс развития сильного кровотечения.
Врачи считают, что основной причиной появления крови из половых путей в этом случае является неспособность плаценты растягиваться вслед за растяжением маточных стенок. Приближающееся начало родовой деятельности способствует тому, что плацента начинает отслаиваться, что и проявляется появлением кровотечения.
В этом случае важно понимать, что плод не теряет собственной крови. В данной ситуации происходят лишь разрывы непосредственно самой плацентарной ткани. Опасность данного состояния в том, что у малыша, «живущего» в мамином животике, может начаться острое кислородное голодание – гипоксия.

Появлению кровотечения при предлежании плацентарной ткани, как правило, способствуют какие-либо воздействия. Так, оно может развиться после:
- поднятия тяжелых предметов;
- физических нагрузок и бега;
- сильного кашля;
- неосторожного проведения влагалищного исследования или трансвагинального УЗИ;
- секса;
- проведенных тепловых процедур (ванны, сауны, бани).
При полном предлежании кровь из половых путей может появиться внезапно. Обычно она имеет интенсивную ярко-красную окраску. Болевой симптом при этом может как быть, так и нет. Это зависит от индивидуального состояния беременной женщины. Спустя некоторое время кровотечение, как правило, прекращается.
При неполном предлежании кровотечение из половых путей беременной женщины чаще всего развивается в 3 триместре беременности и даже при непосредственном начале родовой деятельности. Выраженность кровотечения при этом может быть самой различной – от скудной до интенсивной. Все зависит от того, насколько сильно плацента перекрывает внутренний маточный зев.


Миграция плаценты
При беременности положение плаценты может измениться. Такой процесс называется миграцией. Во многом он обусловлен физиологическими изменениями нижних отделов матки, которые развиваются на разных неделях беременности.
Лучший прогноз, как правило, имеет миграция плаценты по передней стенке. В этой ситуации плацентарная ткань движется несколько вверх, изменяя свое первоначальное расположение. Если плацента прикрепляется к задней стенке, то ее миграция обычно затрудняется или происходит крайне медленно. В практике встречаются случаи, когда плацентарная ткань, прикрепленная к задней стенке матки, во время беременности не смещалась.
Миграция плаценты – процесс, как правило, не быстрый. Оптимально, если он происходит в течение 6-10 недель. В таком случае беременная женщина не испытывает никаких неблагоприятных симптомов. Заканчивается процесс миграции плаценты обычно к 33-34 неделям вынашивания малыша.

Если плацентарная ткань меняет свое положение слишком быстро (за 1-2 недели), то это может быть опасно развитием у будущей мамы определенных симптомов. Так, беременная женщина может почувствовать боли в животе или заметить появление кровотечения из половых путей.
В таком случае медлить с обращением за медицинской помощью не стоит.
Какие могут быть осложнения?
Развитие частых кровотечений – неблагоприятный признак. Частые потери крови грозят развитием у беременной женщины анемического состояния, сопровождающегося снижением в ее крови железа и гемоглобина. Анемия матери – опасное состояние и для развивающего плода. Снижение гемоглобина в плацентарном кровотоке может способствовать снижению интенсивности внутриутробного развития малыша, что негативно отразится в дальнейшем на его здоровье.
Еще одним возможным осложнением предлежания может быть развитие самопроизвольных внеплановых родов. В этом случае плод может появиться на свет гораздо раньше положенного срока. В такой ситуации малыш может быть недоношенным и неспособным к самостоятельной жизни. Если предлежание плаценты слишком выражено и протекает довольно неблагоприятно, то в таком случае существует и риск развития самопроизвольного выкидыша.

Также врачи отмечают, что пациентки, имеющие предлежание плаценты во время беременности, часто испытывают трудности с поддержанием нормальных цифр артериального давления. У женщины может развиться гипотония – состояние, при котором давление снижается ниже возрастной нормы. По статистике, данная патология развивается в 20-30% случаев беременностей, протекающих с предлежанием плаценты.
Одним из тяжелых осложнений вынашивания является гестоз. Эта патология не является исключением и для женщин, которые имеют предлежание плаценты во время беременности. Особенно часто в этом случае развивается поздний гестоз. Он сопровождается развитием патологии свертываемости крови, а также нарушениями в работе внутренних органов.
Плодно-плацентарная недостаточность – еще одна патология, которая может развиться при предлежании. Это состояние крайне опасно для плода. Характеризуется оно снижением поступления кислорода в детский организм, что негативно отражается на развитии сердца и головного мозга ребенка.
Специалисты установили, что при предлежании плаценты нередко встречаются неправильные расположения плода в матке. Для нормального физиологического развития малыш должен находиться в позиции головкой вниз.


Однако при предлежании плаценты могут развиться другие клинические варианты. Так, плод может располагаться в косом, тазовом или поперечном положении. При таких вариантах расположения ребенка в матке во время беременности могут возникать различные патологии. Также данные предлежания могут стать показанием для родовспоможения хирургическим путем. Довольно часто будущим мамам в таких ситуациях выполняется кесарево сечение.
Как проводится диагностика?
Заподозрить предлежание плацентарной ткани можно и без УЗИ. На наличие этой патологии могут указывать повторяющиеся кровотечения из половых путей у беременной женщины, как правило, развивающиеся во 2-3 триместрах беременности.
При появлении крови из половых путей очень важно провести клинический влагалищный осмотр. При этом исключаются любые другие патологии, которые могли бы стать причиной развития схожих симптомов. Также при данной патологии обязательно оценивается общее состояние плода. Выполняется это посредством проведения ультразвукового обследования.

Базовым способом диагностики предлежания плацентарной ткани на сегодняшний день является УЗИ. Опытный врач с легкостью может определить степень перекрытия плацентой внутреннего зева. После проведения исследования специалист УЗИ выдает будущей маме на руки составленное им заключение. Оно обязательно вкладывается в медицинскую карточку беременной женщины, так как необходимо для составления верной тактики ведения беременности, а также отслеживания ее в динамике.
Если во время проведения ультразвукового исследования плацентарная ткань обнаружена в области внутреннего зева, то в таком случае проводить в дальнейшем частые влагалищные исследования нежелательно. При необходимости врачи прибегают все же к выполнению этого обследования, но стараются выполнить его максимально аккуратно и бережно.
Если предлежание плаценты было установлено достаточно рано, то в таком случае будущей маме будут назначены несколько дополнительных УЗИ. Как правило, они проводятся последовательно на 16, 25-26 и 34-36 неделях беременности.
Специалисты рекомендуют проводить ультразвуковое исследование при наполненном мочевом пузыре. В таком случае врачу УЗИ становится гораздо проще увидеть патологии.

При помощи ультразвукового исследования можно также определить и скопление крови при случившейся гематоме. При этом обязательно оценивается и ее количество. Так, если она составляет менее чем ¼ от общей площади плаценты, то такое клиническое состояние имеет довольно благоприятный прогноз для дальнейшего течения беременности. Если же кровоизлияние составляет более 1/3 общей площади плацентарной ткани, то в такой ситуации прогноз для жизни плода довольно неблагоприятный.
Какие меры следует предпринять?
При появлении кровотечения из половых путей беременной женщине очень важно сразу же обратиться за консультацией к своему акушеру-гинекологу. Только врач может полноценно оценить степень тяжести возникшего состояния и составить план дальнейшего ведения беременности.
Если предлежание плаценты не сопровождается развитием неблагоприятных симптомов, то в такой ситуации будущая мама может находиться и на диспансерном наблюдении. Госпитализировать беременную женщину в стационар при нормальном течении беременности не будут. При этом будущей маме обязательно даются рекомендации о том, что она должна тщательно следить за своим самочувствием. Также составляются рекомендации о том, что нельзя поднимать тяжести и ограничиваются интенсивные физические нагрузки. Будущей маме, имеющей предлежание плаценты, следует также тщательно следить за своим эмоциональным состоянием.

Сильные стрессы и нервные потрясения могут вызывать выраженный спазм маточно-плацентарных сосудов. Возникшие при этом нарушения кровотока могут быть очень опасными для внутриутробного развития плода.
Лечение
Как правило, терапия предлежания плаценты после 24-25 недели проводится в стационарных условиях. В этой ситуации врачи стараются исключить риск возникновения преждевременных родов. В стационаре гораздо проще следить за общим состоянием будущей мамы и малыша.
При проведении терапии обязательно соблюдаются следующие принципы:
- обязательный постельный режим;
- назначение лекарственных препаратов, нормализующих тонус матки;
- профилактика и лечение анемического состояния и возможной плодно-плацентарной недостаточности.
Если кровотечение является слишком сильным и не прекращается, имеется сильная анемия, то в таком случае может быть проведено кесарево сечение. Операция по жизненным показаниям может быть выполнена при критическом состоянии матери или плода.
При полном предлежании плаценты проводится кесарево сечение. Естественные роды при этом могут быть очень опасны. При наступлении родовой деятельности матка начинает сильно сокращаться, что может привести к быстрой отслойке плаценты. В такой ситуации выраженность маточного кровотечения может быть весьма сильной. Для того чтобы избежать массивной кровопотери и для благополучного появления малыша на свет врачи и прибегают к выполнению хирургического родовспоможения.
Кесарево сечение может проводиться в плановом порядке и в следующих случаях:
- если малыш находится в неправильном положении;
- при наличии протяженных рубцов на матке;
- при многоплодной беременности;
- при выраженном многоводии;
- при узком тазе у беременной женщины;
- если будущая мама старше 30 лет.

В некоторых случаях при неполном предлежании врачи могут и не прибегнуть к хирургическому способу родовспоможения. В этом случае они, как правило, дожидаются начала родовой деятельности, а с ее началом вскрывают плодный пузырь. Вскрытие в такой ситуации необходимо для того, чтобы головка плода начала верное движение по родовым путям.
Если при естественных родах возникает сильное кровотечение или развивается острая гипоксия плода, то в таком случае обычно тактика меняется и проводится кесарево сечение. Контроль за состоянием роженицы и плода является очень важным. Для этого врачи следят сразу за несколькими клиническими признаками. Они оценивают сократительную деятельность матки, раскрытие шейки, пульс и артериальное давление у матери и плода, а также многие другие показатели.
В медицинской практике все чаще проводится кесарево сечение. По статистике, акушеры-гинекологи отдают предпочтение этому методу родовспоможения практически в 70-80% всех случаев беременностей, протекающих с предлежанием плаценты.

Послеродовой период при предлежании плаценты может быть осложнен развитием ряда патологий. Тем тяжелее протекала беременность и чаще развивались кровотечения, тем выше вероятность тяжелого восстановления женщины после беременности. У нее могут развиться гинекологические заболевания, а также снииться тонус матки. Также в послеродовом периоде могут появиться обильные маточные кровотечения.
Отслеживать самочувствие и общее состояние мамы, которая вынашивала малыша с предлежанием плаценты, после беременности следует очень внимательно. Если женщина чувствует сильную слабость, у нее постоянно кружится голова и продолжаются кровянистые выделения в течение нескольких месяцев после рождения ребенка, то ей следует незамедлительно проконсультироваться со своим гинекологом. В такой ситуации необходимо исключить все возможные послеоперационные осложнения, а также развитие тяжелого анемического состояния.
Профилактика
Предупредить предлежание плаценты на 100% невозможно. Выполняя определенные рекомендации, женщина может лишь снизить вероятность развития у нее во время беременности данной патологии. Чем ответственнее будущая мама будет относиться к своему здоровью, тем больше шансов появления на свет здорового малыша.

Для того чтобы уменьшить риск развития предлежания плаценты, женщине следует обязательно регулярно посещать гинеколога. Все хронические заболевания женских репродуктивных органов лучше лечить заранее, еще до наступления беременности. Очень важно проводить терапию инфекционных и воспалительных патологий. Они довольно часто являются первопричиной развития предлежания плацентарной ткани.
Безусловно, очень важно минимизировать последствия проведенных хирургических вмешательств, проводимых по различным причинам. Если женщина решается на аборт, то выполнять его следует только в условиях медицинского учреждения. Очень важно, чтобы любое хирургическое вмешательство проводилось опытным и грамотным специалистом.
Ведение здорового образа жизни также является довольно важной профилактической мерой. Правильное питание, отсутствие сильных стрессов и полноценный сон способствуют хорошему функционированию женского организма.
В следующем видео вы узнаете еще больше информации об особенностях расположения плаценты.
Предлежание плаценты
Предлежание плаценты – аномалия периода беременности, характеризующаяся прикреплением плаценты к нижнему сегменту матки с частичным или полным перекрытием внутреннего маточного зева. Клинически предлежание плаценты проявляется повторяющимися кровотечениями из половых путей, анемией беременной, угрозой выкидыша, плодово-плацентарной недостаточностью. Предлежание плаценты диагностируется при проведении влагалищного исследования, УЗИ. Выявление предлежания плаценты требует профилактики самопроизвольного прерывания беременности, коррекции анемии и гипоксии плода, выбора оптимальной тактики родоразрешения (чаще – кесарева сечения).
Общие сведения
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента выполняет питательную, газообменную, защитную, иммунную, гормональную функции, необходимые для полноценного развития зародыша и плода. Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшей васкуляризации миометрия. Прикрепление плаценты к задней стенке является оптимальным, поскольку защищает эту эмбриональную структуру от случайных повреждений. Расположение плаценты на передней поверхности матки встречаются редко.
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При тотальном закрытии плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрытии внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
Предлежание плаценты создает условия для недоношенности и гипоксии плода, неправильного положения и предлежания плода, преждевременных родов. Доля перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, — 3%.
Предлежание плаценты
Причины предлежания плаценты
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими течение децидуальной реакции стромы. Такие изменения могут вызываться воспалениями (цервицитами, эндометритами), оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки), многократными осложненными родами.
К числу этиологических факторов предлежания плаценты причисляются эндометриоз, миома матки, аномалии матки (гипоплазия, двурогость), многоплодная беременность, полипы цервикального канала. В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75 %), чем у первородящих женщин.
Симптомы предлежания плаценты
В клинике предлежания плаценты ведущими проявлениями служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов — у 66 %. Кровотечение может развиваться в разные сроки беременности — от I триместра до самых родов, но чаще – после 30 недели гестации. Накануне родов в связи с периодическими сокращениями матки кровотечение обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Т. о., кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Рецидивирующая кровопотеря быстро приводит к анемизации беременной. Уменьшение ОЦК и количества эритроцитов может стать причиной ДВС-синдрома и развития гиповолемического шока даже в случае незначительной кровопотери. Беременность, осложненная предлежанием плаценты, часто протекает с угрозой самопроизвольного аборта, артериальной гипотонией, гестозом. Преждевременный характер родов чаще имеет место при полном предлежании плаценты.
Патология расположения плаценты самым неблагоприятным образом отражается на развитии плода: вызывает плодово-плацентарную недостаточность, гипоксию и задержку созревания плода. При предлежании плаценты часто наблюдается тазовое, косое либо поперечное положение плода. Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Диагностика предлежания плаценты
При распознавании предлежания плаценты учитывается наличие факторов риска в анамнезе у беременной, эпизоды повторяющегося наружного маточного кровотечения, данные объективного исследования. При наружном акушерском исследовании выявляется высокое стояние дна матки, обусловленное расположением предлежащей части плода, нередко – поперечное или косое положения плода. При аускультации шум плацентарных сосудов выслушивается в нижнем сегменте матки, в месте расположения плаценты.
В ходе гинекологического исследования производится осмотр шейки матки в зеркалах для исключения ее травм и патологии. При закрытом наружном зеве предлежащую часть плода установить невозможно. При полном предлежании плаценты пальпаторно определяется массивное мягкое образование, занимающее все своды влагалища; при неполном — передний или один из боковых сводов.
При проходимости цервикального канала в случае полного предлежания плацента закрывает все отверстие внутреннего зева, а ее пальпация приводит к усилению кровотечения. Если же в просвете маточного зева обнаруживаются плодные оболочки и плацентарная ткань, диагностируется неполное предлежание плаценты. Влагалищное исследование при предлежании плаценты выполняется крайне осторожно, в условиях готовности к оказанию экстренной помощи при развитии массивного кровотечения.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко использует акушерство и гинекология, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Лечение при предлежании плаценты
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.).
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим (дротаверин) и токолитическим (фенотерол, гексопреналин) действием, проводится коррекция железодефицитной анемии (препараты железа). С целью улучшения фетоплацентарного и маточно-плацентарного кровотока используют введение пентоксифиллина, дипиридамола, аскорбиновой кислоты, тиаминпирофосфата. При угрозе начала преждевременных родов на сроке от 28 до 36 недель беременности для профилактики репиратрных расстройств у новорожденного назначаются глюкокортикоиды (дексаметазон, преднизолон).
Показаниями к экстренному досрочному родоразрешению служат повторные кровотечения объемом свыше 200 мл, выраженная анемия и гипотония, кровотечение с одномоментной кровопотерей от 250 мл, кровотечение при полном предлежании плаценты. Кесарево сечение в этих случаях проводится для спасения матери независимо от срока гестации и жизнеспособности плода.
При успешном пролонгировании беременности до срока 37-38 недель выбирается оптимальный метод родоразрешения. Кесарево сечение показано абсолютно во всех случаях полного предлежания плаценты, а также при неполном предлежании, сочетающемся с поперечным положением или тазовым предлежанием плода; отягощенным акушерско-гинекологическим анамнезом; наличием рубца на матке, многоплодия, многоводия, узкого таза.
Естественные роды возможны только при неполном предлежании плаценты при условии зрелости шейки матки, хорошей родовой деятельности, головного предлежания плода. При этом проводится постоянный мониторинг состояния плода и сократительной деятельности матки (КТГ, фонокардиография плода). В ранние послеродовые сроки у рожениц нередко отмечаются атонические кровотечения, лохиометра, восходящая инфекция и метротромбофлебит. При невозможности консервативной остановки массивного кровотечения прибегают к удалению матки: надвлагалищной ампутации или гистерэктомии.
Профилактика
Мерами профилактики предлежания плаценты служат предупреждение абортов, раннее выявление и лечение генитальной патологии и гормональной дисфункции. При развитии предлежания плаценты в процессе беременности необходима ранняя достоверная диагностика аномалии, рациональное ведение беременности с учетом всех рисков, своевременная коррекция сопутствующих нарушений, оптимальное родоразрешение.
Предлежание плаценты — лечение в Москве
Предлежание плаценты – это аномальное прикрепление органа, когда плацента локализуется в нижней части матки и частично или полностью закрывает внутренний маточный зев. Такое состояние встречается у 30% беременных в начале второго триместра, а к родам процент патологии не превышает 1,04%, что обусловлено ростом матки и физиологическим перемещением плацентарного комплекса вверх.
Плацента — эмбриональный орган, который формируется к 12 неделе беременности и создает связь между организмом матери и ребенка вплоть до родов. Благодаря плаценте плод получает необходимые питательные вещества, поэтому любые аномалии этого органа чреваты серьезными осложнениями. В норме в третьем триместре плацентарный край находится на 7 см выше внутреннего зева.
Внимание
Предлежание плаценты в 34% случаев осложняется кровотечением при беременности, в 66% случаев — в периоде родов. Чтобы не допустить угрожающего для жизни состояния, нужно регулярно наблюдаться у акушера-гинеколога!
Причины
Точные причины предлежания плаценты пока не установлены. Выделяют 2 группы факторов, которые повышают вероятность развития патологии: материнские и факторы, обусловленные плацентарной патологией.
В материнским факторам относят повторные роды: до 80% случаев центрального предлежания плаценты происходит у много рожавших женщин (более 3 родов в анамнезе). Частичное предлежание чаще возникает у беременных старше 35 лет, а также у первородящих женщин, имеющих другие факторы риска.
Плацентарные предпосылки подразделяются на 2 группы: нарушения формирования и прикрепления плодного яйца (например, при генетических аномалиях, при экстракорпоральных методах оплодотворения) и анатомо-физиологические особенности матки и плаценты.
Вторая группа факторов является наиболее многочисленной, включает такие причины:
- рубцы на матке после операций кесарева сечения, аборта, хирургического лечения новообразований и других гинекологических заболеваний;
- хроническое воспаление и атрофия слизистой матки (эндометрия) в результате эндометрита, венерических инфекций;
- миома матки и другие объемные новообразования;
- врожденные пороки развития матки, генитальный инфантилизм;
- нарушения кровоснабжения и трофики матки на фоне экстрагенитальных заболеваний.
Классификация
С учетом расположения плаценты относительно матки в гинекологии выделяют 3 разновидности предлежания:
- Полное предлежание плаценты— состояние, при котором орган перекрывает внутренний зев матки. Встречается в 4-5 раз чаще, чем другие варианты.
- Боковое предлежание плаценты — частичное закрытие внутреннего зева.
- Краевое предлежание плаценты— нижний край плаценты локализован около края внутреннего зева, однако не закрывает его.
Существует более простая классификация, согласно которой выделяют полное (центральное) предлежание и неполное (частичное), объединяющее в себе боковое и краевое предлежание. В отдельную группу аномалий относят низкую плацентацию, при которой край органа находится менее, чем на 7 см от внутреннего зева (после 37 недели гестации) или менее 5 см (до 37 недели).
Окончательный диагноз устанавливается только в третьем триместре после завершения процесса миграции плаценты. Во втором триместре в 50% случаев орган расположен в нижнем маточном сегменте, поскольку до этого момента рост плодовых оболочек происходит быстрее, чем рост матки. С начала третьего триместра ускоряется формирование нижней части матки поэтому плацента смещается кверху на 3-9 см. Это объясняет, почему диагностированное на раннем сроке беременности предлежание плаценты не всегда сохраняется до момента родов[3].
Некоторые врачи выделяют в отдельный пункт шеечное прикрепление плаценты, при котором она прорастает внутрь шейки матки. Фактически это является вариантом полного предлежания и зачастую вызывает кровотечения еще на раннем сроке беременности.
Симптомы предлежания плаценты
В большинстве случаев патология протекает бессимптомно, и диагностируется при ультразвуковом скрининге беременности. Незначительные жалобы, которые могут возникать у женщины, в основном связаны с сопутствующими акушерскими или экстрагенитальными патологиями. По данным УЗИ могут обнаруживаться неправильные положения плода (косое, поперечное). Это первый период называют “немой фазой” заболевания.
Главный признак аномалий плацентарного прикрепления — кровянистые выделения из половых путей, которые указывают на начало отслойки плаценты от маточной стенки. Вытекающая кровь — материнская. Она появляется из сосудов плацентарной площадки, которые повреждаются при смещении плаценты относительно нижнего сегмента матки.
При неполном предлежании плаценты выделение крови обычно начинается в третьем триместре, особенно часто в последние 2-3 недели беременности, а при полном — во втором триместре. При этом центральное предлежание отличается более обильным кровотечением и чаще вызывает осложнения.
Кровотечение имеет ряд особенностей:
- не сопровождается болью;
- возникает вне связи с физической нагрузкой или стрессом;
- зачастую развивается во время ночного сна;
- вытекающая кровь имеет ярко-красный цвет;
- кровотечения многократно повторяются во время беременности.
Величина кровопотери определяется степенью отслойки, и далеко не всегда зависит от вида аномалии прикрепления плаценты, поэтому не может рассматриваться как важный показатель для дифференциальной диагностики полного и частичного предлежания.
Чем опасно предлежание плаценты
Главная угроза предлежания плаценты — обильное кровотечение, требующее оказания экстренной комплексной помощи беременной или роженице. С учетом объема кровопотери выделяют 4 степени (Гостищев В.К., Евсеев М.А., 2005):
- I степень (легкая) — потеря до 15% объема циркулирующей крови (ОЦК), который составляет в среднем 5,5 л, при этом уровень гемоглобина держится более 100 г/л;
- II степень (среднетяжелая) — потеря 15-25% ОЦК, гемоглобин 80-100 г/л, учащенный пульс, сниженное артериальное давление;
- III степень (тяжелая) — дефицит ОЦК 25-35%, гемоглобин 60-80 г/л, холодная бледная кожа, частый пульс, резкое падение давления, уменьшение количества мочи;
- IV степень (крайне тяжелая) — кровопотеря свыше 35% ОЦК, гемоглобин менее 60 г/л, серьезные нарушения работы сердечно-сосудистой системы, отсутствие мочи, нарушения сознания.
Осложнениями массивной кровопотери могут быть: респираторный дистресс-синдром — нарушения снабжения организма кислородом, ДВС-синдром — тяжелое расстройство свертывания крови, острая почечная недостаточность.
Менее распространенные, но не менее опасные осложнения предлежания плаценты включают:
- нарушение положения плода, из-за чего возможны затяжные роды, акушерские травмы, асфиксия плода;
- преждевременный разрыв плодных оболочек, что в несколько раз повышает риск инфицирования ребенка и матери;
- задержка роста плода на фоне фетоплацентарной недостаточности — нарушения функций плаценты, из-за чего ребенок недополучает питательные вещества;
- гестоз — опасная патология беременности, которая возникает во второй половине срока, проявляется нарушениями работы сердца, сосудов, почек;
- тяжелая степень анемии — значительное снижение уровня гемоглобина в крови из-за повторных маточных кровотечений.
Женщины, у которых было кесарево сечение, имеют высокий риск приращения плаценты на фоне ее предлежания. При этом орган глубоко проникает в стенку матки, поэтому после рождения ребенка послед не отходит, требуются дополнительные инвазивные манипуляции. После одного кесарева сечения вероятность врастания плаценты составляет 10%, а после 4 и более операций — до 60%.
Осложнения после родов
В послеродовом периоде у женщины может быть сильное атоническое кровотечение, которое возникает из-за неспособности нижнего сегмента матки быстро сократиться. Такое осложнение требует комплексных кровоостанавливающих мероприятий, при неэффективности которых врачи рассматривают вариант радикальной хирургической операции.
Еще одно опасное последствие предлежания плаценты — разрушение гипофиза (синдром Шихана) из-за нарушения кровоснабжения головного мозга на фоне обильного маточного кровотечения. Гипофиз — небольшая эндокринная железа, которая располагается в мозге и вырабатывает множество гормонов, регулирующих работу других желез внутренней секреции. При его поражении у женщин возникают сильная слабость, истощение, нарушения лактации, падение кровяного давления и другие опасные состояния.
Ведение беременных с предлежанием плаценты
Наблюдение и лечение беременной зависит от срока гестации, наличия или отсутствия кровотечений:
- при диагностированной неосложненном неполном (краевом) предлежании плаценты на 20 неделе пациентка в течение второго триместра наблюдается в женской консультации, регулярно осматривается врачом и проходит УЗИ, чтобы следить за состоянием плацентарного комплекса и развитием ребенка;
- в третьем триместре при отсутствии осложнений и возможности женщины быстро (в течение 5-10 минут) доехать до клиники в случае начала кровотечения также возможно амбулаторное ведение беременности;
- если женщина живет далеко от больницы, рекомендована госпитализация в стационар для обеспечения круглосуточного медицинского наблюдения;
- при наличии хотя бы одного эпизода кровотечения во время беременности показана госпитализация “на сохранение” и пребывание в стационаре до момента родов, чтобы предоставить женщине комплексное лечение.
При неосложненных случаях предлежания плаценты беременность сохраняют до 37-38 недели — такая тактика оптимальна, поскольку к этому времени ребенок уже полностью формируется, и удается избежать большинства проблем (незрелости, асфиксии, респираторного дистресс-синдрома новорожденных).
Немедикаментозное лечение
Если у женщины был один или несколько эпизодов кровотечения, ей назначается постельный режим в стационаре, чтобы свести к минимуму риски отслойки плаценты. До самых родов женщине исключают физические нагрузки, советуют оставаться максимально спокойной, а мужу и родственникам рекомендуют не давать пациентке дополнительных поводов для волнения. Беременной требуется полноценное и разнообразное питание по общепринятым стандартам, однако необходимо следить за калорийностью рациона, учитывая отсутствие физической активности.
Медикаментозное лечение
Для сохранения беременности до срока минимум 36 недель назначается ряд препаратов, которые предупреждают сокращения матки, улучшают состав крови женщины и укрепляют сосудистые стенки. План лечения подбирается индивидуально.
Основные препараты при предлежании плаценты
|
Фармакологическая группа |
Примеры лекарств |
Принцип действия |
|---|---|---|
|
Глюкокортикоиды |
Дексаметазон |
Лекарство назначается в третьем триместре для ускорения развития легких у плода. С его помощью удается предотвратить проблемы с дыханием у новорожденного, даже если он рождается раньше срока |
|
Токолитики |
Партусистен, Бриканил, Фенотерол, Гексопреналин |
Препараты уменьшают сократимость мышечного слоя матки, снижают риск спонтанного кровотечения, помогают максимально пролонгировать беременность. Они используются при отсутствии осложнений предлежания плаценты и наличии условий для безопасного вынашивания ребенка |
|
Антиагреганты |
Дипиридамол, Пентоксифилин |
Медикаменты улучшают кровоток в плацентарных сосудах, способствуют доставке питательных компонентов к плоду, предупреждают развитие фетоплацентарной недостаточности и задержки внутриутробного развития (ЗВУР) |
|
Кровоостанавливающие |
Хлорид кальция, Викасол, свежезамороженная плазма |
Препараты используются при начавшемся маточном кровотечении для его максимально быстрой остановки. Они содержат факторы свертывания крови или способствуют активации собственных факторов в организме матери |
|
Седативные |
Седуксен, Валериана |
Лекарства уменьшают нервное напряжение матери, предупреждают преждевременные сокращения матки в ответ на действие эмоциональных стрессовых факторов |
|
Общеукрепляющие |
Поливитамины, комплексы микроэлементов |
Медикаменты улучшают обмен веществ беременной, восполняют дефицитные состояния, способствуют активному поступлению полезных молекул в организм плода для его роста и полноценного развития |
|
Препараты железа |
Феррум Лек, Тардиферон, Мальтофер |
Лекарства используются для коррекции железодефицитной анемии, которая возникает у женщин после кровотечений |
Тактика родов при предлежании плаценты
В большинстве случаев женщинам рекомендовано кесарево сечение, исключающее риск осложнений для матери и ребенка, которые могут возникнуть из-за внезапно начавшегося кровотечения. Операция может быть плановой на сроке 36-38 недель либо экстренной — в любой момент беременности при появлении осложнений. Если отсутствуют серьезные риски для здоровья роженицы и ребенка возможно ведение естественных родов.
Плановое кесарево сечение
Согласно клиническим рекомендациям Минздрава по предлежанию плаценты, плановая операция родоразрешения проводится при наличии таких показаний:
1. Полное предлежание. В этом случае ведение естественных родов невозможно, поскольку путь, через который должен пройти ребенок, перекрыт плацентой. При попытке самостоятельных родов развивается угрожающее жизни матери кровотечение, которое сложно остановить.
2. Неполное предлежание плаценты с сопутствующими патологиями:
- многоплодная беременность;
- возраст женщины более 30 лет (особенно, если это первые роды);
- рубец на матке после кесарева сечения или других операций;
- выраженное многоводие;
- узкий таз;
- неправильное положение плода — тазовое, поперечное, косое предлежание.
Кесарево сечение является оптимальным вариантом родоразрешения. Некоторые женщины сомневаются в его проведении, остерегаясь рисков для ребенка или послеоперационных осложнений, однако операция намного менее опасна, чем открывшееся кровотечение. Опытные гинекологи проводят кесарево сечение быстро, точно и безопасно, а при использовании анестезии учитываются фармакологические особенности препаратов, чтобы не навредить ребенку.
Особенно внимательным врач должен быть при краевом предлежании плаценты по передней стенке, поскольку в этом случае после разреза возможны обильные кровотечения, которые потребуют радикальных мер вплоть до экстирпации матки. Чтобы этого избежать, существуют специальные техники выполнения кесарева сечения. В тоже же время краевое предлежание плаценты по задней стенке намного реже сопровождается осложнениями.
Экстренное кесарево сечение
Внеплановое оперативное родоразрешение в основном проводится при полном предлежании плаценты при беременности, которое зачастую проявляется маточным кровотечением. Оно выполняется на любом сроке после 22 недели по абсолютным показаниям:
- обильное кровотечение у женщины с центральным предлежанием плаценты;
- повторяющиеся кровотечения, которые плохо купируются медикаментозной терапией;
- жизнеугрожающая кровопотеря на любом сроке беременности при любом типе предлежания плаценты;
- частые кровотечения, которые сопровождаются тяжелой анемией и другими осложнениями.
После экстренного родоразрешения раньше срока рождаются незрелые дети, которым требуется специальный уход в отделении неонатологии. Для полноценного лечения применяются современные системы кислородной поддержки, парентерального питания, ряд медикаментов, что позволяет выхаживать младенцев даже с экстремальной низкой массой тела.
Естественные роды
Основные условия для проведения физиологического родоразрешения:
- неполное предлежание плаценты;
- отсутствие кровяных выделений в течение беременности;
- хорошие показатели здоровья беременной, отсутствие экстрагенитальных патологий;
- нормальное внутриутробное развитие плода;
- головное предлежание плода.
Роды проводятся по стандартному протоколу, однако есть важное отличие: показано раннее вскрытие плодного пузыря при установившейся родовой деятельности или появлении кровянистых вагинальных выделений. Такая манипуляция помогает головке плода быстрее опуститься в полость таза, за счет чего плацента прижимается к стенке матке, и кровотечение естественным образом останавливается. Для улучшения сократимости матки, ускорения родов и дополнительной профилактики кровотечения применяется окситоцин.
Ведение послеоперационного периода
У женщин с предлежанием плаценты после родов могут быть обильные кровотечения из открытых маточных сосудов, поэтому для их профилактики назначаются утеротонические препараты (повышающие сократимость мускулатуры матки). С этой целью применяется гормон окситоцин, препараты Динопрост, Динопростон. Они назначаются в первые 3-4 часа после родов.
Поскольку при предлежании плаценты наблюдается повышенный риск инфекций, сразу же после рождения ребенка в полость матки вводятся антибиотики широкого спектра, которые уничтожают большинство вредных бактерий. Антибиотикотерапия продолжается в течение нескольких дней послеродового периода.
Скидка на первичный прием врача в феврале
В феврале первичный прием врача, у которого вы ещё ни разу не были, в том числе
ОН КЛИНИК
Бейби, со скидкой –
от 2 125 ₽
вместо
2 500 ₽
.
Подробнее

Лысенко Наталия Владимировна, главный акушер-гинеколог, гинеколог-эндокринолог, главный врач.
Ведение беременности в медицинском центре ОН КЛИНИК.
Диагностика предлежания плаценты
Обследование у акушера-гинеколога начинается с выяснения жалоб и анамнеза, причем специалист обращает внимание на наличие абортов, осложнений предыдущей беременности, гинекологических заболеваний, дисфункции яичников. Врач проводит стандартное наружное акушерское исследование, при котором определяет неправильное или высокое расположение предлежащей части плода, также возможно менее четкое, чем в норме, ощущение головки плода при пальпации живота. Влагалищного осмотра беременной специалисты стараются избегать, поскольку оно может спровоцировать отслойку плаценты и развитие массивного кровотечения.
Затем проводится УЗИ живота, чтобы осмотреть прикрепление плаценты, подтвердить или опровергнуть диагноз. Исследование абсолютно безболезненно для женщины, к тому же ультразвуковые волны не вредят ребенку, поэтому диагностику можно проводить с любой частотой. Во втором триместре УЗИ делают в положении лежа на спине, в третьем — на боку. Диагноз предлежания плаценты ставят при беременности 20 недель и более, поскольку на раннем сроке не исключены ошибки из-за физиологически низкого расположения органа.
Важно
Ультразвуковая диагностика — самый информативный методы диагностики, точность которого составляет более 98%.
По результатам УЗИ можно определить 4 степени аномалий прикрепления плаценты:
- Первая. Расположение органа в нижнем отделе матки на расстоянии не менее 2 см от внутреннего зева — так называемое низкое предлежание плаценты (норма до 20 недель беременности).
- Вторая. Нижний край плаценты достигает внутреннего маточного зева, но не закрывает его.
- Третья. Плацента полностью перекрывает маточный зев, при этом она расположена асимметрично, т.е. большей частью на передней или задней стенке матки.
- Четвертая. Внутренний зев прикрыт центральной зоной плаценты, и она располагается симметрично относительно матки.
Если у женщины присутствует высокий риск врастания плаценты (например, в анамнезе было несколько операций кесарева сечения), УЗИ дополняют проведением МРТ.
Дополнительное обследование
При патологии плаценты часто бывают нарушения развития ребенка, поэтому акушеры-гинекологи проводят информативный и безопасный тест — биофизический профиль плода (БПП). Он предполагает проведение ультразвукового и кардиотокографического исследования, занимает 1-1,5 часа, включает в себя несколько показателей:
- дыхательные движения плода;
- общая моторная активность;
- мышечный тонус;
- степень зрелость плаценты;
- объем околоплодных вод.
Каждый из показателей оценивается в 0, 1 или 2 балла, после чего все значения суммируются. Нормой считается результат 8 и более баллов, а значения менее 8 указывают на недостаточное поступление кислорода в организм плода, что чревато различными осложнениями.
Для оценки состояния здоровья женщины проводится полный комплекс лабораторного обследования, куда входят следующие анализы:
- общий анализ крови — для оценки показателей эритроцитов и гемоглобина, определения наличия и степени тяжести анемии;
- коагулограмма — важный анализ для проверки свертываемости крови, в котором при предлежании плаценты нередко находят отклонения от нормы;
- анализ на резус-антитела — проводится для исключения иммунологического конфликта резус-отрицательной матери и резус-положительного ребенка;
- биохимический анализ крови — проверка работы печени, почек, состояния белкового обмена, что необходимо для исключения осложнений предлежания плаценты;
- анализ на фетальный гемоглобин — определение уровня незрелого гемоглобина в крови матери и ребенка является важным маркером незрелости плаценты.
Прогноз и профилактика
Прогноз при предлежании плаценты напрямую зависит от его вида (полное или частичное), времени диагностики патологии, адекватности и полноты медицинской помощи во время беременности, родов и послеродового периода. Если женщина находится под наблюдением опытного специалиста и соблюдает все рекомендации, прогноз благоприятный, врачам удается сохранить здоровье матери и ребенка.
Профилактика предлежания плаценты направлена на избегание факторов риска:
- обдуманное планирование семьи для предупреждения нежелательной беременности и абортов;
- использование средств барьерной контрацепции, чтобы снизить риск инфицирования ИППП;
- правильную подготовку к зачатию и беременности, достижения контроля экстрагенитальных заболеваний женщины;
- своевременное лечение воспалительных и гормональных заболеваний женской репродуктивной системы;
- повышение качества медицинской помощи беременным и роженицам для предотвращения постабортных, послеродовых осложнений.
Для профилактики осложнений при диагностированном предлежании плаценты женщине нужно соблюдать физический и эмоциональный покой, ограничить половую жизнь, своевременно посещать врача для плановых осмотров и контроля течения беременности.
Предлежание плаценты
Просмотры 621Время чтения Время чтения: 10 минут
Краевое предлежание плаценты может стать основанием для кесарева сечения. Проблема также может пройти самостоятельно, если плацента поднимется и не будет перекрывать внутренний зев.

Записаться на осмотр к гинекологу
В нашем Центре всегда уютная атмосфера, а кабинеты оснащены современным диагностическим оборудованием
Высокотехнологичная
помощь БЕСПЛАТНО
в рамках ОМС!
Более 10000 женщин
проходит у нас обследование
ежегодно
Для вас работают врачи
высшей категории, кандидаты
и доктора наук
Применяем уникальные
малоинвазивные органосохраняющие
методы лечения
Что такое предлежание плаценты
- В нашей гинекологии цены 2014 года на все услуги!
- Высокотехнологичная помощь БЕСПЛАТНО в рамках ОМС!
- 100% конфиденциальность!
Задать вопрос или записаться
Плацента – это временный орган внутренней секреции, также называют детским местом или последом. Присутствует у каждой женщины во время беременности и выполняет важную функцию – жизнеобеспечение плода. Плацента принимает непосредственное участие в процессе циркуляции биологических веществ между будущей мамой и ребенком.
В норме плацента формируется к завершению первого триместра беременности. До этого времени жизнеспособность эмбриона поддерживается гормональным фоном беременной женщины и активностью желтого тела (временной железы, которая формируется в яичнике после овуляции). Детское место формируется из зародышевой оболочки плода и переходит в пуповину, которая связывает ребенка с будущей мамой. Плацента функционирует на протяжении всего срока беременности и выходит из женских половых путей во время родов, после ребенка. В среднем, рождение плаценты происходит в течение одного часа после родов, в их завершающем периоде.
Предлежание плаценты – это патология, при которой детское место располагается в нижнем сегменте детородного органа и полностью или частично перекрывает выход из него (внутренний зев). Частота встречаемости составляет около 30% среди всех случаев беременности. Зачастую плацента мигрирует на протяжении всего гестационного срока и способна подняться во втором и третьем триместре. К завершению срока беременности предлежание плаценты подтверждается только у 2% женщин.
Диагноз «предлежание плаценты» ставят каждой четвертой беременной женщине. Однако только одна из них к завершению гестационного срока сталкивается с низким расположением детского места.
Классификация предлежания плаценты
Классификация предлежания плаценты по месту локализации в полости матки:
- Полное предлежание. Характеризуется абсолютным перекрытием внутреннего зева полости детородного органа. Является самым распространенным вариантом. Требует тщательного медицинского контроля, поскольку полное предлежание плаценты сопряжено с высокими рисками. Зачастую не поддается коррекции, а родоразрешение происходит путем кесарева сечения.
- Боковое предлежание. Характеризуется частичным перекрытием внутреннего зева полости матки. Встречается реже, чем полное перекрытие. Нередко сопровождается прорывными кровотечениями и имеет высокий риск преждевременного отслоения детского места.
- Краевое предлежание. Характеризуется расположением детского места на боковой стенке детородного органа. Как правило, не проявляет себя и редко приводит к осложнениям. Имеет благоприятный прогноз, поскольку в большинстве случаев плацента поднимается выше в полости матки.
Также в гинекологии используется упрощенная система классификации предлежания плаценты во время беременности: центральное или полное, частичное или неполное.
Особое внимание при классификации предлежания плаценты уделяют расстоянию расположения края плаценты от внутреннего зева. Если детское место находится на расстоянии 7 см или меньше от внутреннего зева, то говорят о низком прикреплении плаценты. Оценку данного параметра выполняют на сроке 35-37 недель. Известно немало случаев, когда плацента перекрывала внутренний зев, а к 37 недели беременности заметно поднималась, что позволяло выполнить родоразрешение естественным путем.
На небольшом сроке беременности предлежание плаценты еще не считается завершающим диагнозом. Заключительный диагноз и оценка прогноза выставляются ближе к родам.
Примерно 35% женщин с предлежанием плаценты имеют маточные кровотечения во время беременности. Около 70% женщин с подтвержденным диагнозом имеют осложнения в виде кровотечений после родов.
Записаться на осмотр к гинекологу
Причины предлежания плаценты во время беременности
Достоверно назвать причины предлежания плаценты у женщин во время беременности не удается. Многочисленные исследования и опыт наблюдения за развитием патологии и миграцией плаценты позволяет назвать лишь факторы риска, которые повышают вероятность низкого расположения последа. Совокупность факторов риска классифицируется на две подгруппы: материнские и плацентарные патологии.
- Материнские причины предлежания плаценты – это различные состояния организма будущей мамы, которые способствуют низкому закреплению последа. К таковым относят многократные роды и аборты, возраст старше 35 лет, поздняя первая беременность, заболевания органов малого таза.
- Плацентарные причины предлежания плаценты – это совокупность патологий детского места, которые развиваются в результате нарушений прикрепления, формирования зародыша. К таким относятся генетические аномалии, наследственные заболевания, анатомические нарушения формирования матки и придатков.
Плацентарные причины предлежания плаценты встречаются гораздо чаще, чем материнские. Предрасполагающими факторами низкого прикрепления последа являются:
- наличие рубцов на стенке матки;
- оперативные вмешательства в анамнезе;
- экстракорпоральное оплодотворение;
- многоплодная беременность;
- хирургические вмешательства, проведенные в лечебных и диагностических целях;
- хронические воспалительные процессы слизистой матки;
- инфекции половых путей;
- новообразования на стенках матки;
- экстрагенитальные заболевания.
Симптомы предлежания плаценты при беременности
Признаки предлежания плаценты у женщин обычно отсутствуют. Как правило, проблема выявляется во время очередного скринингового обследования.
Основным признаком низкого прикрепления последа являются кровянистые выделения из половых путей. Кровотечения вызваны нарушением целостности сосудистой ткани, а повреждение сосудов происходит при незначительном смещении плаценты.
Если предлежание плаценты неполное, то в 1 и 2 триместрах обычно кровотечения не наблюдаются. Симптомы появляются в третьем триместре, а точнее, в последние недели беременности. Эта закономерность обусловлена активным увеличением полости матки в этот период.
При предлежании плаценты у беременной женщины кровотечения имеют ряд отличительных особенностей от кровотечений, вызванных другими патологиями:
- не сопровождаются болевым синдромом;
- не вызывают повышенный маточный тонус;
- появляются, не зависимо от физических нагрузок;
- часто развиваются утром после ночного сна;
- повторяются неоднократно во время беременности;
- кровь имеет ярко-алый оттенок, поскольку не успевает свернуться.
Объем кровотечения при предлежании плаценты зависит от степени отслоения детского места и объема нарушения целостности сосудов.
Записаться на осмотр к гинекологу
В чем опасность предлежания плаценты при беременности
Основной опасностью при предлежании плаценты являются регулярные обильные кровотечения. Они требуют оказания экстренной помощи, поэтому промедление или пренебрежение плохим самочувствием может грозить потерей беременности или даже летальным исходом.
В соответствии с объемом кровотечения при предлежании плаценты предусмотрена классификация осложнений по степени:
- первая или легкая – сопровождается потерей циркулирующей крови в объеме не более 15% с сохранением показателя гемоглобина выше 100 г/л;
- вторая или среднетяжелая – сопровождается потерей циркулирующей крови в объеме до 25%, на фоне чего происходит падение гемоглобина до 80 г/л и одновременное снижение кровяного давления с развивающейся тахикардией;
- третья или тяжелая – сопровождается потерей циркулирующей крови в объеме более 35%, на фоне чего развиваются симптомы анемии, а показатель гемоглобина может достигать 60 г/л;
- четвертая или крайне тяжелая – сопровождается обильной кровопотерей в объеме выше 35%, тахикардией, выраженными признаками снижения гемоглобина менее 60 г/л, нарушением сознания и функции сердечнососудистой системы.
При обильной кровопотере у женщины развиваются признаки анемии, обезвоживание, нарушается процесс обеспечения организма кислородом. Промедление грозит гипоксией и отеком мозга, инвалидизацией или летальным исходом. Как правило, по мере усиления кровотечения и увеличения объема потерянной крови нарушается процесс ее свертываемости.
К другим осложнениям предлежания плаценты относят:
- необходимость досрочного родоразрешения;
- экстирпацию матки;
- изменение положения плода;
- затяжные роды;
- преждевременное нарушение целостности плодных оболочек;
- инфицирование;
- асфиксию плода;
- фетоплацентарную недостаточность;
- гестоз;
- приращение плаценты (в случае наличия рубца на полости матки).
Вероятность приращения плаценты к рубцу после проведения кесарева сечения составляет 10%. С каждой последующей аналогичной операцией риск осложнения увеличивается вдвое.
Осложнения предлежания плаценты после родов
Ошибочно полагать, что опасность предлежания плаценты присутствует только во время беременности. После родов у женщины сохраняется риск осложнений. Как правило, послеродовые осложнения связаны с возможностью развития обильного кровотечения. Матка является мышечным органом и после отделения детского места в норме должна сократиться. Обычно послеродовое кровотечение останавливается в течение двух часов, но не более. В дальнейшем у женщины начинаются послеродовые выделения другого характера – лохии.
При послеродовом осложнении в результате предлежания плаценты у женщин развивается обильное кровотечение, которое не может прекратиться самостоятельно и требует экстренного вмешательства врачей. Если медикам не удается остановить послеродовое кровотечение, спешно принимают решение о необходимости удаления матки. Экстирпация детородного органа позволяет остановить кровопотерю и сохранить жизнь новоиспеченной маме.
Редким, но довольно опасным послеродовым осложнением предлежания плаценты является развитие синдрома Шихана. Патология представляет собой постепенное разрушение гипофиза, которое начинается в результате снижения объема поступающего в мозг кислорода. При отсутствии медицинской помощи данный процесс становится необратимым.
Записаться на осмотр к гинекологу
Диагностика при предлежании плаценты
Низкое расположение плаценты может никак не проявлять себя. Обычно женщина узнает о своем диагнозе неожиданно во время очередного УЗИ. Также врач может заподозрить проблему по имеющимся жалобам на кровянистые выделения. Но и в этом случае для определения причины кровотечения врач назначает ультразвуковое исследование органов малого таза. УЗИ матки при беременности является самым доступным, простым, быстрым и высокоточным методом диагностики предлежания.
По показаниям врач назначает оценку показателей здоровья плода, а также дополнительные методы диагностики для женщины.
Ведение беременности у женщин с предлежанием плаценты
Если у будущей мамы выявили предлежание плаценты, врач оценивает возможные риски и показатели состояния здоровья.
При неполном и неосложненном предлежании плаценты за женщиной тщательно наблюдают на протяжении второго триместра. Обычно назначается большее количество УЗИ, чем это показано женщинам без предлежания. УЗИ позволяет выполнять мониторинг за поведением детского места и оценивать вероятность осложнений.
Если проблема обнаружена в третьем триместре или после завершения второго триместра плацента по-прежнему перекрывает внутренний зев, будущую маму инструктируют о том, что в случае развития кровотечения необходимо в течение 5-10 минут приехать в медицинское учреждение. Лучше при этом воспользоваться услугами неотложной помощи. Если женщина с предлежанием плаценты в третьем триместре беременности проживает в отдаленных районах и не имеет возможности доехать до больницы в короткий промежуток времени, рекомендуется госпитализация. Если во время всего гестационного срока у будущей мамы был хотя бы один эпизод кровотечения из-за предлежания плаценты, показана госпитализация. «На сохранение» могут положить до самого момента родов.
Неосложненные случаи предлежания плаценты без кровотечения позволяют выбрать выжидательную позицию и наблюдать за состоянием женщины до 37 недели. В дальнейшем собирают консилиум и решают вопрос по поводу тактики ведения родов.
Лечение предлежания плаценты
Специфической тактики лечения предлежания плаценты не предусмотрено. Методика коррекции определяется характером и тяжестью течения симптомов предлежания.
Общие рекомендации беременной женщине при предлежании плаценты:
- полностью исключить половые контакты;
- отказаться от физических нагрузок и тяжелой работы;
- избегать стрессов;
- не поднимать тяжести;
- нормализовать питание;
- проводить профилактику запоров.
При предлежании необходимо проводить профилактику маточных кровотечений. При развитии кровотечения рекомендуется соблюдать постельный режим и абсолютный покой. По показаниям назначается медикаментозное лечение, направленное на снижение сократительной активности матки и нормализацию кровообращения в плаценте.
Записаться на осмотр к гинекологу
Роды при предлежании плаценты
Если к завершению третьего триместра беременности положение плаценты в матке не изменилось и детское место по-прежнему находится вблизи внутреннего зева, врачи рекомендуют кесарево сечение. Если у женщины плацента поднялась выше, то диагноз снимается, а роды проходят естественным путем при отсутствии других противопоказаний.
Показания для кесарева сечения при предлежании плаценты:
- полное перекрытие внутреннего зева;
- внезапное маточное кровотечение;
- многоплодная беременность;
- первые роды после 35 лет;
- многоводие;
- неправильное положение плода;
- узкий таз.
Естественные роды при предлежании плаценты допустимы, если:
- детское место не полностью перекрывает внутренний зев;
- в течение беременности не было ни одного эпизода маточного кровотечения;
- у женщины хорошие показатели здоровья;
- анализы крови показывают хорошую свертываемость;
- отсутствуют экстрагенитальные патологии;
- у плода головное предлежение.
Послеродовой период
В послеродовом периоде женщинам с предлежанием плаценты требуется особое наблюдение. При таких показателях есть высокий риск развития маточного кровотечения. Поэтому в течение первых двух часов после родоразрешения женщина остается в родильном зале или палате интенсивной терапии. Рекомендуется поместить на нижний отдел живота сухой лед для повышения сосудистого тонуса и сокращения периода кровотечения. При необходимости назначаются медикаменты, усиливающие сократительную активность матки.
У женщин с предлежанием плаценты высок риск инфицирования во время родов, поэтому в послеродовом периоде им показана антибактериальная терапия. Антибиотики также назначаются в случае проведения кесарева сечения.
Прогноз
Перспектива течения беременности и родов при предлежании плаценты определяется индивидуально и во многом зависит от характера патологии. Немаловажное значение имеет своевременная диагностика и адекватность назначенного лечения. В большинстве случаев прогноз благоприятный.
Специфической профилактики предлежания плаценты не существует. Для снижения рисков осложнения беременности специалисты рекомендуют осознанно подойти к процессу планирования и ведения беременности, регулярно обследоваться и посещать врача, вовремя проходить назначенные УЗИ.
Записаться на осмотр к гинекологу
Предлежание плаценты
Лечением данного заболевания занимается Гинеколог
- О заболевании
- Виды
- Симптомы предлежания плаценты
- Причины предлежания плаценты
- Диагностика предлежания плаценты
- Мнение эксперта
- Лечение
- Профилактика
- Реабилитация
- Вопросы и ответы
- Врачи
Что это такое?
Предлежание плаценты – это состояние, при котором часть или вся плацента прикрепляются в области нижнего маточного сегмента. Аномальная плацентация так или иначе захватывает зону внутреннего зева.
О заболевании
В последнее время распространенность предлежания плаценты неуклонно возрастает. С одной стороны, это связано с ростом хронической воспалительной болезни матки, а с другой – с травматическим повреждением эндометрия при выскабливаниях и оперативных вмешательствах на матке. Частичное замещение эндометрия соединительной тканью, наблюдаемое при этих ситуациях, приводит к тому, что плодное яйцо не может имплантироваться в «правильном» месте – теле или дне матки. В некоторых случаях причина кроется в миоматозных узлах, нарушающих анатомию матки.
Основные риски плацентарного предлежания связаны с тем, что во втором триместре беременности начинает формироваться нижний сегмент. Это сопровождается частичным отслоением плацентарной ткани и может приводить к кровотечению. В нижнем сегменте волокна имеют преимущественно поперечную ориентацию, поэтому кровотечения порой бывают достаточно обильными (поперечные волокна практически не пережимают кровеносные сосуды).
Выявление предлежания плаценты накладывает отпечаток на ведение беременности и родов. Стоит учитывать, что во втором-третьем триместре начинается процесс миграции плаценты. Он заключается в том, что в связи с ростом плода и формированием нижнего сегмента матка растягивается и плацентарная ткань, изначально локализованная в нижних отделах, постепенно поднимается вверх. Поэтому диагноз предлежания плаценты устанавливается ближе к сроку доношенной беременности.
Если во время беременности предлежание не привело к развитию кровотечения, то какое-либо лечение не проводится. Перед родами в зависимости от степени перекрытия внутреннего зева и готовности шейки матки решается вопрос о методе родоразрешения. Кровотечение, развившееся на фоне предлежания во время беременности, является показанием для проведения гемостатической терапии. Если несмотря на проводимую консервативную терапию, с обильными кровянистыми выделениями так и не удается справиться, то может быть показано кесарево сечение (при этом в расчет берется срок беременности и жизнеспособность плода).
Виды
Традиционная классификация предлежания плаценты учитывает степень перекрытия маточного зева плацентарной тканью в родах. Выделяют 4 категории аномального расположения:
- низкое прикрепление, когда плацентарная ткань локализована в нижнем сегменте, но не доходит до маточного зева;
- краевое предлежание, при котором край плацентарной ткани локализуется на уровне внутреннего зева, но не перекрывает его (по УЗИ это уровень 0 мм);
- частичное предлежание, когда часть внутреннего зева свободна от плацентарной ткани, а часть – перекрыта ею;
- полное предлежание, при котором плацентарная ткань полностью перекрывает маточный зев и делает невозможным продвижение плода в родах (это абсолютное показание для кесарева сечения).
Симптомы предлежания плаценты
У некоторых женщин предлежание плаценты может протекать совершенно бессимптомно и быть случайной находкой при проведении ультразвукового сканирования. Однако возможна и другая клиническая ситуация, когда плацентарное предлежание приводит к появлению кровянистых выделений из влагалища разной интенсивности. Такое кровотечение, в отличие от преждевременной отслойки нормально расположенной плаценты, не сопровождается болезненными ощущениями.
При наличии кровянистых выделений из половых путей на любом сроке беременности проводится ультразвуковое сканирование. Метод позволяет визуально оценить состояние плацентарной ткани, выявить возможные гематомы и идентифицировать причину кровотечения, что важно для составления дифференцированной программы лечения.
Итак, основными признаками кровотечения при предлежащей плаценте являются:
- умеренные или обильные кровянистые выделения из половых путей;
- безболезненность;
- нормальный маточный тонус (при отслойке нормально расположенной плацентарной ткани матка находится в состоянии гипертонуса);
- внезапное начало (среди полного благополучия).
На фоне кровотечения может ухудшиться состояние плода. Дефицит кислорода в крови, циркулирующей в маточно-плацентарном и фето-плацентарном комплексе, приводит к изменению двигательной активности плода. В начале она возрастает, а при прогрессировании внутриутробной гипоксии – постепенно уменьшается. При обильном кровотечении и запоздалом оказании акушерской помощи может наступить антенатальная гибель. Гипоксия плода приводит к изменению характера его сердечной деятельности. На начальном этапе она учащается, а затем урежается, может становиться аритмичной.
Периодически повторяющиеся кровотечения на фоне незначительных отслоек предлежащей плаценты нередко сопровождаются развитием анемии у беременной.
Причины предлежания плаценты
Основные причины предлежания плаценты могут быть следующими:
- перенесенные острые или вялотекущие хронические воспалительные процессы слизистой оболочки матки;
- наличие рубца на маточной стенке после кесарева сечения, консервативной миомэктомии или ушивания перфоративного отверстия;
- внутриматочные вмешательства в анамнезе – диагностические выскабливания, инструментальные аборты (особенно на большом гестационном сроке);
- подслизистая локализация узлов миомы.
В некоторых случаях плацентарное предлежание может быть связано с повышенной протеолитической активностью плодного яйца. В такой ситуации оно минует тело матки и опускается в нижний сегмент, где и имплантируется.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика предлежания плаценты
Объективные признаки предлежания плаценты во время беременности определяются с помощью трансвагинального УЗИ. Врач измеряет расстояние от нижнего края плаценты до внутреннего зева. Если последний частично перекрыт плацентарной тканью, то указывается в миллиметрах степень перекрытия.
Трансабдоминальное (через живот) ультразвуковое сканирование менее информативно, чем трансвагинальное, особенно при локализации плаценты по задней стенке или на фоне избытка жировой ткани у беременной. Поэтому в подозрительных случаях всегда проводится УЗИ через влагалище. Этот метод обладает высокой диагностической ценностью в сочетании с высокой степенью безопасности, даже при наличии кровянистых выделений.
В программу комплексного обследования беременных с кровотечением на фоне предлежания входят следующие методы:
- общеклинический и биохимический анализ крови;
- коагулограмма – оценка свертывающей активности крови;
- ультразвуковое сканирование плода с допплерографией (если позволяет клиническая ситуация, то есть когда отсутствует обильное кровотечение);
- фонокардиотокография – инструментальная оценка характера сердечной деятельности плода.
Мнение эксперта
Если в ходе второго скринингового УЗИ было выявлено, что плацента доходит до внутреннего зева или частично его перекрывает, то такая ситуация является показанием для динамического наблюдения за возможным процессом миграции. Поэтому в третьем триместре проводится очередное ультразвуковое сканирование. Окончательно диагноз плацентарного предлежания устанавливается только в сроке 34-36 недель.

Лечение
Лечение предлежания плаценты при беременности определяется особенностями клинического течения этой акушерской патологии. Если кровотечение отсутствует, и состояние беременной стабильное, то женщину информируют о том, что появление кровянистых выделений из влагалища – это весомый повод для немедленного обращения в акушерский стационар.
Консервативное лечение
Лечение кровотечения, связанного с предлежанием плаценты, начинается с гемостатической терапии. Акушер-гинеколог назначает препараты, которые повышают свертывающую активность крови и способствуют образованию кровяных сгустков. Препараты, расслабляющие матку, категорически противопоказаны, т.к. они могут усилить кровотечение (в условиях расслабления миометрия степень зияния сосудов нижнего сегмента увеличивается). При хронической анемии назначаются препараты железа.
Если консервативные мероприятия не приводят к остановке кровотечения, или ухудшается самочувствие плода, то решается вопрос об оперативном родоразрешении путем кесарева сечения. В этих случаях предлежание становится причиной преждевременных родов, и некоторые дети нуждаются в усиленном наблюдении, особенно при гестационном сроке менее 34 недель.
Хирургическое лечение
Кесарево сечение, проводимое при наличии плацентарного предлежания, может быть плановым и срочным.
- Плановая операция выполняется при полном перекрытии маточного зева плацентарной тканью или при частичном перекрытии в сочетании с неподготовленными родовыми путями в доношенном сроке беременности. Плановая операция обычно проводится в сроке 38-39 недель гестации.
- Срочное кесарево сечение выполняется в интересах матери и плода. Экстренные показания к оперативному родоразрешению связаны с обильным кровотечением, которое не удается остановить гемостатической терапией, или в связи с развитием дистресса плода.

Профилактика
Основными мероприятиями, которые позволят уменьшить риски потенциально возможного предлежания плацентарной ткани, являются:
- надежная защита от незапланированной беременности и отказ от абортов;
- взвешенное решение о необходимости внутриматочных вмешательств (если клиническая ситуация позволяет воздержаться от подобных процедур, то гинекологи подбирают консервативную программу ведения);
- своевременное лечение любых воспалительных процессов половых органов;
- рациональное родоразрешение с уменьшением частоты кесарева сечения (ведение беременности и родов стоит доверять квалифицированных специалистам, которые в ежедневной практике руководствуются последними достижениями в области бережливого акушерства).
Реабилитация
После кесарева сечения рекомендуется придерживаться следующих правил:
- наладить грудное вскармливание – прикладывать ребенка к груди по требованию (в большинстве случаев после оперативных родов состояние женщины позволяет это сделать);
- придерживаться принципа ранней активации – в начале пациентка передвигается в пределах палаты, со вторых суток физическая активность расширяется (ранняя активация способствует более быстрому восстановлению женского организма, позволяет предупредить образование спаек и в целом положительно сказывается на самочувствии женщины);
- постепенно расширять пищевой рацион – в первые сутки послеоперационного периода обычно разрешается употребление воды и неконцентрированной жидкой пищи, со вторых суток еда может быть пюреобразной, с третьих-четвертых суток допускается кусочковое питание с последующим переходом на традиционную еду;
- регулярно соблюдать правила личной гигиены – после каждого опорожнения мочевого пузыря рекомендуется подмываться под душем, менять гигиенические прокладки каждые 2-3 часа;
- при невозможности самостоятельно первого стула акушер-гинеколог назначает слабительный препарат естественного действия, который разрешен кормящим матерям.
В большинстве случаев на операционную рану накладываются косметические внутрикожные швы, поэтому под повязкой она находится всего несколько суток. С 4-5-го дня при гладком течении послеоперационного послеродового периода кожу можно мочить под душем и не закрывать рану стерильной повязкой.
Вопросы и ответы
Горин В.С., Зайцева Р.К., Серебренникова Е.С., Чернякина О.Ф., Кугушев А.В. Аномалии расположения плаценты: акушерские и перинатальные аспекты // Российский вестник акушера-гинеколога. 2010. Т.10, № 6.С. 26–31.
Фадеева Н.И., Бельницкая О.А., Мяделец И.А., Сердюк Г.В., Николаева М.Г. Факторы риска формирования предлежания плаценты // Журнал акушерства и женских болезней. 2016. Т. 65, № 3. С. 25–31.
Апарцин М.С., Флоренсова Е.В., Абраменко Г.Г. и др. Прикладные аспекты доплерографии сосудов, питающих трофобласт // Эхография 2003. Т.4. №3. С.242-247.
>
Заболевания по направлению Гинеколог
Предлежание плаценты
Тактика ведения беременности и родов
- →
Этот диагноз считается одним из самых опасных в акушерстве. Когда действительно можно говорить о предлежании плаценты, как протекает беременность и причем тут миграция — обо всем этом рассказывает Мария Михайловна Джамаспишвили, врач акушер-гинеколог высшей квалификационной категории Роддома №4 ГКБ им. В.В. Виноградова.
Что такое предлежание плаценты?
Плацента — это орган, который существует только во время беременности. Именно через нее происходит обмен веществ между матерью и плодом. Внешне плацента напоминает диск, одна сторона которого плотно прилегает к матке, а вторая обращена к плоду и связана с ним пуповиной.
“
Предлежание плаценты встречается 1 раз на 200 родов [1].
В норме она находится в верхнем сегменте матки — именно там обычно прикрепляется плодное яйцо. Но иногда имплантация не происходит своевременно в верхних отделах матки, и плодное яйцо опускается в нижний сегмент. Это может быть связано со следующими причинами:
- изменения в эндометрии (воспаления, эндометриоз);
- миома матки;
- последствия оперативных вмешательств, выскабливаний;
- многократные осложненные роды;
- анатомические особенности (например, двурогая матка).
Когда предлежание плаценты возникает чаще всего?
Например, у многорожавшей женщины истончены стенки матки, сосуды расположены неправильно. В итоге имплантация не может произойти там, где положено, и плодное яйцо прикрепляется слишком низко.
В течение беременности плацента может подниматься, и это называется «миграцией». Но иногда она так и остается в нижнем сегменте матки с полным или частичным переходом на внутренний зев шейки матки. Это и есть предлежание плаценты.
Если она расположена на расстоянии до 3 см от внутреннего зева шейки матки, говорят о низкой плацентации, которая тоже опасна.
Мария Михайловна Джамаспишвили
Опасность предлежания плаценты
Мышечные волокна матки растягиваются в течение беременности, а плацента не обладает такой способностью. Может произойти смещение двух поверхностей относительно друг друга — участка стенки матки и части прикрепленной к ней плаценты. Сосуды в этом участке разрываются, и начинается кровотечение.
Плод при этом испытывает гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене.
При предлежании плаценты кровотечение возможно на любом сроке, хоть в первом, хоть в третьем триместре. Спровоцировать отслойку могут самые обыденные вещи: физическая нагрузка, кашель, половой акт, натуживание при дефекации, влагалищное исследование, прием горячей ванны, прогревание в сауне. При этом кровотечение начинается внезапно (нередко в ночное время) и безболезненно.
Когда ставят диагноз «предлежание плаценты»?
К 16-ти неделям беременности плацента уже сформирована, и по результатам УЗИ можно говорить о предлежании. Однако до 32-й недели беременности плацента может мигрировать, то есть подниматься [2].
Нормальное положение плаценты и предлежание.
Какова тактика ведения беременности?
Раньше считалось, что женщина с предлежанием плаценты должна с 16-ти недель беременности лежать в стационаре. Сегодня мы ведем таких пациенток амбулаторно. Но это тот самый случай, когда беременная должна беречь себя, как хрустальную вазу. Показан полный половой покой, исключение любых физических нагрузок и стресса, авиаперелетов.
Кровянистые выделения — как незначительные, так и обильные — могут начаться в любой момент. Если это происходит, необходимо принять горизонтальное положение и вызвать «Скорую помощь» для дальнейшей госпитализации. При небольшом кровотечении назначаются кровоостанавливающие лекарства, токолитики, препараты железа для профилактики анемии.
Если начинается массивное кровотечение, то беременность вне зависимости от срока завершается путем операции кесарево сечение.
Мария Михайловна Джамаспишвили
Возможны ли естественные роды при предлежании плаценты?
Нет, вне зависимости от вида предлежания — полного, бокового или краевого. А вот при низкой плацентации это допустимо.
«Такой вариант можно рассмотреть, если плацента расположена в 3 сантиметрах и выше от внутреннего зева шейки матки, нет кровотечения и соматических осложнений. Все зависит от акушерской ситуации. Но, на мой взгляд, лучше не рисковать», — отмечает врач.
Как правило, беременным с предлежанием плаценты делают операцию кесарево сечение на сроке 37-38 недель.
Случай из практики: В Роддом №4 на сроке 35-36 недель поступила беременная с массивным кровотечением. Бригада «Скорой помощи» предупредила о ситуации, и специалисты роддома заранее подготовили операционную. Экстренно провели операцию кесарево сечение, и постфактум обнаружили предлежание плаценты и отслойку. Извлекли живого недоношенного ребенка весом 2500 гр, 6-7 баллов по шкале Апгар.
Материал был подготовлен совместно с экспертом: Марией Михайловной Джамаспишвили, врачом акушером-гинекологом высшей квалификационной категории Роддома №4 ГКБ им. В.В. Виноградова.
Хотите рожать в Москве? Это легко!
Отправьте заявку на роды
Оставьте бесплатную заявку через форму на нашем сайте. Куратор поможет выбрать подходящий роддом, в соответствии с вашими пожеланиями и особенностями течения беременности.
Посетите первичный прием
Вы сможете получить дополнительную информацию о роддоме и задать вопросы врачу. После консультации специалист примет решение о возможности и сроках госпитализации.
Приезжайте на роды!
Ждем вас в день родов! При наличии патологии приехать на госпитализацию нужно в назначенную дату.
Получите подарок или 20 000 р.
Оформите свидетельство о рождении в родильном доме и получите подарочный набор «Наше сокровище».
Общие сведения
Что значит предлежание плаценты при беременности? Плацента при нормальном течении беременности располагается преимущественно в областях лучшей васкуляризации миометрия, то есть в зоне наилучшего кровоснабжения стенки матки к которой относятся тело/дно или задняя/боковая стенка матки. Кроме того, такое расположение плаценты минимизирует риск ее повреждения. Несколько реже плацента располагается на передней стенке матки, поскольку передняя стенка подвержена существенно большим изменениям. Одной из аномалий (патологий) беременности является предлежание плаценты, для которой характерно прикрепление плаценты по любой стенке матки к ее нижнему сегменту (нижнее прилежание), то есть, плацента находится перед предлежащей частью плода и полностью/частично перекрывает внутренний маточный зев (рис. ниже).
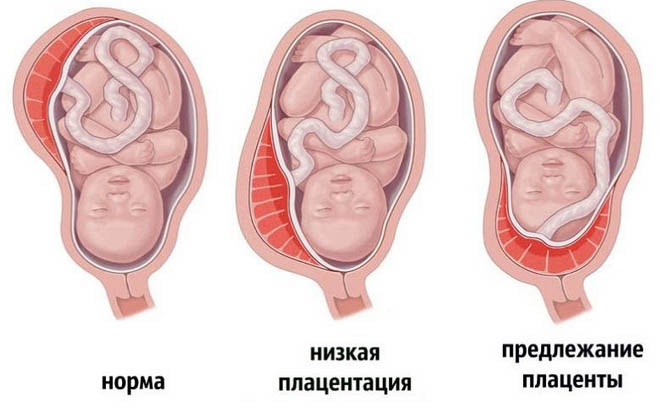
Как правило предлежание плаценты на ранних стадиях беременности выявляется на первом УЗИ-обследовании (чаще на 11-13 неделе) и определяется как аномальное расположение хориона — в последующем плаценты (краевое предлежание хориона). Нередко центральное предлежание хориона, определяемое в 1-м триместре беременности к ее окончанию, переходит в низкое расположение плаценты. Следует отметить, что краевое предлежание хориона на 12 неделе не означает, что у беременной к сроку родов обязательно будет краевое предлежание плаценты. Это обусловлено так называемым «феноменом миграции» плаценты, который проявляется в ее смещении вверх от внутреннего зева шейки матки по мере увеличения срока беременности.
По литературным данным почти в 10% случаев при сроке 12-13 недель беременности выявляется предлежание хориона, но лишь в 0,5% случаев сохраняется полное предлежание плаценты к сроку родоразрешения. Согласно данным исследований миграция плаценты при ее низком расположении происходит почти в 95% случаев. При этом происходит смещение подлежащего миометрия, а не движение самой плаценты. Процесс миграции плаценты протекает медленно и заканчивается ориентировочно к 32-35 неделям. Об этом свидетельствуют многочисленные отзывы многих женщин, посещающих специализированный форум для беременных. Миграция происходит чаще в случаях ее расположения по передней стенке, и реже при расположении по задней стенке.
Однако, краевое предлежание хориона является основанием для отнесения таких женщин в группу «потенциального риска» с тщательным динамическим наблюдением за ними, поскольку такая локализация хориона увеличивает риск маточных кровотечений с угрозой прерывания периода гестации (самопроизвольное прерывание беременности на ранних сроках). А если предлежание плаценты сохраняется до 26-28 недели гестации (при контроле УЗИ) показана обязательная госпитализация с постоянным наблюдением врачей до момента родов.
Согласно статистическим данным, частота предлежания плаценты варьирует в пределах 0,3%-1,04%, а частота низкой плацентации достигает 9,1%. При этом, при предлежании плаценты показатели материнской смертности колеблются в пределах 2,1%-10,5%, а перинатальная смертность достигает 22,5–41,8 %. Предлежание плаценты чаще встречается у женщин, беременных повторно, чем у первородящих.
Чем грозит низкое предлежание плаценты при беременности?
Низкое прилежание плаценты при беременности сопровождается повышенным риском ее повреждения/отслоения под давлением плода или при его активном поведении на поздних сроках беременности, а также при любом внешнем воздействии. Чем грозит предлежание плаценты для плода и беременной?
Предлежание плаценты сопровождается высоким риском формирования во 2-3 триместрах беременности хронической плацентарной недостаточности, оказывающей негативное влияние на развитие/рост плода, способствуя развитию гипоксии, неправильному положению/недоношенности плода, преждевременным родам. Основным осложнением при предлежании плаценты является кровотечение из половых путей. При этом, вероятность развития маточного кровотечения возрастает по мере развития беременности, что является ведущей причиной перинатальной заболеваемости/репродуктивных потерь.
Чем опасно краевое предлежание плаценты и чем полное предлежание плаценты грозит?
Как известно вид предлежания плаценты оказывает влияние также и на характер кровотечения. Для неполного предлежания плаценты более характерны кровотечения в 3 триместре беременности/в родах вплоть до геморрагического шока, а для полного предлежании более характерны ранние кровотечения (во 2 триместре беременности). Варьирует и частота кровотечений в зависимости от вида предлежания. Согласно литературным данным, при неполном предлежании плаценты кровотечение отмечается в 66,6% случаев, а при полном предлежании в 33,4%.
Если не возникает кровотечение/отслойка предлежащей плаценты при частичном предлежании возможны роды через естественные родовые пути, а при полном предлежании всегда проводится кесарево сечение.
Патогенез
Плодное яйцо в норме прикрепляется в области дна матки (верхней трети полости матки). Но при его неполноценности плодное яйцо своевременно прикрепиться в этой области не может, что способствует его имплантации в эндометрий, когда оно уже переместилось в нижние отделы матки. Это происходит при позднем появлении ферментативных процессов в трофобласте, наличии атрофических/дистрофических процессов в слизистой матки, которые нарушают процесс имплантации.
По мере развития беременности стенки нижнего отдела матки начинают растягиваться. При этом, мышечные волокна нижних отделах матки начинают сокращаются, а поскольку плацента сокращаться/растягиваться вслед за стенками матки неспособна, это приводит к смещению участка плаценты и участка нижнего сегмента матки.
Соответственно, ворсинки, покрывающие плаценту от стенок матки отрываются, что вызывает кровотечение из сосудистого русла плацентарной ткани. При прекращении сокращения мышц отслойка плаценты также прекращается, происходит тромбоз сосудов и остановка кровотечения. При повторных сокращениях матки возникают повторяющиеся кровотечения.
Когда начинаются роды (родовая деятельность) появление кровотечений вызвано натяжением плодных оболочек, удерживающих край плаценты, что не позволяет ей сокращаться с нижними отделами матки. Такое натяжение нарушается связь между плацентой и маткой, вызывая кровотечение. При разрыве плодных оболочек плацента сокращается вместе с мышцами нижнего сегмента матки и процесс отслаивания останавливается. Кроме того, при неполном предлежании головка плода во время родов, опустившаяся в таз после разрыва плодных оболочек, поджимает края плаценты, что способствует остановке кровотечения, а в случаях полного предлежания кровотечение продолжается, поскольку плацента в процессе сглаживания шейки матки продолжает отслаиваться.
Классификация
Классификационным признаком прилежания плаценты является ее расположение относительно области внутреннего зева, в связи с чем принято выделять:
- Полное предлежание плаценты — при этом плацента целиком перекрывает внутренний зев шейки матки. В структуре случаев неправильного расположения плаценты полное предлежание встречается в 20-44% случаев.
- Частичное предлежание плаценты — при этом плацента перекрывает внутренний зев шейки матки не полностью (неполное предлежание). В свою очередь частичное предлежание подразделяется на боковое предлежание (плацента перекрывает внутренний зев на 2/3 его площади) и краевое прилежание плаценты (ее край подходит к внутреннему зеву на расстоянии меньше 3 см). Частичное предлежание встречается в 31% случаев.
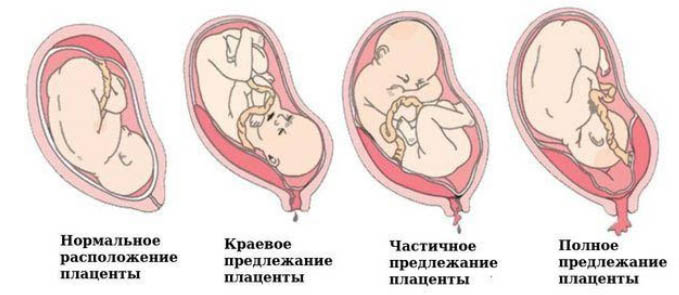
Причины
Предлежание плаценты может быть обусловлено множеством факторов, среди которых выделяют:
- Патологические изменения внутреннего слоя стенки матки (эндометрия), обусловленные инфекционно-воспалительным процессом, способствующего развитию атрофических/дистрофических изменений в эндометрии.
- Аномалии полости матки/половых органов (недоразвитие матки, двурогая /однорогая матка, половой инфантилизм).
- Миома матки с деформацией её полости.
- Беременность после хирургических вмешательств (аборты, кесарево сечение, удаления миом матки).
- Повторная беременность после осложнений в послеродовом периоде.
- Экстрагенитальные заболевания беременных женщин, протекающих на фоне развития застойных явлений в малом тазу и матки в том числе.
- Использование вспомогательных репродуктивных технологий (ЭКО).
- Возраст беременной – старше 30 лет.
Вызвать кровотечение при прилежании плаценты могут гинекологические манипуляции, чрезмерная физическая нагрузка/напряжение при акте дефекации, половой акт, тепловые процедуры (горячая ванна, посещение бани).
Симптомы
Основной клинический симптом предлежания плаценты — маточные кровотечения в разные сроки беременности (от 1-го триместра до родов), различной степени выраженности. Кровотечение при предлежании плаценты часто провоцируется кашлем, натуживанием при дефекации, физической нагрузкой, влагалищным исследованием, половым актом, тепловыми процедурами. Накануне родов кровотечение как правило усиливается, что обусловлено периодическими сокращениями матки.
Симптомы предлежания плаценты (характер/интенсивность кровотечения) обусловлены видом предлежания плаценты. При этом, чем степень предлежания плаценты больше, тем интенсивнее и раньше бывает кровотечение. Так, для полного предлежания характерны обильность кровопотери, внезапное развитие кровотечения на фоне отсутствия болевых ощущений. При неполном предлежании кровотечение развивается преимущественно ближе к сроку родов и наблюдаются особенно часто в период сглаживания/раскрытия зева (в начале родов).
Кровотечения характеризуются рядом особенностей:
- Внезапным началом, зачастую без видимой причины (во время ночного сна, отдыха).
- Наружным и повторяющимся характером.
- Отсутствием боли.
- Ярко-красной окраской вытекающей крови.
Часто рецидивирующая кровопотеря способствует быстрому развитию анемизации беременной. При этом, снижение количества эритроцитов и ОЦК может вызывать развитие ДВС-синдрома и гиповолемического шока.
Беременность при предлежании плаценты зачастую протекает с артериальной гипотонией, гестозом, угрозой самопроизвольного аборта. Преждевременные роды чаще встречаются на фоне полного предлежания плаценты. Важнейшим симптомом предлежания плаценты также является гипоксия плода, что обусловлено неучастием отслоившейся части плаценты в маточно-плацентарном кровообращении, а степень гипоксии определяется площадью отслойки плаценты.
Анализы и диагностика
При постановке диагноза «прилежание плаценты» учитываются:
- Данные акушерско-гинекологического анамнеза и наличие факторов риска (перенесённые операции (кесарево сечение)/аборты, воспалительные процессы в придатках/матке, наличие дисфункции яичников, аномалий развития матки.
- Жалобы на наличие рецидивирующих безболезненных кровотечений из половых путей.
- Данные наружного акушерского исследования.
- Результаты влагалищного исследования беременной. Диагностическим признаком является наличие в области внутреннего зева плацентарной ткани.
- Данные инструментальных методов исследования — трансабдоминальное/трансвагинальное УЗИ. Позволяет установить факт предлежания плаценты и получить объективные данные о варианте предлежания плаценты, оценить площадь, структуру, размеры и степень зрелости плаценты, степень отслойки, наличие ретроплацентарных гематом, выявить «миграцию плаценты» и ее динамику.
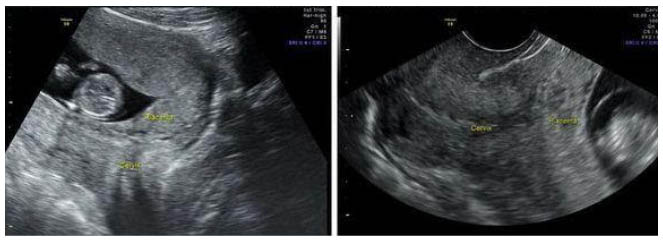
Лечение
Методы лечения прилежания плаценты определяются рядом факторов:
- Общим состоянием беременной/роженицы.
- Сроком беременности.
- Видом предлежания плаценты.
- Временем возникновения кровотечения и его интенсивностью.
- Степенью раскрытия шейки матки.
- Состоянием/положением плода.
- Состоянием гемостаза.
В первой половине беременности при отсутствии кровянистых выделений женщина может наблюдаться амбулаторно. При этом, она должна соблюдать строгий режим с исключением стрессовых ситуаций, физической нагрузки, половой жизни, поездок. При появлении кровянистых выделений беременная должна быть срочно госпитализирована в стационар.
При установлении диагноза предлежания плаценты во 2-й половине беременности, пациентка должна быть госпитализирована в стационар, особенно в случаях полного предлежания или наличия кровотечения. При удовлетворительного состоянии плода/беременной лечение в стационаре направлено на продление срока родов до 37-38 недель. С этой целью пациентке назначают:
- Строго дозированный постельный режим.
- Токолитическую терапию, направленную на расслабления гладких мышц матки, что способствует нормализации ее сокращений и является профилактикой преждевременных родов. С этой целью назначаются Магния сульфат, Но-шпа, β-адреномиметики (Гинипрал, Тербуталин, Ритодрин), блокаторы рецепторов окситоцина (Атозибан), ингибиторы простагландинов (Кеторолак, Индометацин), блокаторы кальциевых каналов (Нифедипин) и др. с учетом побочных эффектов.
- При необходимости проводят лечение анемии/устранение дефицита железа путем назначения препаратов 2/3-валентного железа перорально (Сульфат железа, Фумарат железа, Глюконат железа, Глицерил сульфат железа; Железа гидроксид полимальтозат, Железа протеин сукцинилат) или комбинированный препарат Сорбифер Дурулес, содержащий сульфат железа безводный и аскорбиновую кислоту).
- По показаниям — переливание свежезамороженной плазмы/эритроцитной массы.
- Одновременно показано назначение препаратов-дезагрегантов, препятствующих тромбообразованию (Магникор, Клексан, Гепарин, Аспирин кардио, Тромбо АСС, Кардиомагнил, Пентоксифиллин, Клопедогрел), сосудоукрепляющих препаратов (Аскорутин, Троксерутин, Квертин, Рутин, Токоферол и др.). При высоком риске преждевременных родов для профилактики у ребёнка синдрома дыхательных расстройств после родов показано назначение глюкокортикоидов (Бетаметазон, Преднизолон, Дексаметазон, Метипред, Медрол).
- Целесообразно назначение комплекса витаминов/минералов (Витрум, Супрадин), седативных средств (Валериана, настойка Пустырника, Глицин), транквилизаторов (Седуксен).
Повторные кровотечения, превышающие 200 мл, выраженная гипотония/анемия, одномоментное кровотечение с кровопотерей более 250 мл при полном предлежании плаценты являются показаниями к досрочному экстренному родоразрешению (кесарево сечение) независимо от жизнеспособности плода/срока гестации. При пролонгировании беременности до 36-38 недель родоразрешение проводится оптимальным методом. При полном предлежании плаценты/неполном предлежании, сочетающемся с отягощенным акушерско-гинекологическим анамнезом, тазовым/поперечным положением плода показано кесарево сечение. При неполном предлежании плаценты и наличии благоприятных условий (головное предлежание плода, зрелость шейки матки, хорошая родовая деятельность) возможны естественные роды.
Доктора
Лекарства
- Препараты для токолитической терапии (Магния сульфат, Но-шпа, Гинипрал, Тербуталин, Ритодрин, Атозибан, Кеторолак, Индометацин, Нифедипин).
- Препараты железа (Сульфат железа, Фумарат железа, Глюконат железа, Глицерил сульфат железа, Железа гидроксид полимальтозат, Железа протеин сукцинилат, Сорбифер Дурулес).
- Препараты-дезагреганты (Магникор, Клексан, Гепарин, Аспирин кардио, Тромбо АСС, Кардиомагнил, Пентоксифиллин, Клопедогрел).
- Сосудоукрепляющие препараты (Аскорутин, Троксерутин, Квертин, Рутин, Токоферол и др.).
- Глюкокортикоиды (Бетаметазон, Преднизолон, Дексаметазон, Метипред).
- Седативные препараты (Валериана, настойка Пустырника, Глицин).
Процедуры и операции
При кровотечениях из половых путей при наличии предлежания плаценты после 20 недели беременности: кесарево сечение; перевязка подвздошных, маточных, яичниковых артерий; компрессионные гемостатические швы; гистерэктомия.
Диета
Специальной диеты нет. Рекомендуется сбалансированное питание с повышенным содержанием белка. Однако при развитии осложнений в виде анемии показано назначение диеты с достаточным содержанием железа и фолатов.
Профилактика
Профилактика предлежания плаценты включает:
- Раннее выявление/лечение генитальной патологии, гормональных нарушений и воспалительных заболеваний репродуктивных органов, а также экстрагенитальной патологии.
- Тщательную подготовку к беременности.
- Отказ от искусственных абортов.
Последствия и осложнения
Низкое предлежание плаценты может вызывать ряд негативных последствий и осложнений в виде:
- Рецидивирующего кровотечения из половых органов.
- Самопроизвольного прерывания беременности.
- Преждевременных родов.
- Плацентарной недостаточности (с гипоксией плода).
- Анемии.
- Гипотонии.
- Неправильному (поперечное, тазовому) положению плода.
- Аномалии родовой деятельности.
Прогноз
Прогнозы при предлежании плаценты определяется своевременной диагностикой, видом предлежания плаценты, адекватностью терапии и рядом других причин, оказывающих влияние на исход родов (кровопотеря, состояние беременной и плода, показатели органов кроветворения/сердечно-сосудистой системы). Прогнозы при краевом предлежании плаценты при отсутствии кровотечений более благоприятны и в большинстве случаев удается плод доносить до 38 недель и родить естественным путем здорового ребенка. Прогноз при полном предлежании с большой кровопотерей менее благоприятен, а детская/материнская смертность варьирует в пределах 3-5%. Более благоприятным исходом при для плода/матери является кесарево сечение.
Список источников
- Колчина В.В. Факторы, влияющие на неблагоприятное течение беременности у пациенток с низкой плантацией /В.В. Колчина // Современные проблемы науки и образования. — 2014. — №3.
- Колчина В.В. Разработка стандарта ведения беременных с низкой плацентацией в ранние сроки гестации / В.В. Колчина // Материалы конференции «Инновационные разработки молодых ученых Воронежской области на службу региона». — 2013. — С. 66-68.
- Акушерство. Национальное руководство/ Под ред. Айламазяна Э.К., Кулакова В.И., Радзинского В.Е., Савельевой Г.М. — М.: ГЭОТАР-Медиа, 2014. — 1200 с.
- Давыдов A.И., Агрба И.Б., Волощук И.Н. Патогенез патологии прикрепления плаценты: роль факторов роста и других иммуногистохимических маркеров // Вопросы гинекологии, акушерства и перинатологии. — 2012. – Т. 11, № 1.- С. 48-54.
- Баев О.Р. Аномалии прикрепления плаценты // Вопросы гинекологии, акушерства и гинекологии. — 2009.- №5.- С.3-6.