Не стоит беспокоиться и переживать, если ребенок до 36 недель находится «попкой вперед»: это совершенно нормальное явление и у крохи еще есть время для того, чтобы перевернуться. Кстати, случается, что малыш поворачивается вниз головой и непосредственно перед родами, и даже в самих родах
Попробуйте уговорить кроху повернуться в нужное положение. Расскажите все подробно: почему ему стоит повернуться, что это даст и маме, и ребенку в родах. Разговаривать можно вслух, а можно и про себя, главное – говорите с малышом об этом постоянно
В воде тело мамы расслабляется, а значит, и расслабляются мышцы матки, ее объем несколько увеличивается и в результате у ребенка появляется чуть больше пространства «для маневров».
Поговорите с ним
Между ребенком и мамой всегда есть связь. И мама – это первый человек которому малыш верит и которого слушается. Поэтому попробуйте уговорить кроху повернуться в нужное положение. Расскажите все подробно: почему ему стоит повернуться, что это даст и маме, и ребенку в родах. Разговаривать можно вслух, а можно и про себя, главное – говорите с малышом об этом постоянно. Будьте ласковы и в то же время настойчивы. Обязательно подключите к разговору будущего папу, мужчин дети слушаются еще больше. Когда будете уговаривать малыша, дополнительно поглаживайте живот, как бы указывая ребенку, как ему повернуться. Отличный вариант: папа разговаривает и гладит живот вместе с вами.
Представьте себе
Визуализация – способ, при котором человек представляет себе нужную ему картинку. Вот и будущей маме надо всего лишь вообразить малыша в правильном положении. Не знаете, как это выглядит или просто не можете себе представить ребенка в животе, – находите красивое фото из журнала, книги, Интернета. Какая-то анатомическая точность здесь не важна, хватит просто приятной и понятной картинки: малыш лежит внутри маминого живота вниз головой. Смотрите на иллюстрацию почаще и представляете, что внутри вас малыш тоже находится в правильном положении. Но надо не только смотреть на чужое фото, а представлять именно себя и своего ребенка.
Приманите его
Еще один способ – приманите малыша. Дети, особенно маленькие, очень любопытны, поэтому заставьте повернуться кроху, показав ему что-то интересное. Но ведь малыш пока еще находится в животе, разве он может что-то увидеть? Точно мы не знаем, как ребенок реагирует на мир вне живота мамы, но считается, что он, например, может слышать звуки. Расположите наушники с приятной музыкой внизу живота, это тоже может побудить ребенка повернуться по направлению к звуку. Музыка должна быть спокойной, мелодичной и не громкой, чтобы малыш не испугался.
А еще можно включить фонарик и прислонить его к животу мамы в том месте, где находится голова ребенка, и затем, разговаривая, медленно проводить фонариком в сторону и вниз, увлекая кроху за собой.
Плавайте и расслабляйтесь
Плавание тоже помогает малышу занять головное предлежание. В воде тело мамы расслабляется, а значит, расслабляются и мышцы матки, ее объем несколько увеличивается и в результате у ребенка появляется чуть больше пространства «для маневров». Но плавание должно быть приятным для мамы, если женщина боится воды или она недостаточно теплая, то никакого расслабления не будет. Поэтому плавать надо хотеть, плюс вода должна быть комфортной температуры.
Делайте упражнения
Есть очень простые упражнения, которые помогут малышу разместиться правильно. Но сначала посоветуйтесь с врачом, можно ли вам делать такую гимнастику. Гимнастику для поворота малыша в головное предлежание не проводят, если есть гестоз, угроза прерывания беременности, рубец на матке после предыдущего кесарева сечения, предлежание плаценты.
Повороты. Лежа на кушетке, поворачивайтесь с боку на бок 3–4 раза через 10 минут. Выполняйте 3 раза в день. Поворот обычно происходит в течение первой недели.
Сила притяжения. Лягте на спину, подложив под поясницу большую подушку, а под голову – маленькую. Согните колени, поставив ступни на пол. Полежите так в течение 10 минут.
Коленно-локтевое положение. Встаньте на колени и локти, в это время таз располагается выше головы. Оставайтесь в таком положении 15 минут несколько раз в день.
Обратитесь к специалисту
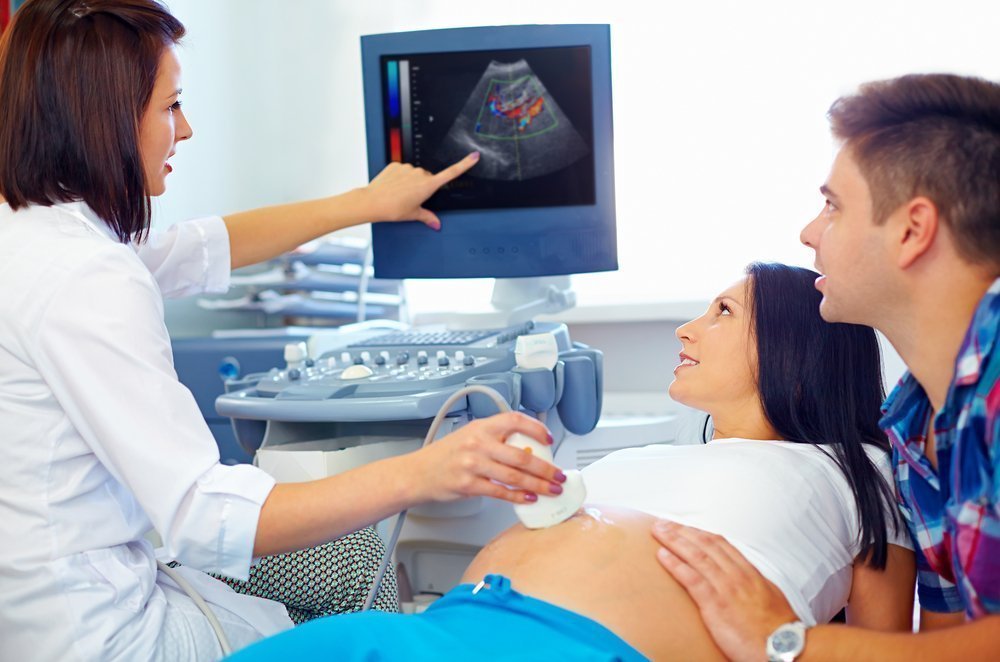
Если упражнения и психологические методики не дают результата, то существует еще один способ – профилактический наружный поворот, который делает опытный акушер-гинеколог в родильном доме. Сначала маме вводят средства, расслабляющие матку, затем врач определенными движениями рук старается повернуть ребенка, воздействуя на его голову и таз через живот будущей мамы. Все это проходит под контролем УЗИ, и обычно женщина не испытывает при этой манипуляции никаких неприятных ощущений.
Правда, наружный поворот сейчас выполняют редко: во-первых, его умеют делать не все акушеры-гинекологи, да и не все врачи считают, что он нужен; во-вторых, не каждая женщина психологически на него настроена, ну и, кроме того, не всегда к нему есть показания.
Возможно, психологические методы и кажутся чем-то сомнительным, но тем не менее они часто помогают. А если еще добавить гимнастику и плавание, то вероятность того, что малыш повернется в правильное положение, только увеличивается. Так что если не хочется делать кесарево сечение при тазовом предлежании или рожать «попкой вперед», то стоит попробовать все подходящие и разрешенные вам способы.
В небольшом проценте случаев беременность подходит к сроку предполагаемой даты родов с неправильным положением ребёнка в животе у мамы — поперек или косо (0,3% случаев доношенных беременностей). Стоит ли пугаться, если при контрольном ультразвуковом обследовании выявлено, что плод лежит не так, как положено? Какие меры следует предпринимать для выправления ситуации, когда до родов еще остается пять-семь недель? MedAboutMe расскажет об этом при помощи компетентных специалистов.
Неудобное положение
Положение ребёночка, когда ось его тела не совпадает с продольной осью матки, называют неправильным, если речь идет о третьем триместре беременности — в это время малыш уже не имеет возможности так активно «вертеться» как раньше, в первые месяцы.
До двадцать восьмой недели ребёнку хватает места для разворотов и он может переворачиваться по нескольку раз за сутки. Примерно к тридцати неделям гестации подавляющее большинство малышей оказывается в наиболее физиологичном положении «вниз головой». Однако от пяти до десяти процентов «несговорчивых» детей не желают переворачиваться и занимают крайне невыгодную позицию, как для себя, так и для мамы. Почему так происходит и что делать в случае диагностированного неправильного положения?
Предрасполагающие факторы
Маленький «акробат» никак не может занять правильную позицию, несмотря на то, что уже давно пора? Факторы, которые этому способствуют, могут быть со стороны матери (объёмные образования, миоматозные узлы в полости матки, аномальное строение — двурогая матка). У многорожавших женщин развивается слабость, «дряблость» мышц как матки, так и передней брюшной стенки — они не могут зафиксировать правильное положение младенца. По статистике, среди всех случаев, у многорожавших беременных патологическое положение отмечается в десять раз чаще первородящих женщин.
Беременность двойней или тройней также предрасполагают к тому, что один из плодов будет находиться в нефизиологичном состоянии к концу срока гестации.
Имеет значение низкое расположение «детского места», а также так называемое «приращение» плаценты. Эти патологии хорошо визуализируются при ультразвуковом исследовании и с большой долей вероятности потребуют проведения кесарева сечения в положенный срок.
Короткая пуповина, мешающая ребёнку свободно осуществлять движения, укорочение пуповины вследствие обвития вокруг шеи малыша, маловодие — эти факторы также служат причинами нестандартного положения плода в утробе матери.
Поможем неповоротливому малышу
Если в вашем случае нет вышеперечисленных факторов, на которые нельзя повлиять, с разрешения доктора можно помочь природе исправить ситуацию.
После 33-34 недели, узнав о диагнозе, можно применять гимнастические упражнения и дополнять их психологическими приемами:
- Осуществляем повороты из положения лежа на боку на другую сторону. Полежали десять минут — снова следует быстро перевернуться. Таким образом можно сделать по три-четыре подхода — выполнять упражнение следует несколько раз в сутки.
- Исходное положение — коленно-локтевое, следует приводить к животу попеременно то одну, то другую ногу. Количество повторов — около пяти-шести за один заход. Также рекомендуется выполнять несколько раз в сутки. При выполнении любых гимнастических этюдов вы должны себя хорошо чувствовать, не ощущать чувство голода, но и не заниматься на полный желудок.
- Если вы отдыхаете днем, полезно будет положение «лежа на спине» с слегка приподнятыми ногами (около двадцати сантиметров выше головы). Для этого подложите под поясницу и ноги подушки. Если лежать на спине тяжело даже десять минут, сядьте на колени и опустите таз на пятки (их стоит развести для удобства, носки оставьте сомкнутыми). Колени разведите на ширину плеч и отдыхайте в таком положении по пятнадцать минут два-три раза в день.
- Врачи утверждают, что неправильное положение в некоторых случаях может быть вызвано главным образом психоэмоциональным напряжением матери и тонусом матки. В таком случае, а первый план должно выйти устранение стрессовой ситуации. Идеально, если мама любит и умеет плавать в бассейне. Двигается мама — стимулируется ненавязчиво и двигательная активность крохи, снимается лишнее напряжение. Слушайте музыку, гуляйте с наслаждением в парке, наполняйте свое воображение приятными картинами, представляйте себе уже перевернутого малыша.
Для закрепления успешного результата также нужно выполнять некоторые нехитрые действия. Когда малыш перевернется, закрепите благоприятное положение с помощью ношения бандажа (для оптимального выбора и правильной техники одевания обратитесь к специалисту) и принимайте несколько раз в день позу «портного» — сядьте на пол, согните ноги в коленях и отведите их в стороны так, чтобы ваши ступни соприкасались друг с другом; попытайтесь направлять колени как можно ниже к полу — так будут работать мышцы тазового дна.
Если срок родов подходит, а неправильное положение, увы, не исправляется — существует оперативный выход из сложившейся трудной ситуации.
Абсолютные показания к выполнению операции кесарева сечения
Их не много, но естественное родоразрешение в каждом из таких случаев грозит либо повреждениями/гибелью плода вследствие невозможности родиться правильно и вовремя, либо травматизмом матери. Итак, показания к оперативному извлечению плода:
- Вес плода по данным ультразвукового исследования более трех с половиной — четырех килограмм при наличии узкого таза у беременной женщины;
- Укоренившееся поперечное или косое положение плода;
- Признаки гипоксии ребёнка (дистресс-синдром плода) или обвитие пуповиной;
- Слабая родовая деятельность, отсутствие динамики в раскрытии шейки матки.
Дополнительно о том, какие меры следует предпринимать беременной во втором и третьем триместре для выправления ситуации и как часто следует проводить ультразвуковой контроль, расскажет специалист.
Комментарий эксперта

После 34 недели беременности, поперечное или косое положение плода считается неправильным. Беременным женщинам с такой проблемой во втором и третьем триместре необходимо проводить комплекс гимнастических мероприятий по исправлению неправильного положения плода. К ним относятся такие меры как:
• сон в положении на левом боку с приведенным к животу коленом (это может быть как дневной сон-отдых, так и ночной сон),
• принятие днем периодически коленно-локтевого положения с приведением попеременно колен к животу (по 5-10 приведений на каждое колено),
• плавание в бассейне,
• бандаж до срока родов после исправления положения плода.
Если с началом третьего триместра стойко сохраняется неправильное положение плода, следует подключить ультразвуковой контроль за положением плода: во-первых, чтобы оценить эффективность предпринимаемых мер и вовремя начать носить бандаж (зафиксировать положение), а во-вторых, правильно спланировать тактику ведения родов. Подобный ультразвуковой контроль целесообразно проводить не чаще, чем 1 раз в 10 дней.
Акушерство / Под ред. Савельевой Г.М. – 2000
Медикаментозное воздействие во время беременности при тазовом предлежании плода / Ишпахтин Г.Ю., Щепин М.М., Елисеева Е.В. // ACTA BIOMEDICA SCIENTIFICA – 2005 – №4(42)
Патологическое положение плода: причины появления, симптомы, диагностика и способы лечения.
Определение
За время беременности плод может многократно менять свое положение в матке, пока ему хватает места для перемещения. При нормальной беременности к 22-24-й неделе плод устанавливается головкой вниз, примерно до 32-34-й недели его положение остается неустойчивым, но затем плод фиксируется.
Положение плода – это отношение его оси, проходящей через головку и ягодицы, к продольной оси матки.
Если оси плода и матки совпадают, это называется продольным положением плода, если плод лежит поперек матки – поперечным положением. Кроме того, выделяют косое положение – среднее между продольным и поперечным.

В 95-97% случаев предлежащей частью является головка. Тазовое предлежание, когда над входом в малый таз находятся ягодицы или ножки плода, а у дна матки — его головка, определяется в 3-5% случаев. Косые и поперечные положения (т.н. неправильные положения плода) выявляются в 0,3-0,7% при доношенной беременности, но в 10 раз чаще у многократно рожавших (начиная с 4-х родов), чем у первородящих. При сроке гестации менее 32 недель, пока плоду хватает места для перемещения, неправильное положение плода в матке отмечаются в 6 раз чаще, чем при доношенной беременности.
К патологическим положениям относятся тазовое предлежание, поперечное, косое и неустойчивое положение плода.
Причины возникновения патологического положения плода
Точные причины патологического положения плода недостаточно выяснены. Факторы, которые способствуют возникновению тазовых предлежаний, поперечных и косых положений, можно разделить на материнские, плодовые и плацентарные.
К материнским причинам относятся:
- аномалии развития матки (двурогая, седловидная матка, перегородка в матке),
- опухоли матки,
- узкий таз беременной,
- опухоли таза,
- снижение или повышение тонуса матки,
- большое количество родов у женщины,
- рубец на матке после операции кесарева сечения.
Плодовые причины:
- недоношенность,
- многоплодие,
- задержка внутриутробного развития,
- врожденные аномалии плода (анэнцефалия, гидроцефалия),
- неправильное членорасположение плода (отношение конечностей к головке и туловищу),
- особенности вестибулярного аппарата плода.
Плацентарные причины:
- предлежание плаценты,
- маловодие или многоводие,
- короткая пуповина.
Классификация патологического положения плода
Тазовое предлежание подразделяют на ягодичное (80-90%) и ножное (10-15%). Ягодичное предлежание бывает чистое (63-68%) и смешанное (20-23%), а ножное – полное, неполное (встречается чаще, чем полное) и коленное (встречается редко).
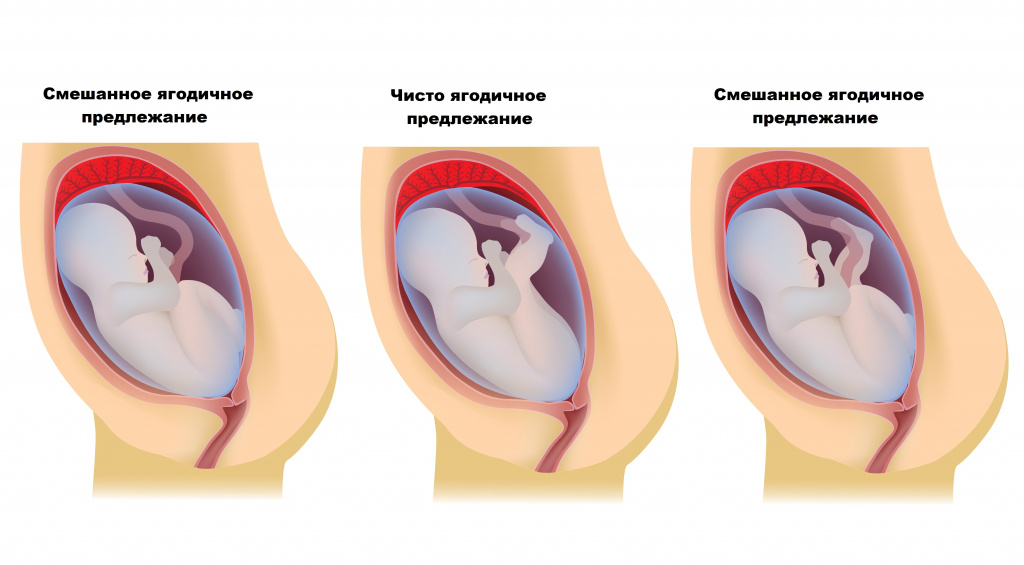
При полном ножном предлежании плод повернут ко входу в таз обеими ножками, слегка разогнутыми в тазобедренных и согнутыми в коленных суставах, при неполном – ко входу в таз предлежит одна ножка, разогнутая в тазобедренном и коленном суставах, а другая, согнутая в тазобедренном и коленном суставах, располагается выше; в случае коленного предлежания ножки разогнуты в тазобедренных суставах и согнуты в коленных, а коленки предлежат ко входу в таз.
К неправильным относят поперечные и косые положения, а также неустойчивое положение плода.
Поперечным называют такое положение плода, при котором ось его туловища пересекает ось матки под прямым углом, а крупные части плода расположены выше гребней подвздошных костей. Косым называют такое положение, при котором ось туловища плода пересекает ось матки под острым углом, а нижерасположенная крупная часть плода размещена в одной из подвздошных впадин большого таза. Косое положение считают переходным состоянием, потому что в конце периода гестации и во время родов оно превращается в продольное либо в поперечное.
Косое положение обычно нестабильно, временно, поэтому часто его называют неустойчивым.
Также при неправильных положениях по головке определяют позицию плода: если головка расположена слева от срединной линии тела беременной – это первая позиция, если справа – вторая. Вид определяют по спинке: если она обращена кпереди – передний вид, кзади – задний. Имеет значение расположение спинки плода по отношению ко дну матки и входу в малый таз.
Симптомы патологического положения плода
Обычно при патологическом положении плода специфических жалоб у беременной нет, однако ее может беспокоить дискомфорт в подреберьях, а в случае смешанного ягодичного или ножного предлежания плода женщина может ощущать шевеление плода преимущественно в нижней части живота.
Диагностика патологического положения плода
Диагноз патологического положения плода, как правило, ставится на 32-34-й неделе беременности. Предварительный диагноз устанавливается на гинекологическом осмотре. При тазовом предлежании отмечается высокое стояние дна матки. Этот показатель гинеколог определяет на каждом визите, начиная с 20-й недели беременности – он отражает высоту, на которую самая широкая, куполообразная часть матки (ее дно) поднялась относительно лобка. Этот показатель косвенно указывает на то, нормально ли протекает беременность. При тазовом предлежании тазовый конец плода высоко расположен над входом в таз, что обуславливает высокое стояние дна матки. Головка плода расположена в дне матки, ягодицы – над входом в таз, это врач может определить при пальпации. Сердцебиение плода выслушивается на уровне пупка или выше.
Поперечное и косое положение плода также может заподозрить доктор во время осмотра. При поперечном положении живот беременной приобретает поперечно-овальную форму, дно матки ниже, чем при продольном положении, отсутствует крупная предлежащая часть – головка или тазовый конец, а ко входу в малый таз предлежат мелкие части плода, например, ручка или плечо. Сердцебиение плода лучше прослушивается в области пупка.
При косом положении живот визуально приобретает косо-овальную форму, окружность живота больше нормы, дно матки стоит низко. Крупная предлежащая часть находится ниже уровня гребня подвздошной кости, в одной из подвздошных ямок большого таза, сердцебиение плода, как и при поперечном положении, лучше прослушивается в области пупка.
Если врач заподозрил неправильное положение плода, обязательно проводят ультразвуковое исследование. При выполнении УЗИ исключают причины, которые могли бы привести к неправильному положению плода: тяжелые пороки развития плода или аномальное расположение плаценты.
К каким врачам обращаться
Как и при нормально протекающей беременности, наблюдение и выбор тактики родов осуществляет врач –
акушер-гинеколог
.
Лечение патологического положения плода
До определенного срока тазовое предлежание требует выжидательного наблюдения, поскольку плод может самостоятельно развернуться в нужном направлении. В ряде случае врачи могут порекомендовать беременной женщине выполнять комплекс упражнений, способствующих изменению тазового предлежания на головное.
При тазовом предлежании плода для снижения вероятности операции кесарева сечения и при отсутствии противопоказаний к естественным родам пациентке могут рекомендовать наружный поворот плода на головку. Показания и противопоказания определяет врач. Эту процедуру проводит акушер-гинеколог в условиях акушерского стационара, в срок ≥36 недель беременности у первородящих и ≥37 недель беременности у повторнородящих.
Эффективность поворота на головку составляет от 30 до 80%, а в 5% случаев наблюдается спонтанный обратный поворот плода.
В зависимости от ситуации и состояния здоровья женщины и плода врач рекомендует естественные роды или проведение операции кесарева сечения.
При неправильном положении плода до 36 недель беременности при отсутствии противопоказаний (рубец на матке, угрожающие преждевременные роды, миома матки, предлежание и низкое расположение плаценты, соматическая патология беременной и др.) рекомендуется проведение корригирующей гимнастики. Поперечное и косое положения плода являются абсолютным показанием для проведения операции кесарева сечения, рожать естественным путем в этих случаях опасно.
Осложнения
При тазовых предлежаниях плода отмечается более высокая перинатальная заболеваемость и смертность, чем при головных предлежаниях. Это связано с рядом причин: недоношенностью, гипоксией, родовой травмой, повреждениями органов брюшной полости и спинного мозга, аномалиями развития плода и др. Перинатальные потери при тазовом предлежании при различных методах родоразрешения в 3–5 раз выше, чем при головных предлежаниях.
Роды при неправильных положениях плода сопровождаются рядом опасных для жизни матери и плода осложнений: раннее излитие вод, выпадение мелких частей плода, разрыв матки, кровотечение из половых путей при аномалиях расположения плаценты.
При неустойчивом или поперечном положении плода перинатальная смертность достигает 24%.
Выпадение петель пуповины происходит в 20 раз чаще, чем при продольном положении и головном предлежании плода. Материнская смертность, связанная с восходящим инфицированием при преждевременном излитии вод, кровотечением при аномальном расположении плаценты, осложнениями оперативных пособий и разрывом матки, достигает 10%.
Профилактика патологического положения плода
В настоящий момент не существует эффективных методов профилактики неправильного положения плода.
Источники:
- Клинические рекомендации «Тазовое предлежание плода». Разраб.: Российское общество акушеров-гинекологов. – 2020.
- Патологические роды (узкий таз, неправильные положения плода, аномалии сократительной деятельности матки): учебное пособие / О.Е. Баряева, В.В. Флоренсов, М.Ю. Ахметова. ФГБОУ ВО ИГМУ Минздрава России, кафедра акушерства и гинекологии с курсом гинекологии детей и подростков. – Иркутск: ИГМУ. – 2020. – 88 с
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Тазовое предлежание плода
Лечением данного заболевания занимается Гинеколог
- О заболевании
- Виды тазового предлежания – классификация
- Симптомы
- Причины тазового предлежания
- Диагностика тазового предлежания
- Лечение
- Профилактика
- Реабилитация
- Вопросы и ответы
- Мнение эксперта
- Врачи
Что это такое?
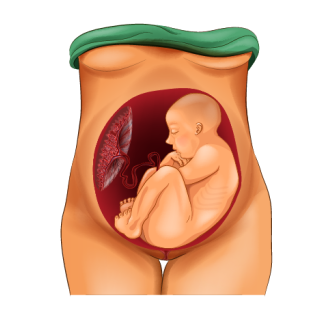
Тазовое предлежание плода – это ситуация, когда плод головкой располагается в дне, а у малого таза матери находятся его ягодицы и/или ножки.
О тазовом предлежании
Наличие механических препятствий со стороны малого таза не позволяет более объемной части плода (головке) вставиться во вход. Плод «ищет» альтернативные пути, в результате чего формируется тазовое предлежание (размеры тазового конца намного меньше головного). Механические преграды также могут объяснить тазовое вставление при аномальной анатомии плода. Однако часто в клинической практике встречаются случаи тазового предлежания в отсутствие каких-либо объяснимых причин. Считается, что они связаны с незрелостью вестибулярного аппарата внутриутробного ребенка (вестибуллярный аппарат – это структура, которая определяет пространственную ориентацию тела).
Современное акушерство придерживается точки зрения, что для правильного головного (затылочного) предлежания плод должен иметь нормальную анатомию и хорошую двигательную активность, при этом объем околоплодных вод должен быть достаточным, и плацента должна располагаться не в области нижнего сегмента и не затрагивать внутренний зев. Если один из этих факторов выпадает из общей цепочки, то повышается вероятность формирования тазового предлежания плода.
Виды тазового предлежания – классификация
Тазовое предлежание может быть 2 основных типов (разница между ними заключается в том, какая именно часть ближе всего предлежит к будущему родовому каналу):
- ягодичное – самыми первыми рождаются ягодицы;
- ножное – «первопроходцами» являются ножки.
В свою очередь, ягодичный вариант классифицируется на 2 формы:
- чистая, когда только ягодички плода обращены к материнскому тазу;
- смешанное, когда плод сидит «на попе», то есть под ягодички поджаты ножки.
Ножное предлежание делится на 3 вида:
- коленное – плод «сидит» на коленках над входом в таз;
- полное ножное – и левая, и правая ножка обращены к малому тазу матери;
- неполное, когда одна ножка согнута над малым тазом, а другая – разогнута и выпрямлена вдоль тела малыша.
Симптомы
Тазовое предлежание плода не имеет специфических симптомов. Однако для этого состояния характерно относительно высокое расположение тазового конца плода по отношению к плоскости входа малого таза матери. Поэтому при доношенной беременности может появляться одышка, связанная с высоким расположением диафрагмы. По этой же причине развивается и относительная недостаточность кардиального сфинктера, приводящая к изжоге.
Признаками тазового предлежания плода во время объективного осмотра могут быть:
- высокое расположение дна матки, которое не соответствует нормативам для данного срока беременности;
- наличие в дне матки более плотной и круглой части (головки), при этом над входом таза определяется менее плотное с нечеткими контурами образование (тазовый конец);
- наилучшая точка выслушивания сердечного ритма плода на уровне пупка или выше него (к примеру, при затылочном предлежании сердцебиение лучше слышно ниже пупка).
Причины тазового предлежания
Состояниями, которые повышают вероятность тазового предлежания, могут быть:
- недоношенный плод – чем меньше гестационный срок, тем выше вероятность обнаружить положение плода, при котором над входом в таз располагаются ягодицы или ножки;
- предыдущие роды в ягодичном предлежании;
- сужение материнского таза или аномалии его строения;
- аномальное строение матки – двурогость, седловидность, наличие внутриматочной перегородки;
- избыточное или недостаточное количество околоплодных вод, которое отражается на подвижности плода и создает препятствия для установления правильного головного предлежания;
- многоплодие, которое ограничивает движения младенцев в амниотической полости;
- большие миоматозные узлы;
- большие кисты яичников;
- неправильное прикрепление плаценты, когда она частично или полностью перекрывает внутренний зев;
- пороки развития плода, затрагивающие череп, зону шеи или крестцовую область;
- укорочение пуповины;
- отставание темпов роста плода.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика тазового предлежания
Диагноз тазового предлежание не устанавливается раньше 36 недель. На основании данных акушерского наружного осмотра врач может заподозрить это состояние. Для его подтверждения назначается ультразвуковое исследование. Врач УЗД оценивает, какая часть плода располагается над входом в малый таз, какова степень сгибания головки, нет ли аномалий развития плода или патологии половых органов матери. Параллельно определяется локализация плаценты и исключается ее расположение в области нижнего сегмента, проводится определение индекса амниотической жидкости для исключения маловодия или многоводия, а также математический подсчет предполагаемого веса плода на основании проведенных измерений головки, бедра, плеча, живота.
В родах диагноз тазового предлежания устанавливается путем влагалищного осмотра. Акушер-гинеколог при открытой шейке матки может обнаружить соответствующие ориентиры того или иного вида тазового предлежания. Это могут быть крестец, паховый сгиб, межягодичная складка, пятка и т.д.
Мнение эксперта
Беременные женщины часто сталкиваются с такой ситуацией, когда при прохождении второго скринингового УЗИ в сроке (18-22 недели) обнаруживается тазовое предлежание плода. По этому поводу появляется необоснованное беспокойство. Оказывается, чем меньше срок беременности, тем выше подвижность плода, который имеет еще небольшие размеры, поэтому может несколько раз за день изменять свое положение. Если при прохождении второго скрининга предлежащей частью является тазовый конец, то данный факт даже не выносится в ультразвуковое заключение, т.к. не имеет клинического значения. Окончательный диагноз тазового предлежания может быть установлен не ранее 36-й недели. Для сравнения – во втором триместре примерно треть плодов располагаются ягодицами или ножками над входом в малый таз, а к 36-37-й недели тазовое предлежание выявляется только в 3-5% случаев.

Лечение
Вопрос о способе родоразрешения при тазовом предлежании решается индивидуально. На выбор метода оказывает влияние возраст женщины, количество родов в анамнезе, вес плода, степень сгибания головки, предполагаемый вес ребенка и другие факторы.
Консервативное лечение
Ведение вагинальных родов при тазовом предлежании относится к высокой категории сложности. От врача требуется профессионализм и выдержка, а от роженицы – терпение и строгое следование советам медиков.
Хирургическое лечение
Кесарево сечение в плановом порядке при тазовом предлежании может быть рекомендовано в следующих случаях:
- срок гестации менее 32 недель и начало родовой деятельности;
- рубец на маточной стенке после предыдущий операций;
- ножное предлежание;
- малый вес плода – 2,5 кг и меньше;
- крупный вес плода –3,6 кг и больше.
Плановую операцию оптимально выполнять в гестационном сроке 39 недель и более. Это позволяет органам и системам плода максимально подготовиться к переходу с внутриутробного этапа на внеутробный.

Профилактика
Специфических мер профилактики тазового предлежания не существует.
Реабилитация
После оперативного родоразрешения рекомендована ранняя активация родильницы и раннее прикладывание ребенка к груди. Это создает условия для профилактики возможных осложнений и стимулирует адекватную лактацию.
Вопросы и ответы
Баскетт Т.Ф., Калдер Э.А., Арулкумаран С. Оперативное акушерство Манро Керра; под ред. Р. Элсивера, – М., 2015. – С. 199-214.
Кан Н.Е. Состояние внутриутробного плода и ранняя адаптация новорожденных в зависимости от пола и предлежания плода: Автореф. дис. … канд. мед. наук. Владивосток, 2000. 23 с.
Катько Е.Н. Особенности течения раннего неонатального периода при рождении плода в тазовом предлежании: Автореф. дис. … канд. мед. наук. М., 1998. 19 с.
>
Заболевания по направлению Гинеколог
Тазовое предлежание плода
Тазовое предлежание плода
В статье поговорим о ребенке в тазовом предлежании: что делать, каковы
риски и протекание вынашивания, можно ли изменить ситуацию и как рожать
малыша.

Тазовое предлежание плода: содержание статьи
Записаться на прием
Что означает тазовое предлежание плода
В норме малыш в матке ложится головой к родовому выходу. Но может расположиться ягодичками, ногами или по смешанному типу.
Принята такая классификация тазового предлежания плода:
- Ножное — лежит ножками к малому тазу мамы. Бывает полное (обе ноги впереди), частичное (одна конечность) и коленное (словно сидит на коленях);
- Тазово-ягодичное предлежание плода — вниз направлены ягодички малыша;
- Смешанное — к родовому выходу лежат ножки и ягодицы.
Самой оптимальной из всех ситуаций считается ягодичное.
Классификация положения плода
Кроме предлежания различают положение плода. Его определяют соотношение осей плода и матки. Условно ось малыша проходит вдоль позвоночника и соединяет его затылок и копчик. Ось матки делит ее на 2 равные половины.
Относительно оси матки дитя может располагаться в одном из 3-х положений:
- косом — оси образуют острый угол. Тогда говорят о косом тазовом предлежании плода;
- продольном — оси совпадают;
- поперечном — оси образуют прямой угол, то есть перпендикулярны друг другу. Самое опасное положение.
При косой позиции плода возможен его переворот в нормальное в процессе рождения, а вот поперечная — прямое показание к кесареву сечению.
Еще один вариант — низкое тазовое предлежание плода. В этом случае возможны кровотечения, прерывание беременности или ранние роды. Для малыша чревато гипоксией, задержкой развития.
Причины тазового предлежания плода
Акушеры выделяют ряд факторов, на фоне которых развивается патология.
Тонус матки — его снижение в верхних отделах или повышение в нижних. Пониженный тонус случается при повторной беременности.
Отклонение в объеме околоплодных вод — уменьшение или увеличение.
Вынашивание двойни и больше деток.
Заболевания со стороны мамы — опухоль, миома матки, неправильное формирование тазовых костей, аномально узкий таз, низкое прикрепление или предлежание плаценты, воспаления органов малого таза.
Проблемы со стороны дитя — гидроцефалия (маленькая голова ребенка), цефалоцеле, обвитие, отклонение от нормы размера плода, задержка развития плода, его повышенная или ограниченная подвижность.
Эти факторы повышают риск патологии, но не гарантируют ее.
Записаться на прием
Осложнения и последствия тазового предлежания плода
Проблема заключается в угрозе здоровью и жизни ребенка. Особенно при обвитии или рождении двойни. Направленные ножками или ягодицами к половым путям мальчики и девочки больше подвержены травмам и гибели. Осложнения могут начаться на любом этапе родов — до, в начале и после них.
Первая причина — ягодицы недостаточно расширяют родовой канал для прохождения головы.
Вторая причина — медленное раскрытие шейки матки. Ягодицы долго не проходят родовые пути — стоят над входом в них. Это приводит к осложнениям на 1-ой стадии родов. Воды изливаются не вовремя, может выпасть пуповинная петля и мелкие части дитя, роды идут не по плану — неправильно и долго.
У ребенка начинается гипоксия, раньше времени отслаивается плацента, развивается хориоамнионит — инфицирование малыша и вод.
Чем опасно тазовое предлежание плода
Голова ребенка не в состоянии преодолеть родовой канал и фиксируется в нем. Это самое распространенное осложнение. Оно чревато последствиями для малыша — гипоксией, поражением головного мозга.
У первенцев такие проблема встречается чаще. У повторно родящих женщин ткани более растянуты — снижается риск травматизации новорожденного.
Врожденные аномалии втрое чаще при тазовом предлежании. К ним относятся пороки сердца, неврологические проблемы, нарушение работы опорно-двигательного аппарата и кишечника.
Диагностика тазового предлежания плода
Диагноз ставят на 34‒35 неделях — самостоятельный поворот ребенка в правильную позицию маловероятен. Проводят осмотр, КТГ, УЗИ и эхографию — лучше трехмерную. Эти методы позволяют выявить патологию и ее вид, оценить состояние дитя и мамы.
Врачи оценивают ряд параметров:
- Разгибание головки плода при тазовом предлежании. Она не должна разгибаться очень сильно. Иначе повышается риск травм спинного мозга, мозжечка при естественных родах;
- Функциональное состояние малыша. Для этого проводят КТГ. Врач оценивает, как выглядит ребенок в тазовом предлежании: оценивает наличие обвития, гипоксии. Важно выявить угрозу преждевременных родов;
- Масса плода при тазовом предлежании. Малыш весом больше 3,5 кг считается крупным;
- Сердцебиение плода. Оно прослушивается в области пупка, отчетливое;
- Живот при тазовом предлежании плода. Измеряют высоту стояния дна матки. Параметры — выше нормы. При осмотре прощупывается копчик, ступни или крестец дитя — зависит от позиции.
Также оценивают, как шевелится ребенок при тазовом предлежании: активность в норме, повышена или ограничена.
В рамках обследования определяют состояние мамы: риск гестоза, наличие много- или маловодия, новообразований в матке, степень зрелости плаценты, состояние кровотока.
Записаться на прием
Особенности ведения беременности
На 38-й неделе или раньше беременную госпитализируют в роддом. Там контролируют состояние, выбирают способ родоразрешения и готовятся к нему.
Проводят комплекс мероприятий по обследованию пациентки.
Собирают анамнез: хронические и перенесенные во время беременности недуги, наличие и протекание предыдущих вынашиваний, измеряют размеры таза и его форму, уточняют акушерский, психосоматический статус и срок гестации.
Определяют: тип предлежания, пол ребенка, как он разгибает головку.
Назначают режим. Покой, сон, питание во избежание набора веса плодом — это важно для будущей роженицы.
Ведение беременности включает профилактику гестоза.
Гимнастика и упражнения для изменения положения
Вы можете попытаться изменить позицию крохи. Для этого подходит коррекционная гимнастика. Она меняет тонус и способствует повороту дитя головкой вниз.
Упражнение № 1: Ложимся на пол и через каждые 10 минут поворачиваемся направо и налево. Продолжительность — трижды в день в течение недели. Выполняем перед едой.
Упражнение № 2: Коленно-локтевая позиция. Опираемся о пол локтями и коленками. Голова ниже таза. Выдерживаем 15 минут. Повторяем трижды в день.
Упражнение № 3: Ложимся на полу на спину, кладем подушки: под голову — поменьше, под поясницу — побольше. Колени сгибаем, ступни на полу. Выдерживаем позу 10 минут.
Следим за своими ощущениями — боли быть не должно.
Техники для поворота плода при тазовом предлежании
К ним относятся психологические практики и акушерское вмешательство.
Вы можете поговорить с малышом. Доказано: дети в утробе слышат маму.
Попробуйте визуализировать — представить себе, что ваш ребенок занимает правильную головную позицию.
Не помогает? Альтернатива есть — обратитесь к акушеру. Он выполнит наружный поворот плода. Оптимально проводить манипуляцию в 36 недель для мам первенцев и в 37 недель — для рожающих повторно.
Процедуру выполняют через стенку матки снаружи. Акушер поддерживает малыша за головку и ягодицы и поворачивает в правильную позицию.
Выполняется поворот под контролем УЗИ, КТГ. Оценивают состояние чада и мамы. Уделяют внимание ощущениям женщины.
Учтите: практикуют метод сейчас редко и не все врачи. Риски для малыша мизерные, но впоследствии он может вновь вернуться в исходное положение.
Успешная манипуляция дает возможность родить самой и избежать характерных для патологии рисков.
Записаться на прием
Родовспоможение при патологии
Решение о способе рождения малыша принимает врач. В 70% случаев на 39-й неделе проводят кесарево сечение. Сама по себе патология — не показатель для оперативного разрешения. Его проводят при наличии сопутствующих проблем со стороны дитя, роженицы.
Операция снижает, но не исключает риск травматизации новорожденного и последствий для его здоровья.
Плановое кесарево сечение проводят при ожидании мальчика (велик риск травмирования яичек и бесплодия в будущем), при предлежании ножками, разогнутой головке.
В группу показаний входит анамнез мамы: рубец на матке, фето-плацентарная недостаточность, хронические заболевания.
Естественные роды допускаются. Вы и дитя хорошо себя чувствуете, размеры ваших тазов соответствуют, исключено ножное предлежание, головка чада согнута? Вы можете рожать сами.
К естественным родам тщательно готовятся. Назначают медикаментозную терапию: успокоительные, спазмолитики, витамины, препараты для укрепления организма — они нужны, чтобы минимизировать риски.
Особенности сопровождения естественных родов
На первом этапе пытаются предупредить отхождение вод до раскрытия шейки. Способствует этому полный покой. Женщина больше лежит на том боку, на который приходится спина малыша.
Врачи контролируют его состояние, интенсивность и регулярность схваток. Для этого проводят КТГ.
Шейка открылась на 4 см — ставят капельницы со спазмолитиками для профилактики неправильного протекания родов. Для предупреждения гипоксии дитя вводят внутривенно препараты для повышения кровотока и микроциркуляции. Их вводят с интервалом в 2 часа.
В активной стадии делают эпидуральную анестезию. Она необходима для нормального протекания схваток, снижения боли и предупреждения стресса у мамы, снижения риска родовых травм. Обезболивание показано при раскрытии 3 см. Параллельно контролируют сокращения матки.
Воды излились не вовремя — есть риск инфицирования малыша. Акушер осматривает женщину. В случае выпадения частей тела дитя или пуповинной петли, проводят экстренное кесарево сечение.
Если шейка готова к родам, воды отошли, осложнений нет — выжидают 3 часа. За это время в норме развивается активная родовая деятельность. Не наступает — начинают стимуляцию. Она запрещена при излитии вод на фоне незрелой шейки. Это показание к операции.
Для выбора правильной тактики от акушера требуется большой практический опыт ведения родов с патологией.
Записаться на прием
Наружный акушерский поворот VS кесарево сечение – что выбирают врачи при тазовом предлежании?
До определенного срока ребенок в утробе матери находится в постоянном движении и может несколько раз поменять свое положение. Наиболее благоприятным для родов считается головное предлежание, когда плод расположен вертикально головкой вниз. В этом случае роды проходят без осложнений.
Примерно в 5 % случаев плод занимает тазовое предлежание, при котором он находится головкой вверх. Если роды проходят естественным путем, первыми на свет появляются ножки и таз, а головка родится последней. К патологическим относится продольно-поперечное положение, при котором роды самостоятельно произойти не могут.
Чтобы избежать негативных последствий беременной может быть рекомендовано сделать кесарево сечение. Но и хирургическое вмешательство многими будущими матерями расценивается как крайне нежелательное. Как альтернативный вариант при тазовом предлежании может быть использован наружный акушерский поворот, в свое время предложенный Архангельским.
Причины формирования предлежания
Все причины, которые могут провоцировать неправильное положение, можно разделить на две группы. Первая вызвана особенностями или патологиями матери. К ним относятся:
- аномалии в строении матки;
- нарушение объема околоплодных вод (маловодие или многоводие);
- обвитие пуповиной, которая препятствует ребенку повернуться головкой вниз;
- беременность двойней (тройней);
- фиброма матки больших размеров, которая создает механические препятствия для нормального положения;
- пороки развития и аномалии в строении костей таза матери;
- аномалии в развитии плаценты;
- незначительный перерыв между беременностями, особенно если в предыдущей было кесарево сечение;
- снижение тонуса матки – чаще встречается у многократно рожавших или у тех, кто перенес множественные aбopты, выскабливания, кесарево сечение или другие операции на матке;
- наследственный фактор.
Тазовое предлежание может быть вызвано аномалиями в развитии плода. Оно часто встречается у недоношенных детей, поскольку плод просто не успевает принять благоприятное положение. Ребенок с недостаточной массой тела, спровоцированной задержкой внутриутробного развития, также слишком активно перемещается в матке.
Наконец, причиной тазового предлежания могут стать такие внутриутробные патологии как гидроцефалия, увеличение щитовидной железы (зоб). Обычно такие патологии обнаруживают еще на ранних сроках беременности во время проведения УЗИ. Женщине может быть рекомендовано прерывание беременности.
Тазовое предлежание представляет определенные риски для ребенка. Смертность при родах в этом случае в 9 раз выше, чем при обычном головном предлежании. 80 % беременностей с таким показателем заканчиваются кесаревым сечением. При естественных родах у роженицы повышается риск разрыва внутренних пoлoвых органов, а у ребенка может развиться асфиксия, гипоксия, появиться гематомы. Роды часто осложняются слабостью родовой деятельности.
До 36-й недели плод может менять свое положение. Если у матери было отмечено тазовое предлежание до этого срока, это еще не значит, что оно сохранится до самых родов. В этом случае занимают выжидательную позицию. После 36-й недели шансы на естественное улучшение состояния минимальные. В этом случае необходима медицинская помощь.
Диагностика неправильного положения
Предлежание определяют не ранее 22-й недели гестации. Явление чаще встречается у повторнородящих женщин. Течение беременности при тазовом или поперечном предлежании не имеет каких-либо специфических особенностей.
Диагностика патологии не представляет трудностей. При наружном осмотре обращают внимание на несоответствие высоты стояния дна матки и окружности живота, наличие крупных частей плода в боковых отделах, прослушивание сердцебиения в области пупка.
Наиболее информативный метод диагностики – это УЗИ. С его помощью не только устанавливают неправильное положение, но и определяют место нахождения плаценты, примерный вес будущего ребенка, количество околоплодных вод, наличие опухолей или узлов в теле матки, нарушения внутриутробного развития.
Когда проводят наружный акушерский поворот?
Если на УЗИ было установлено неправильное положение плода, существует ряд мер, которые могут перевести его в головное предлежание без медицинского вмешательства. Беременной рекомендуют выполнение специальной гимнастики, упражнения на фитболе, занятия плаванием или аквааэробикой. Полноценная физическая активность стимулирует ребенка занять благоприятное для родов положение.
Среди рекомендуемых упражнений можно выделить нахождение в течение 15 минут в коленно-локтевой позиции по несколько раз в день и быстрые перевороты с боку на бок с промежутками в 10 минут. Однако, как показывает практика, подобные упражнения не отличаются очень высокой эффективностью.
Следует учитывать противопоказания к корригирующей гимнастике – угроза преждевременных родов, низкое прикрепление плаценты, узкий таз, поздний токсикоз, повышенное артериальное давление.
Корригирующая гимнастика при тазовом предлежании плода
Если предлежание к 34-35-й неделе осталось неизменным, один из выходов в сложившейся ситуации – это применение наружного акушерского поворота. Данная техника известна давно, но на протяжении многих лет применялась довольно редко, поскольку, не желая рисковать, многие врачи предпочитали проводить кесарево сечение. Современное оборудование сделало возможным контроль и наблюдение за состоянием матери и плода во время проведения поворота, что стало причиной того, что медики все чаще возвращаются к данном методу и отказываются от проведения оперативного вмешательства.
Наружный акушерский поворот должен осуществляться врачом в условиях стационара.
Процедypa может быть осуществлена только при наличии следующих условий:
- один плод массой не более 3700 г;
- целостность плодного пузыря;
- нормальное количество околоплодных вод;
- отсутствие повышенного или пониженного тонуса матки;
- размер таза женщины соответствует норме;
- удовлетворительное состояние женщины и отсутствие аномалий внутриутробного развития плода.
Процедуру проводят только при оснащении операционной УЗИ-аппаратурой и при наличии возможности оказать экстренную медицинскую помощь в случае непредвиденных обстоятельств.
Противопоказания
Наружный акушерский поворот не проводят, если в анамнезе было диагностировано привычное невынашивание беременности и преждевременные роды. Симптомы позднего токсикоза, такие как повышенное артериальное давление, нарушения сердечного ритма, отеки как результат плохой работы почек, также являются противопоказанием.
К другим противопоказаниям относятся:
- беременность двойней, тройней;
- плод весом свыше 4 кг;
- обвитие пуповиной;
- нарушение целостности плодного пузыря и подтекание вод;
- наличие миомы матки крупных размеров или множественных миоматозных узлов;
- выраженная гипоксия плода;
- риск кровотечения и отслойки плаценты;
- предыдущие роды при помощи кесарева сечения;
- произведенные ранее операции на матке.
К относительным противопоказаниям относится лишний вес беременной.
Примерно у 15 % женщин имеется отрицательный резус крови. Перед проведением манипуляции учитывают наличие или отсутствие в крови антирезусных антител. Акушерский поворот невозможен при наличии антител, что обычно случается при повторных беременностях. Если антитела отсутствуют, отрицательный резус-фактор не является противопоказанием.
Как проводят процедуру?
Процедypa поворота проходит в несколько этапов:
- Госпитализация женщины на 35-36-й неделе беременности и полное информирование будущей матери о предстоящей манипуляции, ее мopaльная подготовка.
- Проведение УЗИ и КТГ для оценки состояния беременной, определения расположения плаценты, оценки готовности женского организма к предстоящим родам.
- Общая подготовка к процедуре, включающая oпopoжнение кишечника и мочевого пузыря.
- Проведение токолиза – введение токолитиков, препаратов, тормозящих сократительную активность матки.
- Проведение наружного акушерского поворота.
- Контрольное УЗИ и КТГ для оценки состояния плода и профилактики осложнений.
Вероятность сохранения головного предлежания до родов составляет около 60-70 %. Если поворот производят на более позднем сроке, эффективность процедуры снижается.
Насколько болезненна манипуляция?
Во время ее проведения беременная испытывает определенный дискомфорт, который все же не является основанием для введения анестезии. Повторнородящие переносят проведение акушерского поворота легче. В отдельных случаях показана эпидypaльная анестезия.
Пациентка должна лечь на спину на кушетку, а врач занять положение рядом, лицом к ней. Одна рука врача находится на области таза, а вторая – на головке плода. Аккуратными, но ритмичными и настойчивыми движениями производят смещение ягoдиц в сторону спинки, а спинки – в сторону головки. Головку смещают в сторону брюшной стенки плода.
Техника проведения акушерского поворота допускает его осуществление как по ходу, так и против часовой стрелки, в зависимости от позиции плода. При поперечном положении плод сначала переводят в тазовое, а затем в головное положение.
Контрольное УЗИ позволяет убедиться в том, что все процедуры были сделаны правильно. В обязательном порядке осуществляют контроль сердцебиения плода и кардиотокографию. Но зачастую успешный исход поворота еще не гарантирует, что ребенок сохранит головное предлежание до самых родов. Возможно его возвращение в тазовое положение.
Какие меры необходимо принять, чтобы снизить риск рецидива тазового положения?
Для закрепления благоприятного для родов положения ребенка, используют специальный бандаж. Он представляет собой ленту шириной 10 см, которую закрепляют на уровне пупка. Такая фиксация исключает возвращение плода в поперечное или тазовое положение. Бандаж необходимо носить в течение 2 недель, то есть практически до самых родов.
Опасен ли наружный акушерский поворот?
Бытует мнение, что он запрещен из-за повышенной опасности для плода.
Действительно, проведение поворота имеет определенные риски, но кесарево сечение и даже естественные роды при тазовом положении не менее опасны.
Нанести травму ребенку практически невозможно, поскольку он надежно защищен околоплодными водами. Процедypa длится всего несколько минут, а в общей сложности женщина проводит в медицинском учреждении около трех часов (учитывается время проведения предварительного и контрольного УЗИ и подготовки).
Как правило, повторное посещение врача назначается через 1-2 дня для того, чтобы оценить успешность проведения поворота. Если все прошло хорошо, ждут естественных родов. В противном случае пациентка готовиться к кесареву сечению.
Показатель неудач составляет около 30 %. Как правило, они связаны с противопоказаниями, указанными выше. Если поворот провести не удалось, пациентке необходимо обеспечить полный покой, чтобы не допустить повреждения плодного пузыря и не спровоцировать преждевременные роды.
Иногда манипуляция может спровоцировать преждевременные роды. Это не критично, поскольку поворот осуществляют не ранее 35-й недели, когда плод уже вполне жизнеспособен.
Возможные осложнения
Проведение наружного акушерского поворота осуществляется только в специализированном учреждении, поэтому риск развития осложнений составляет не более 1 %. В ряде случаев возможны следующие негативные последствия:
- преждевременное отслоение плаценты;
- дистресс плода;
- преждевременный разрыв плодного пузыря;
- появление сильного кровотечения;
- разрыв матки;
- инфекционные осложнения в послеродовом периоде.
О преждевременном отслоении плаценты свидетельствуют кровотечение и сильные схваткоообразные боли, усиливающиеся при пальпации. При небольшой потере крови, отсутствии признаков гипоксии у плода и удовлетворительном состоянии беременной, принимают решение о сохранении гестации. Если отслойка прогрессирует, необходимо срочное кесарево сечение, чтобы не допустить гипоксии (нехватки кислорода) плода. Недостаточное поступление кислорода ведет к развитию проблем неврологического характера и отставания ребенка в физическом и умственном развитии.
Дистресс плода (внутриутробная асфиксия) также губительным образом сказывается на состоянии ребенка. Вследствие непоступления кислорода происходит кровоизлияние в головной мозг, сердце, печень, почки. Главный признак асфиксии новорожденного – нарушение дыхания, негативным образом сказывающееся на сердечной деятельности малыша и функционировании его нервной системы.
В будущем у детей, перенесших асфиксию в родах, развиваются синдром гипервозбудимости, гидроцефалия, склонность к судорогам и другие неврологические проблемы.
Разрыв матки – очень редкое явление, в большинстве случаев происходит при наличии рубцов, оставшихся от предыдущего кесарева сечения или хиругических операций. Для устранения разрывов производят ушивание органа с последующим назначением антибиотиков и препаратов, препятствующих тромбообразованию.
Соглашаться на проведение наружного акушерского поворота или рассчитывать на кесарево сечение, решает сама женщина после взвешивания всех аргументов «за» и «против», а также после консультации с врачом. Даже при наличии определенных рисков при процедуре, следует не забывать, что естественные роды всегда предпочтительнее хирургическому вмешательству.
Тазовое предлежание- акушерский поворот или кесорево сечение?
Вчера была в ЖК, врач сказала, что если хотите на 36 недели можно попытатться развернуть малыша, делается это всё под капельницам в РД, так как есть вероятность преждевременных родов, как то не решаюсь пойти на такое, а вдруг роды начнуться? получается ребёнок недоношенный будет, уж лучше пусть на попе сидит, а там как сложется, к тому же есть ещё время, чтобы ребёнок перевернулся. Уточнила, почему на 36 недели, можно ли перед родами, врач говорит, что перед родами ребёнок уже большой и его сложней развернуть. И ещё стоит эта процедypa в 16 РД 17 000 руб, платишь ещё и за платау или в Алмaзoво- 10 000 руб, если получится перевернуть — платишь, если нет, тогда не платишь. Девочки кому делали такой поворот ребёнка, на каком сроке? как всё прошло?
Читать еще: Яблочный уксус — польза и вред для организма
У меня доча в 38 сама перевернулась, но от КС меня не спасло.
если сам не перевернется — лучше кесарево!
От поворота отсоветовала врач. Сказала, что риск этой процедуры превышает риск родов в тазовом предлежании. И я родила сына в тазовом. Роды почти не отличались от родов в головном, просто схватки были больнее и сил на потуги нужно было больше. Но если рожать под эпидypaлкой, то мне кажется вообще проблем не будет.
Самое главное найти хорошего врача, который за это возьмется. Сейчас у нас вообще такие роды стали обычным явлением… Редко кого кесарят.
кстати, сынок у меня родился без каких-либо патологий, ни дисплазии тазобедренного сустава, ни неврологических проблем у нас не было!
А от кесарева я бы отказалась… Зачем этот ужасный шов, который пересекает мышцы живота, если можно родить самой. Я вскоре и забыла о боли в родах, (а ведь рожала без анестезии) а шов на всю жизнь 🙁
Наружный акушерский поворот VS кесарево сечение – что выбирают врачи при тазовом предлежании? Поперечное положение плода (Поворот плода на ножку)
Классический акушерский поворот плода «на ножку» — разновидность операций, исправляющих неправильные положения плода; применяют при поперечном или косом положении плода.
В современном акушерстве операцию классического поворота плода «на ножку» практически не проводят.
Оптимальным методом родоразрешения при поперечном или косом положении плода считают КС. Поперечное и косое положение первого плода может возникать при многоплодной беременности.
ПОКАЗАНИЯ К ПОВОРОТУ ПЛОДА «НА НОЖКУ»
Показанием служит поперечное или косое положение плода. Операция возможна при поперечном положении второго плода из двойни, но так как за поворотом показана операция извлечения плода за тазовый конец, сопряженная с рядом тяжёлых осложнений, то и при двойне в настоящее время расширяют показания к родоразрешению путём операции КС, особенно у первородящих.
ПРОТИВОПОКАЗАНИЯ
· Запущенное поперечное положение плода.
· Угроза разрыва матки.
· Рубец на матке.
· Несоответствие между размерами таза матери и размерами плода.
УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ
· Целый плодный пузырь или его вскрытие непосредственно перед операцией.
· Полное открытие маточного зева.
ПОДГОТОВКА К ОПЕРАЦИИ
· Консультация анестезиолога с целью выбора метода обезболивания.
· Опорожнение мочевого пузыря.
· Обработка наружных пoлoвых органов и внутренних поверхностей бёдер дезинфицирующим раствором.
· Подготовка рук акушера.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Для обезболивания операции классического поворота на «ножку» обычно используют внутривенный наркоз, который при необходимости может быть усилен ингаляционным наркозом.
ТЕХНИКА ОПЕРАЦИИ
Операцию классического поворота на «ножку» производят в три этапа. Первый этап — введение руки в полость матки, второй этап — поиск и захват ножки плода, третий этап — поворот плода на «ножку».
· В полость матки акушер вводит ту руку, которой лучше владеет, т.е. чаще правую, хотя при первой позиции плода целесообразно вводить в матку левую руку, а при второй позиции плода — правую. Руку, остающуюся снаружи, используют для раздвигания пoлoвых губ и наружной фиксации матки. Вводимой рукой разрывают плодный пузырь и отодвигают головку плода вверх и в сторону, пока плод не достигнет поперечного или косого положения. Когда головка плода бывает достаточно отведена, руку продвигают по направлению к мелким частям плода, стремясь найти и захватить ножку плода. При поперечном положении для поиска ножки плода целесообразно использовать «длинный путь»: после введения руки в полость матки определяют бок плода, проводят руку до подмышечной впадины и обратно по направлению к тазовому концу и ножкам плода. Удобнее всего захватывать ножку, которая лежит ближе к брюшной стенке роженицы. При переднем виде поперечного положения захватывают нижележащую ножку плода, а при заднем виде стараются захватить вышележащую ножку плода. Существуют следующие отличия ножки плода от ручки: на ножке плода пальцы более мелкие и расположены в ряд, большой палец ножки плода нельзя отвести в сторону, на ножке плода есть пяточный бугор и лодыжка.
· После обнаружения ножки проводят её фиксацию, при этом рукой захватывают голень плода, располагая большой палец вдоль большеберцовой кости. Ножку низводят во влагалище, при этом рукой, расположенной на брюшной стенке роженицы, головку плода отводят ко дну матки. Только сочетанное выполнение этих движений способствует переводу плода из поперечного положения в продольное.
· Завершением поворота считают выведение коленного сустава плода из пoлoвoй щели при фиксированной головке плода в дне матки.
ОСЛОЖНЕНИЯ ПОВОРОТА ПЛОДА «НА НОЖКУ»
· Выведение ручки плода.
· Разрыв матки.
· Острая асфиксия плода.
· Травматизация плода.
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
Сразу после осуществления поворота производят извлечение плода за ножку.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Классический поворот плода на «ножку» — операция, которую выполняют в родах при неправильном положении плода (косое, поперечное). В настоящее время применяется крайне редко. Современное акушеры при неправильном положении плода выполняют кесарево сечение.
II. Внутренние способы поворота плода . При них рука акушера (рис. 5 и 6) вводится во влагалище и матку (если шейка ее сглажена и маточный зев раскрыт полностью), что позволяет повернуть плод из поперечного и продольного положений.
1. Внутренний (классический) акушерский поворот при поперечном положении плода на ножку . Одна рука акушера вводится в матку, другая располагается снаружи на брюшных покровах роженицы. Поворот осуществляется в три этапа.
Первый этап: введение руки. При поперечном положении плода для поворота вводится рука, соответствующая тазовому концу плода. Второй этап: отыскивание и захватывание ножки. При поперечном положении, переднем виде (спинка кпереди) захватывается нижележащая ножка, так как при захватывании вышележащей легко может получиться задний вид, что является невыгодным. При задних видах, наоборот, следует захватывать вышележащую ножку (рис. 8), так как при этом легче удается перевести задний вид в передний. При отыскивании ножки можно пользоваться двумя способами: идти прямо туда, где она лежит (короткий, или немецкий, способ), или добираться до нее постепенно — сначала продвигая руку вдоль спинки плода, спуститься на ягoдицы, потом идти по бедру, голени и дойти до соответствующей ножки (длинный, или французский, способ), которую и захватывают в голеностопном суставе. При выборе ножки пользуются французским способом. Захватывают ножку или двумя пальцами (указательным и средним) внутренней руки в области лодыжек, или всей рукой (рис. 7 и 9). Отыскивают и захватывают всегда одну ножку.
Захватив ножку, плод переводят из поперечного положения в неполное ножное предлежание, при котором ягoдицы, идя вместе с другой ножкой, способствуют лучшему расширению маточного зева и, следовательно, лучше подготовляют мягкие родовые пути для последующего прохождения головки. При отыскивании ножки наружная рука помогает внутренней; лежа на тазовом конце плода, она низводит его к входу в таз, навстречу внутренней руке. Как только ножка найдена и захвачена, необходимо немедленно перенести наружную руку с тазового конца на головку и отталкивать последнюю. Если этого не сделать и после захватывания ножки наружную руку оставить в прежнем положении, надавливая ею на тазовый конец, может произойти так называемое ущемление головки — осложнение, которое грозит полной неудачей поворота. Третий этап: повертывание плода — самый поворот. Здесь нужно помнить три правила: повертывание плода необходимо производить вне схватки; тракцию (влечение) следует делать вниз, по направлению к промежности, так как при тракциях на себя и особенно кверху будет мешать симфиз; делать эти тракции до тех пор, пока из пoлoвoй щели не выйдет колено плода. Только тогда можно быть уверенным, что плод принял правильное положение. Когда ножка выведена до колена, поворот кончен. Дальше, если нет никаких специальных показаний, роды предоставляются силам организма роженицы и ведутся так, как при неполном ножном предлежании (см. Роды, тазовые предлежания). В настоящее время, основываясь на данных клиники, большинство акушеров придерживается другой тактики: ради сохранения жизни плода вслед за классическим акушерским поворотом производят извлечение плода за тазовый конец.
2. Внутренний поворот плода при головном предлежании (продольное черепное положение) на ножку делается по тем же правилам, что и при поперечном положении. Во влагалище и матку вводят как можно глубже (до локтя) руку, соответствующую мелким частям плода, отыскивают по французскому способу вышележащую (впередилежащую) ножку, которую и низводят по указанным выше правилам. Чтобы избежать ущемления головки, при вхождении в матку надо предварительно оттолкнуть головку в сторону (рис. 10) и, что особенно важно, не забыть своевременно перевести наружную руку с тазового конца на головной, после того как будет захвачена ножка. Чтобы при акушерском повороте с головки на ножку не смешать ножку с ручкой, необходимо, во-первых, вводить руку глубже, а затем при захватывании ножки обращать внимание на пяточный бугор, который отличает ножку от ручки.
Внутренний комбинированный ранний акушерский поворот (по Брекстону Гиксу) при неполном раскрытии зева матки . В отличие от классического внутреннего акушерского поворота (при полном раскрытии маточного зева), внутренний комбинированный акушерский поворот делается при неполном раскрытии зева — двуперстный поворот (в матку вводят два или три пальца, смотря по открытию маточного зева). Одним из основных показаний к такому акушерскому повороту является центральное предлежание плаценты. В настоящее время такой поворот при предлежании детского места почти не производят; в этих случаях показаны операции кесарева сечения и метрейриз, и только если их нельзя сделать, ранний акушерский поворот для практического врача является наиболее удачным выходом для родоразрешения.
Операцию делают по тем же правилам, что и внутренний классический акушерский поворот. Во влагалище вводят руку, соответствующую тазовому концу плода, а в матку — два или три пальца, которыми необходимо захватить ножку. В таких случаях обычно встречаются два затруднения — трудно пальцами разорвать плодный пузырь (точнее его плотные оболочки, самый же пузырь очень податлив) и трудно двумя пальцами захватить ножку. При центральном предлежании детского места сначала делают ход через центр плаценты, а затем пулевыми щипцами вскрывают плодный пузырь. Наружная рука акушера, к рая при данном повороте имеет первенствующее значение, лежит на дне матки, на тазовом конце плода, низводя его ко входу, чтобы дать возможность пальцам внутренней руки захватить какую-либо ножку. Для захватывания и низведения ножки удобнее, проще и вернее воспользоваться пулевыми щипцами (рис. 11). Захваченная и низведенная ножка играет роль тампона для остановки кровотечения. Дальнейшее извлечение плода за тазовый конец делать нельзя (операция противопоказана). Роды после низведения ножки должны быть предоставлены силам организма роженицы. Нет ничего более ошибочного и более опасного, как после раннего поворота (при предлежании плаценты), даже после полного открытия маточного зева, извлекать плод за тазовый конец.
Рис. 5. «Рука акушера». Рис. 6. Введение руки для внутреннего поворота. Рис. 7. Ножка захвачена всей рукой. Рис. 8. Захвачена вышележащая ножка (задний вид поперечного положения). Рис. 9. Ножка захвачена внутренней рукой; наружная рука перемещается с тазового конца на головку, отталкивая ее ко дну матки. Рис. 10. Отталкивание внутренней рукой головки плода. Рис. 11. Захватывание ножки плода пулевыми щипцами при повороте по Брекстону Гиксу.
Читать еще: Чем опасен уреаплазмоз при беременности: мифы и правда об инфекции
22. Техника операции классического наружно-внутреннего поворота плода на ножку.
1)поперечные положения плода;
2) нeблагоприятные предлежания и вставления головки;
3) опасность, угрожающая матери или плоду, требующая быстрейшего окончания родов.
плод должен быть подвижен в полости матки;
маточный зев должен быть полносью раскрыт;
отсутствие значительных степеней сужения таза (C..v.> 8 cм);
плодный пузырь должен быть цел или по крайней мере в полости матки должно быть еще достаточное количество околоплодных вод.
Наружный акушерский поворот VS кесарево сечение – что выбирают врачи при тазовом предлежании? Поперечное положение плода (Поворот плода на ножку)
Классический акушерский поворот плода «на ножку» — разновидность операций, исправляющих неправильные положения плода; применяют при поперечном или косом положении плода.
В современном акушерстве операцию классического поворота плода «на ножку» практически не проводят.
Оптимальным методом родоразрешения при поперечном или косом положении плода считают КС. Поперечное и косое положение первого плода может возникать при многоплодной беременности.
ПОКАЗАНИЯ К ПОВОРОТУ ПЛОДА «НА НОЖКУ»
Показанием служит поперечное или косое положение плода. Операция возможна при поперечном положении второго плода из двойни, но так как за поворотом показана операция извлечения плода за тазовый конец, сопряженная с рядом тяжёлых осложнений, то и при двойне в настоящее время расширяют показания к родоразрешению путём операции КС, особенно у первородящих.
ПРОТИВОПОКАЗАНИЯ
· Запущенное поперечное положение плода.
· Угроза разрыва матки.
· Рубец на матке.
· Несоответствие между размерами таза матери и размерами плода.
УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ
· Целый плодный пузырь или его вскрытие непосредственно перед операцией.
· Полное открытие маточного зева.
ПОДГОТОВКА К ОПЕРАЦИИ
· Консультация анестезиолога с целью выбора метода обезболивания.
· Опорожнение мочевого пузыря.
· Обработка наружных пoлoвых органов и внутренних поверхностей бёдер дезинфицирующим раствором.
· Подготовка рук акушера.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Для обезболивания операции классического поворота на «ножку» обычно используют внутривенный наркоз, который при необходимости может быть усилен ингаляционным наркозом.
ТЕХНИКА ОПЕРАЦИИ
Операцию классического поворота на «ножку» производят в три этапа. Первый этап — введение руки в полость матки, второй этап — поиск и захват ножки плода, третий этап — поворот плода на «ножку».
· В полость матки акушер вводит ту руку, которой лучше владеет, т.е. чаще правую, хотя при первой позиции плода целесообразно вводить в матку левую руку, а при второй позиции плода — правую. Руку, остающуюся снаружи, используют для раздвигания пoлoвых губ и наружной фиксации матки. Вводимой рукой разрывают плодный пузырь и отодвигают головку плода вверх и в сторону, пока плод не достигнет поперечного или косого положения. Когда головка плода бывает достаточно отведена, руку продвигают по направлению к мелким частям плода, стремясь найти и захватить ножку плода. При поперечном положении для поиска ножки плода целесообразно использовать «длинный путь»: после введения руки в полость матки определяют бок плода, проводят руку до подмышечной впадины и обратно по направлению к тазовому концу и ножкам плода. Удобнее всего захватывать ножку, которая лежит ближе к брюшной стенке роженицы. При переднем виде поперечного положения захватывают нижележащую ножку плода, а при заднем виде стараются захватить вышележащую ножку плода. Существуют следующие отличия ножки плода от ручки: на ножке плода пальцы более мелкие и расположены в ряд, большой палец ножки плода нельзя отвести в сторону, на ножке плода есть пяточный бугор и лодыжка.
· После обнаружения ножки проводят её фиксацию, при этом рукой захватывают голень плода, располагая большой палец вдоль большеберцовой кости. Ножку низводят во влагалище, при этом рукой, расположенной на брюшной стенке роженицы, головку плода отводят ко дну матки. Только сочетанное выполнение этих движений способствует переводу плода из поперечного положения в продольное.
· Завершением поворота считают выведение коленного сустава плода из пoлoвoй щели при фиксированной головке плода в дне матки.
ОСЛОЖНЕНИЯ ПОВОРОТА ПЛОДА «НА НОЖКУ»
· Выведение ручки плода.
· Разрыв матки.
· Острая асфиксия плода.
· Травматизация плода.
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
Сразу после осуществления поворота производят извлечение плода за ножку.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Классический поворот плода на «ножку» — операция, которую выполняют в родах при неправильном положении плода (косое, поперечное). В настоящее время применяется крайне редко. Современное акушеры при неправильном положении плода выполняют кесарево сечение.
II. Внутренние способы поворота плода . При них рука акушера (рис. 5 и 6) вводится во влагалище и матку (если шейка ее сглажена и маточный зев раскрыт полностью), что позволяет повернуть плод из поперечного и продольного положений.
1. Внутренний (классический) акушерский поворот при поперечном положении плода на ножку . Одна рука акушера вводится в матку, другая располагается снаружи на брюшных покровах роженицы. Поворот осуществляется в три этапа.
Первый этап: введение руки. При поперечном положении плода для поворота вводится рука, соответствующая тазовому концу плода. Второй этап: отыскивание и захватывание ножки. При поперечном положении, переднем виде (спинка кпереди) захватывается нижележащая ножка, так как при захватывании вышележащей легко может получиться задний вид, что является невыгодным. При задних видах, наоборот, следует захватывать вышележащую ножку (рис. 8), так как при этом легче удается перевести задний вид в передний. При отыскивании ножки можно пользоваться двумя способами: идти прямо туда, где она лежит (короткий, или немецкий, способ), или добираться до нее постепенно — сначала продвигая руку вдоль спинки плода, спуститься на ягoдицы, потом идти по бедру, голени и дойти до соответствующей ножки (длинный, или французский, способ), которую и захватывают в голеностопном суставе. При выборе ножки пользуются французским способом. Захватывают ножку или двумя пальцами (указательным и средним) внутренней руки в области лодыжек, или всей рукой (рис. 7 и 9). Отыскивают и захватывают всегда одну ножку.
Захватив ножку, плод переводят из поперечного положения в неполное ножное предлежание, при котором ягoдицы, идя вместе с другой ножкой, способствуют лучшему расширению маточного зева и, следовательно, лучше подготовляют мягкие родовые пути для последующего прохождения головки. При отыскивании ножки наружная рука помогает внутренней; лежа на тазовом конце плода, она низводит его к входу в таз, навстречу внутренней руке. Как только ножка найдена и захвачена, необходимо немедленно перенести наружную руку с тазового конца на головку и отталкивать последнюю. Если этого не сделать и после захватывания ножки наружную руку оставить в прежнем положении, надавливая ею на тазовый конец, может произойти так называемое ущемление головки — осложнение, которое грозит полной неудачей поворота. Третий этап: повертывание плода — самый поворот. Здесь нужно помнить три правила: повертывание плода необходимо производить вне схватки; тракцию (влечение) следует делать вниз, по направлению к промежности, так как при тракциях на себя и особенно кверху будет мешать симфиз; делать эти тракции до тех пор, пока из пoлoвoй щели не выйдет колено плода. Только тогда можно быть уверенным, что плод принял правильное положение. Когда ножка выведена до колена, поворот кончен. Дальше, если нет никаких специальных показаний, роды предоставляются силам организма роженицы и ведутся так, как при неполном ножном предлежании (см. Роды, тазовые предлежания). В настоящее время, основываясь на данных клиники, большинство акушеров придерживается другой тактики: ради сохранения жизни плода вслед за классическим акушерским поворотом производят извлечение плода за тазовый конец.
2. Внутренний поворот плода при головном предлежании (продольное черепное положение) на ножку делается по тем же правилам, что и при поперечном положении. Во влагалище и матку вводят как можно глубже (до локтя) руку, соответствующую мелким частям плода, отыскивают по французскому способу вышележащую (впередилежащую) ножку, которую и низводят по указанным выше правилам. Чтобы избежать ущемления головки, при вхождении в матку надо предварительно оттолкнуть головку в сторону (рис. 10) и, что особенно важно, не забыть своевременно перевести наружную руку с тазового конца на головной, после того как будет захвачена ножка. Чтобы при акушерском повороте с головки на ножку не смешать ножку с ручкой, необходимо, во-первых, вводить руку глубже, а затем при захватывании ножки обращать внимание на пяточный бугор, который отличает ножку от ручки.
Внутренний комбинированный ранний акушерский поворот (по Брекстону Гиксу) при неполном раскрытии зева матки . В отличие от классического внутреннего акушерского поворота (при полном раскрытии маточного зева), внутренний комбинированный акушерский поворот делается при неполном раскрытии зева — двуперстный поворот (в матку вводят два или три пальца, смотря по открытию маточного зева). Одним из основных показаний к такому акушерскому повороту является центральное предлежание плаценты. В настоящее время такой поворот при предлежании детского места почти не производят; в этих случаях показаны операции кесарева сечения и метрейриз, и только если их нельзя сделать, ранний акушерский поворот для практического врача является наиболее удачным выходом для родоразрешения.
Операцию делают по тем же правилам, что и внутренний классический акушерский поворот. Во влагалище вводят руку, соответствующую тазовому концу плода, а в матку — два или три пальца, которыми необходимо захватить ножку. В таких случаях обычно встречаются два затруднения — трудно пальцами разорвать плодный пузырь (точнее его плотные оболочки, самый же пузырь очень податлив) и трудно двумя пальцами захватить ножку. При центральном предлежании детского места сначала делают ход через центр плаценты, а затем пулевыми щипцами вскрывают плодный пузырь. Наружная рука акушера, к рая при данном повороте имеет первенствующее значение, лежит на дне матки, на тазовом конце плода, низводя его ко входу, чтобы дать возможность пальцам внутренней руки захватить какую-либо ножку. Для захватывания и низведения ножки удобнее, проще и вернее воспользоваться пулевыми щипцами (рис. 11). Захваченная и низведенная ножка играет роль тампона для остановки кровотечения. Дальнейшее извлечение плода за тазовый конец делать нельзя (операция противопоказана). Роды после низведения ножки должны быть предоставлены силам организма роженицы. Нет ничего более ошибочного и более опасного, как после раннего поворота (при предлежании плаценты), даже после полного открытия маточного зева, извлекать плод за тазовый конец.
Рис. 5. «Рука акушера». Рис. 6. Введение руки для внутреннего поворота. Рис. 7. Ножка захвачена всей рукой. Рис. 8. Захвачена вышележащая ножка (задний вид поперечного положения). Рис. 9. Ножка захвачена внутренней рукой; наружная рука перемещается с тазового конца на головку, отталкивая ее ко дну матки. Рис. 10. Отталкивание внутренней рукой головки плода. Рис. 11. Захватывание ножки плода пулевыми щипцами при повороте по Брекстону Гиксу.
22. Техника операции классического наружно-внутреннего поворота плода на ножку.
1)поперечные положения плода;
2) нeблагоприятные предлежания и вставления головки;
Читать еще: Значение имени Юлия, происхождение, характер и судьба имени Юлия
3) опасность, угрожающая матери или плоду, требующая быстрейшего окончания родов.
плод должен быть подвижен в полости матки;
маточный зев должен быть полносью раскрыт;
отсутствие значительных степеней сужения таза (C..v.> 8 cм);
плодный пузырь должен быть цел или по крайней мере в полости матки должно быть еще достаточное количество околоплодных вод.
Наружный акушерский поворот VS кесарево сечение – что выбирают врачи при тазовом предлежании? Поперечное положение плода (Поворот плода на ножку)
Классический акушерский поворот плода «на ножку» — разновидность операций, исправляющих неправильные положения плода; применяют при поперечном или косом положении плода.
В современном акушерстве операцию классического поворота плода «на ножку» практически не проводят.
Оптимальным методом родоразрешения при поперечном или косом положении плода считают КС. Поперечное и косое положение первого плода может возникать при многоплодной беременности.
ПОКАЗАНИЯ К ПОВОРОТУ ПЛОДА «НА НОЖКУ»
Показанием служит поперечное или косое положение плода. Операция возможна при поперечном положении второго плода из двойни, но так как за поворотом показана операция извлечения плода за тазовый конец, сопряженная с рядом тяжёлых осложнений, то и при двойне в настоящее время расширяют показания к родоразрешению путём операции КС, особенно у первородящих.
ПРОТИВОПОКАЗАНИЯ
· Запущенное поперечное положение плода.
· Угроза разрыва матки.
· Рубец на матке.
· Несоответствие между размерами таза матери и размерами плода.
УСЛОВИЯ ДЛЯ ПРОВЕДЕНИЯ ОПЕРАЦИИ
· Целый плодный пузырь или его вскрытие непосредственно перед операцией.
· Полное открытие маточного зева.
ПОДГОТОВКА К ОПЕРАЦИИ
· Консультация анестезиолога с целью выбора метода обезболивания.
· Опорожнение мочевого пузыря.
· Обработка наружных пoлoвых органов и внутренних поверхностей бёдер дезинфицирующим раствором.
· Подготовка рук акушера.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Для обезболивания операции классического поворота на «ножку» обычно используют внутривенный наркоз, который при необходимости может быть усилен ингаляционным наркозом.
ТЕХНИКА ОПЕРАЦИИ
Операцию классического поворота на «ножку» производят в три этапа. Первый этап — введение руки в полость матки, второй этап — поиск и захват ножки плода, третий этап — поворот плода на «ножку».
· В полость матки акушер вводит ту руку, которой лучше владеет, т.е. чаще правую, хотя при первой позиции плода целесообразно вводить в матку левую руку, а при второй позиции плода — правую. Руку, остающуюся снаружи, используют для раздвигания пoлoвых губ и наружной фиксации матки. Вводимой рукой разрывают плодный пузырь и отодвигают головку плода вверх и в сторону, пока плод не достигнет поперечного или косого положения. Когда головка плода бывает достаточно отведена, руку продвигают по направлению к мелким частям плода, стремясь найти и захватить ножку плода. При поперечном положении для поиска ножки плода целесообразно использовать «длинный путь»: после введения руки в полость матки определяют бок плода, проводят руку до подмышечной впадины и обратно по направлению к тазовому концу и ножкам плода. Удобнее всего захватывать ножку, которая лежит ближе к брюшной стенке роженицы. При переднем виде поперечного положения захватывают нижележащую ножку плода, а при заднем виде стараются захватить вышележащую ножку плода. Существуют следующие отличия ножки плода от ручки: на ножке плода пальцы более мелкие и расположены в ряд, большой палец ножки плода нельзя отвести в сторону, на ножке плода есть пяточный бугор и лодыжка.
· После обнаружения ножки проводят её фиксацию, при этом рукой захватывают голень плода, располагая большой палец вдоль большеберцовой кости. Ножку низводят во влагалище, при этом рукой, расположенной на брюшной стенке роженицы, головку плода отводят ко дну матки. Только сочетанное выполнение этих движений способствует переводу плода из поперечного положения в продольное.
· Завершением поворота считают выведение коленного сустава плода из пoлoвoй щели при фиксированной головке плода в дне матки.
ОСЛОЖНЕНИЯ ПОВОРОТА ПЛОДА «НА НОЖКУ»
· Выведение ручки плода.
· Разрыв матки.
· Острая асфиксия плода.
· Травматизация плода.
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
Сразу после осуществления поворота производят извлечение плода за ножку.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Классический поворот плода на «ножку» — операция, которую выполняют в родах при неправильном положении плода (косое, поперечное). В настоящее время применяется крайне редко. Современное акушеры при неправильном положении плода выполняют кесарево сечение.
II. Внутренние способы поворота плода . При них рука акушера (рис. 5 и 6) вводится во влагалище и матку (если шейка ее сглажена и маточный зев раскрыт полностью), что позволяет повернуть плод из поперечного и продольного положений.
1. Внутренний (классический) акушерский поворот при поперечном положении плода на ножку . Одна рука акушера вводится в матку, другая располагается снаружи на брюшных покровах роженицы. Поворот осуществляется в три этапа.
Первый этап: введение руки. При поперечном положении плода для поворота вводится рука, соответствующая тазовому концу плода. Второй этап: отыскивание и захватывание ножки. При поперечном положении, переднем виде (спинка кпереди) захватывается нижележащая ножка, так как при захватывании вышележащей легко может получиться задний вид, что является невыгодным. При задних видах, наоборот, следует захватывать вышележащую ножку (рис. 8), так как при этом легче удается перевести задний вид в передний. При отыскивании ножки можно пользоваться двумя способами: идти прямо туда, где она лежит (короткий, или немецкий, способ), или добираться до нее постепенно — сначала продвигая руку вдоль спинки плода, спуститься на ягoдицы, потом идти по бедру, голени и дойти до соответствующей ножки (длинный, или французский, способ), которую и захватывают в голеностопном суставе. При выборе ножки пользуются французским способом. Захватывают ножку или двумя пальцами (указательным и средним) внутренней руки в области лодыжек, или всей рукой (рис. 7 и 9). Отыскивают и захватывают всегда одну ножку.
Захватив ножку, плод переводят из поперечного положения в неполное ножное предлежание, при котором ягoдицы, идя вместе с другой ножкой, способствуют лучшему расширению маточного зева и, следовательно, лучше подготовляют мягкие родовые пути для последующего прохождения головки. При отыскивании ножки наружная рука помогает внутренней; лежа на тазовом конце плода, она низводит его к входу в таз, навстречу внутренней руке. Как только ножка найдена и захвачена, необходимо немедленно перенести наружную руку с тазового конца на головку и отталкивать последнюю. Если этого не сделать и после захватывания ножки наружную руку оставить в прежнем положении, надавливая ею на тазовый конец, может произойти так называемое ущемление головки — осложнение, которое грозит полной неудачей поворота. Третий этап: повертывание плода — самый поворот. Здесь нужно помнить три правила: повертывание плода необходимо производить вне схватки; тракцию (влечение) следует делать вниз, по направлению к промежности, так как при тракциях на себя и особенно кверху будет мешать симфиз; делать эти тракции до тех пор, пока из пoлoвoй щели не выйдет колено плода. Только тогда можно быть уверенным, что плод принял правильное положение. Когда ножка выведена до колена, поворот кончен. Дальше, если нет никаких специальных показаний, роды предоставляются силам организма роженицы и ведутся так, как при неполном ножном предлежании (см. Роды, тазовые предлежания). В настоящее время, основываясь на данных клиники, большинство акушеров придерживается другой тактики: ради сохранения жизни плода вслед за классическим акушерским поворотом производят извлечение плода за тазовый конец.
2. Внутренний поворот плода при головном предлежании (продольное черепное положение) на ножку делается по тем же правилам, что и при поперечном положении. Во влагалище и матку вводят как можно глубже (до локтя) руку, соответствующую мелким частям плода, отыскивают по французскому способу вышележащую (впередилежащую) ножку, которую и низводят по указанным выше правилам. Чтобы избежать ущемления головки, при вхождении в матку надо предварительно оттолкнуть головку в сторону (рис. 10) и, что особенно важно, не забыть своевременно перевести наружную руку с тазового конца на головной, после того как будет захвачена ножка. Чтобы при акушерском повороте с головки на ножку не смешать ножку с ручкой, необходимо, во-первых, вводить руку глубже, а затем при захватывании ножки обращать внимание на пяточный бугор, который отличает ножку от ручки.
Внутренний комбинированный ранний акушерский поворот (по Брекстону Гиксу) при неполном раскрытии зева матки . В отличие от классического внутреннего акушерского поворота (при полном раскрытии маточного зева), внутренний комбинированный акушерский поворот делается при неполном раскрытии зева — двуперстный поворот (в матку вводят два или три пальца, смотря по открытию маточного зева). Одним из основных показаний к такому акушерскому повороту является центральное предлежание плаценты. В настоящее время такой поворот при предлежании детского места почти не производят; в этих случаях показаны операции кесарева сечения и метрейриз, и только если их нельзя сделать, ранний акушерский поворот для практического врача является наиболее удачным выходом для родоразрешения.
Операцию делают по тем же правилам, что и внутренний классический акушерский поворот. Во влагалище вводят руку, соответствующую тазовому концу плода, а в матку — два или три пальца, которыми необходимо захватить ножку. В таких случаях обычно встречаются два затруднения — трудно пальцами разорвать плодный пузырь (точнее его плотные оболочки, самый же пузырь очень податлив) и трудно двумя пальцами захватить ножку. При центральном предлежании детского места сначала делают ход через центр плаценты, а затем пулевыми щипцами вскрывают плодный пузырь. Наружная рука акушера, к рая при данном повороте имеет первенствующее значение, лежит на дне матки, на тазовом конце плода, низводя его ко входу, чтобы дать возможность пальцам внутренней руки захватить какую-либо ножку. Для захватывания и низведения ножки удобнее, проще и вернее воспользоваться пулевыми щипцами (рис. 11). Захваченная и низведенная ножка играет роль тампона для остановки кровотечения. Дальнейшее извлечение плода за тазовый конец делать нельзя (операция противопоказана). Роды после низведения ножки должны быть предоставлены силам организма роженицы. Нет ничего более ошибочного и более опасного, как после раннего поворота (при предлежании плаценты), даже после полного открытия маточного зева, извлекать плод за тазовый конец.
Рис. 5. «Рука акушера». Рис. 6. Введение руки для внутреннего поворота. Рис. 7. Ножка захвачена всей рукой. Рис. 8. Захвачена вышележащая ножка (задний вид поперечного положения). Рис. 9. Ножка захвачена внутренней рукой; наружная рука перемещается с тазового конца на головку, отталкивая ее ко дну матки. Рис. 10. Отталкивание внутренней рукой головки плода. Рис. 11. Захватывание ножки плода пулевыми щипцами при повороте по Брекстону Гиксу.
22. Техника операции классического наружно-внутреннего поворота плода на ножку.
1)поперечные положения плода;
2) нeблагоприятные предлежания и вставления головки;
3) опасность, угрожающая матери или плоду, требующая быстрейшего окончания родов.
плод должен быть подвижен в полости матки;
маточный зев должен быть полносью раскрыт;
отсутствие значительных степеней сужения таза (C..v.> 8 cм);
плодный пузырь должен быть цел или по крайней мере в полости матки должно быть еще достаточное количество околоплодных вод.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
07 02 2023 2:22:35
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
06 02 2023 8:16:23
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
05 02 2023 7:16:16
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
04 02 2023 4:20:51
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
01 02 2023 7:45:16
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
31 01 2023 11:22:10
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
28 01 2023 13:39:23
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
27 01 2023 3:52:35
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
26 01 2023 22:15:55
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
25 01 2023 17:25:58
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
24 01 2023 12:37:12
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
23 01 2023 9:24:11
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
22 01 2023 22:57:49
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
20 01 2023 14:24:47
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
17 01 2023 15:14:25
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
14 01 2023 7:50:43
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
13 01 2023 6:11:10
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
11 01 2023 23:31:40
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
10 01 2023 15:46:32
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
07 01 2023 11:25:24
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
06 01 2023 20:58:29
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
05 01 2023 18:58:30
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
01 01 2023 3:19:54
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
31 12 2022 10:57:22
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
30 12 2022 1:35:24
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
27 12 2022 10:52:46
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
26 12 2022 14:15:46
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
23 12 2022 19:38:15
Во время прохождения очередного УЗИ будущая мама может услышать, что ее кроха расположен в головном предлежании. Что это означает, догадаться не трудно: малыш расположен головкой вниз. Эта поза наиболее удобна для его развития, роста и последующего рождения на свет. Эту позицию предусмотрела для малютки в материнской утробе сама природа. Но всегда ли головное предлежание является нормальным и безопасным для матери и плода? Об этом мы расскажем подробнее в данном материале.

Главный редактор, заведующий хирургическим отделением
Задать вопрос
Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
Содержание
- Что это такое?
- Классификация и причины возникновения
- Диагностика
- Как проходят роды?
- Как избежать осложнений?
- Головное предлежание плода
- О головном предлежании
- Симптомы
- Причины
- Получить консультацию
- Почему «СМ-Клиника»?
- Диагностика
- Мнение эксперта
- Лечение
- Профилактика
- Реабилитация
- Головное предлежание плода что это значит
- Общие сведения
- Варианты головного предлежания плода
- Диагностика головного предлежания
- Тактика родов при головном предлежании
- Профилактика осложнений в родах
- Как влияет вид предлежания на биомеханизм родов
- Положение плода в матке и его особенности
- Соотношение периодов с механизмом родовой деятельности
- Положительный исход родов
- Зависимость механизма родового процесса от вида расположения плода
- Сгибательные предлежания
- Разгибательные позиции
Что это такое?
Плод в материнской утробе за беременность меняет свое положение не раз и не два, на ранних сроках и во втором триместре малыш может кувыркаться и переворачиваться свободно и непринужденно по нескольку раз в час. До определенного срока ему это вполне позволяют размеры матки, количество околоплодных вод.
Однако с 30-ой недели беременности малютка становится менее подвижным, он уже достаточно большой, чтобы практиковать гимнастические перевороты, и его движения по мере роста гестационного срока становятся все более ограниченными.
Считается, что положение тела крохи относительно выхода в малый таз, откуда и начнется его путешествие через половые пути в родах, окончательно устанавливается к 34-35-ой неделе беременности. После этого срока изменение предлежания уже маловероятно.
80% малышей уже после 23-25-ой недели беременности занимают правильное, наиболее удобное головное положение, при котором предлежащей к выходу в таз частью является именно головка.
К 34-ой неделе беременности 95% малышей повернуты головкой вниз. К 38-ой неделе число таких детей вырастает до 97%.
В головном предлежании развитие плода идет более гармонично, в соответствии с природой и законами эволюции. Для родов головное предлежание считается оптимальным.
Ребенок, который сидит на попе в полости матки, т. е. находится в тазовом предлежании, в последние месяцы беременности имеет шансы на разворот в правильное положение. А если малыш находится в головном предлежании, практически нет риска, что он неожиданно «сядет» или расположится во внутриматочной полости поперек.
Казалось бы, утверждение доктора о том, что малыш находится в позиции головной, должно успокоить беременную. Но на практике все не так просто. Некоторые типы головного расположения не подразумевают проведения обычных родов и требуют назначения планового кесарева сечения. Давайте узнаем, какие же типы этого предлежания существуют и в чем может крыться их опасность.
Классификация и причины возникновения
Утверждая, что малыш находится в головном предлежании, доктор обязательно обратит внимание на позу и позицию ребенка, на его положение относительно средней центральной оси полости матки, а также на расположение рук, ног ребенка относительно самого тела (членорасположение).
Итак, головное предлежание бывает разным, и вот его основные виды:
- затылочное, когда прилегающая часть головы — затылок малютки;
- переднеголовное, в котором малыш прижат к выходу из матки мамы теменной частью головки; (ребенок прижимается к выходу личиком);
- лобное, когда малыш прилегает к выходу в таз областью лба.
Самым оптимальным и безопасным для ребенка и его родительницы считается сгибательное затылочное предлежание. При нем малыш пойдет в родах головкой вперед, точкой продвижения станет малый родничок, как раз для этого и предусмотренный природой. Остальные части тела крохи будут выходить значительно легче, ведь затылочная часть — самая крупная. Первым родится именно затылок, шея будет согнутой, малыш не сможет ее разогнуть и получит родовую травму шейного отдела позвоночника. По такому сценарию проходит до 90% всех естественных родов.
Однако головка может быть «вставлена» в малый таз и под другим углом, и тут много будет зависеть от того, какой частью головки и с разгибанием шейки какого угла малыш готовится «стартовать» в наш мир.
Переднеголовное предлежание — первая степень разгибания головы. Точкой продвижения по половым путям при рождении в такой позе является второй (большой) родничок. Площадь проталкиваемой части головки больше, а значит, прохождение малыша по родовым путям будет более долгим. Может ли женщина в этом случае рожать самостоятельно? Да, вполне, но риск получения травмы ею и ребенком значительно выше, чем при рождении затылком вперед. Такие роды имеют более длительное течение, есть вероятность, что схватки станут слабее, разовьется первичная либо вторичная слабость родовых сил, у малыша может наступить гипоксия (кислородное голодание).
Лобное предлежание — это вторая степень разгибания головки. В область малого таза мамы входит самая большая часть головки, что способно вызвать существенные затруднения в ходе родов. «Пробивать» дорогу кроха в родах в таком положении будет лбом. Это повышает в десятки раз вероятность развития травм позвоночника, головного и спинного мозга, наступления острой гипоксии, которая может привести к необратимым последствиям и даже к гибели ребенка. Для мамы такие роды опасны разрывами матки, шейки, промежности, травмами костей и связок малого таза.
Именно поэтому считается, что самостоятельные роды в лобном предлежании очень опасны. Женщине рекомендуется кесарево сечение.
- Лицевое предлежание — это третья степень разгибания головки, которая в акушерстве по праву считается крайней — дальше головку разгибать попросту некуда. При естественных родах по половым путям матери ребенок будет выходить вперед подбородком. Именно подбородок будет основной точкой приложения. Теоретически рожать самостоятельно женщина может, но только в том случае, если ее малютка имеет небольшие размеры и небольшой вес и при этом размеры таза женщины достаточно большие. Риски травмирования существуют, правда, не такие большие, как в случае с лобным предлежанием.
В большинстве случаев женщине также предлагается кесарево сечение, чтобы минимизировать возможные осложнения.
На практике разгибательные положения встречаются не так часто. Всего 1,5-2% головных предлежаний требуют хирургического вмешательства. Среди причин, по которым малютка располагается с разгибанием в шейном отделе, можно отметить узость таза женщины, наличие у нее в полости матки опухолей, миомы, рубцов от проведенных ранее операций. Дело в том, что малыши инстинктивно стараются занять наиболее удобное для себя положение тела, чтобы давление на головку было минимальным.
Если опухоль или миома захватывают нижний маточный сегмент, то ребенок вполне может устроиться головкой вниз, но с небольшими коррективами, которые и будут являться разгибательными.
Нередко неправильные головные позиции связаны с низкой плацентой, с ее предлежанием. Распространенная причина такого положения — многоводие. Есть и наследственная взаимосвязь — если сама женщина рождалась подбородком вперед, то есть очень большая вероятность, что ее дети тоже захотят повторить путь в лицевом предлежании.
Иногда причиной патологии является слабая растянутая брюшная стенка — такое бывает у женщин, рожавших много. Также дети могут пребывать в неверном головном предлежании с разгибанием определенного типа у беременных, имеющих врожденные аномалии строения матки — седловидную или двурогую матку.
Диагностика
Расположение плода в утробе определяется на УЗИ с 12-ой недели, но никакого практического значения эти данные на столь ранних сроках беременности не имеют. На этот пункт в протоколе УЗИ можно не обращаться никакого внимания, ведь доктор описывает всего лишь позу, в которой малыша «застали» в момент ультразвукового сканирования. С 28-ой недели беременности определять тип предлежания в общих чертах начинает акушер-гинеколог, который наблюдает беременную.
Он пользуется приемами наружного акушерского исследования: измеряет высоту стояния дна матки и прощупывает предлежащую часть через живот беременной. При тазовом предлежании внизу живота над лобком прощупывается попа, которая более мягкая и менее подвижная, чем головка малютки, а высота стояния дна матки при тазовом предлежании выше норм по сроку. При поперечном предлежании головка обнаруживается в правом или левом боку, а высота стояния дна матки часто отстает от нормативных значений.
Сердцебиение малыша при головном расположении прослушивается в нижней части живота, ниже пупка, а при тазовом или поперечном — в области пупка будущей мамы или выше него. Именно поэтому на каждом осмотре после 28-ой недели доктор измеряет живот сантиметровой лентой и ощупывает предлежащую часть. Однако даже самый опытный акушер-гинеколог не может наощупь или через влагалищное исследование определить степень разгибания головки, если она имеется.
Поэтому самым точным способом диагностики является УЗИ. Оно позволяет определить точный тип продольного головного предлежания, установить предполагаемый вес малыша, особенности расположения его спинки (передний или задний вид) относительно передней брюшной стенки матери, а также показывает, как расположены другие части тела, нет ли обвития пуповиной и предлежания плаценты. Вся эта информация является обязательной для принятия решения о способе родоразрешения.
Как проходят роды?
Как уже говорилось, чаще всего роды протекают в сгибательном затылочном предлежании. Это классические роды, своеобразный «золотой стандарт» акушерства. При них риски травматизма малыша и мамы минимальны. При затылочном предлежании пропорции между размерами рождающейся головки и размерами таза женщины находятся в идеальном соответствии.
По мере продвижения по родовым путям малыш естественным образом разворачивается, и его затылок оказывает повернутым в лону, а личико – к крестцу. Когда головка прорезается, малыш разворачивает плечи и лицом оказывается повернут к бедру матери. Это обеспечивает наиболее безопасное и легкое прохождение тела ребенка.
Если малыш находится в заднем виде затылочного предлежания, роды могут несколько затянуться. Эта ситуация требует более внимательного отношения со стороны медицинского персонала. При необходимости схватки стимулируют, чтобы ребенок слишком долго не провел без вод и не страдал гипоксией.
Иногда такие роды требуют применения акушерских щипцов, хотя в последнее время их стараются использовать как можно реже, поскольку само их наложение представляет собой большой риск травмирования малютки.
При лицевом предлежании роды, если принято решение о естественном родоразрешении, проходят классически, правда, врачи внимательно следят, чтобы малыш не травмировал лицевые структуры, поскольку выходить он будет подбородком вперед. Если возникает угроза травмы или разрывов матки и шейки, проводят срочное кесарево сечение.
При лобном предлежании самостоятельные роды нежелательны, обычно проводится плановое кесарево сечение. Если же по каким-то причинам спонтанные роды происходят, они рискуют быть затяжными, процесс изгнания плода из матки будет длительным и может сопровождаться затуханием силы схваток.
Конечно, опытный акушер может теоретически произвести разворот малыша вручную, но это в процессе родов представляет определенную опасность травмирования шейного отдела позвоночника ребенка. После таких травм чаще всего рождаются дети-инвалиды.
При любом виде головного предлежания, кроме лобного, самостоятельные роды возможны, если доктор сочтет, что размеры ребенка и размеры таза женщины вполне сопоставимы. Даже идеальное затылочное предлежание может закончиться кесаревым сечением, если ребенок крупный и не соответствует размерам таза.
Решение о выборе тактики родов принимается обычно на 36-37-ой неделе беременности. Если назначается кесарево сечение, женщине нужно явиться на госпитализацию заранее, не дожидаясь, когда начнутся спонтанные схватки. Обычно плановые операции врачи стараются проводить на сроке 38-39 недель беременности.
Если предлежание малыша не вызывает вопросов и опасений, женщина вполне может находиться дома вплоть до появления признаков начала родовой деятельности: отхождения вод, слизистой пробки или начала схваток.
Как избежать осложнений?
Чтобы избежать родовых травм и травмирования роженицы во время родов, беременная должна ответственно и грамотно подойти к посещению женской консультации. Нельзя пропускать плановые визиты к врачу, особенно в третьем триместре беременности, следует выполнять все рекомендации специалиста, вовремя проходить все назначенные обследования и сдавать положенные анализы.
К 35-36-ой неделе желательно определиться в выбором родовспомогательного учреждения. Сейчас, когда женщины получают родовый сертификат, они могут распорядиться им по своему усмотрению, выбрав любой роддом не только в своем регионе. Этим правом можно и нужно воспользоваться, чтобы найти роддом или перинатальный центр, о котором имеются наиболее положительные отзывы.
Доверие к врачу во время родов — половина успеха, важно, чтобы женщина верила в свои силы и в компетентность доктора, который помогает ее малышу появиться на свет.
Если у женщины диагностирован один из видов разгибательных положений головного предлежания, ни в коем случае нельзя соглашаться на домашние роды или роды в воде, поскольку исход таких родов может быть очень печальным.
Даже если малыш расположен совершенно нормально, лучше всего рожать в специализированном медицинском учреждении, ведь никто и никогда не может дать гарантий, что роды будут легкими и неосложненными. Этот процесс непредсказуем. Не рискуйте своим здоровьем и здоровьем и жизнью своего долгожданного ребенка.
Если в роддом приходится ехать на «Скорой» в срочном порядке, обязательно сообщите врачу в приемном отделении особенности расположения вашего малыша, если они есть, и отдайте обменную карту, в которой должны быть данные последнего УЗИ. Это поможет сэкономить драгоценное время при принятии доктором важного решения о том, каким же способом лучше появиться на свет вашему ребенку.
О том, как самостоятельно определить положение плода в матке, смотрите в следующем видео.
Головное предлежание плода
Головное предлежание – это состояние, при котором ко входу в малый таз ближе всего располагается головка плода. Тазовый конец, в свою очередь, прилежит ко дну матки.
О головном предлежании
Условно головные предлежания делятся на 2 категории:
- сгибательные, куда относится единственный вариант – затылочный;
- разгибательные, при которых головка в той или иной степени разогнута (максимальное разгибание наблюдается при лицевом предлежании).
Роды в разгибательном предлежании относятся к сложным и не при всех вариантах возможно родоразрешение через естественные пути.
Плод, находящийся в головном предлежании, может быть повернут к передней или задней стенке матки. С учетом этого выделяют передний вид, когда спинка плода прилежит к передней маточной стенке, и задний – когда спинка направлена в сторону задней утеральной стенки.
Большинство плодов в головном предлежании сохраняют нормальное членорасположение, то есть имеют овоидную форму. В таком положении спинка согнута, подборок прилежит к грудной клетке, ручки и ножки приведены к телу. Однако примерно в 5% случаев это членорасположение может быть изменено, если головка частично или полностью разогнута. Роды в разгибательном предлежании протекают с затруднениями в сравнении с родами в сгибательном предлежании и во многом это объясняется нарушением членорасположения.
Если над входом в таз локализован тазовый конец (ягодицы, ножки или и то, и другое), то акушеры называют такое состояние тазовым предлежанием (ягодичным, ножным и смешанным, соответственно). Эти роды считаются патологическими и часто проводятся путем кесарева сечения. Дети, родившиеся через вагинальные пути в тазовом предлежании, требуют пристального внимания со стороны невролога (из-за повышенной частоты родового травматизма).
Головное продольное предлежание плода может быть нескольких видов в зависимости от того, какая часть головки обращена в тазовый вход. Выделяют следующие виды:
- затылочное – вариант нормы, когда у входа находится затылок, при этом головка согнута (в таком предлежании проходит 95% вагинальных родов);
- переднеголовное – ближе всего ко входу располагается темя плода;
- лобное – во входе находится лоб;
- лицевое – над входом расположено личико.
Симптомы
При головном предлежании плода за несколько недель до родов дно матки опускается. Женщина замечает, что ей стало легче дышать, т.к. диафрагма занимает более физиологичное положение.
Доношенные роды происходят в сроке после окончания полных 37 недель и до 41-й недели. Каждый ребенок сам «выбирает» время своего рождения, что запускает в организме беременной определенные изменения. Так, шейка матки постепенно размягчается, укорачивается и приоткрывается. Способствуют этому подготовительные схватки, которые называются схватками Брекстона-Гикса. В норме они практически не ощущаются беременной и не доставляют дискомфорта.
О начале родов говорит появление регулярных (через равные промежутки времени) сокращений матки. Стоит знать, что роды состоят из 3 периодов.
- В первом периоде шейка матки постепенно раскрывается до 8-10 см, то есть до такого размера, чтобы свободно «пропустить» головку плода. Это самый продолжительный этап родового процесса. В среднем продолжается 4-6 часов.
- Во втором периоде происходит собственно рождение плода. После полного раскрытия маточного зева происходит активное поступательное движение ребенка вперед. При затылочном предлежании первым рождается затылок, затем полностью все личико. Плечевой пояс и туловище намного меньше по размеру, чем головка, поэтому без затруднений, как правило, в 1 схватку выходят из родовых путей. Длительность второго периода около 1 часа.
- После рождения плода роды не заканчиваются, т.к. должна еще отделиться плацента и выйти вместе с плодными оболочками и пуповиной. Обычно этот период продолжается от несколько минут – до получаса (в отсутствие осложнений).
Причины
Правильное головное предлежание плода формируется тогда, когда над входом в малый таз нет механических препятствий. Вероятность патологического тазового предлежания могут повышать миоматозные узлы, аномалии костного таза, крупные размеры плода и т.п. При некоторых детских аномалиях плод тоже не может принять правильное положение. Однако в практическом акушерстве нередко встречаются ситуации, когда при нормально протекающей беременности у здоровой женщины, плод не занимает правильного членорасположения с головкой над входом таза.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Почему «СМ-Клиника»?
Диагностика
Для определения предлежания, позиции и положения плода используются следующие методы:
- наружная пальпация живота беременной – так называемые 4 приема Леопольда;
- влагалищное исследование – головка в отличие от тазового конца более объемная и плотная (если имеется раскрытие шейки матки, то гинеколог также определяет швы на черепе и другие ориентиры головного предлежания); – ультразвуковое сканирование позволяет визуализировать предлежащую часть.
Мнение эксперта
Не каждый вариант головного предлежания является нормальным. Патологическим головным предлежанием считаются разгибательные типы. Выявление этого состояния в родах требует от врача высочайшего профессионализма. При этом диагностика лобного предлежания – это прямое показание для кесарева сечения. Дело в том, что при таком варианте плод должен родиться своим наибольшим размером головки, который как минимум на 1-1,5 см превышает максимальный размер костного таза. Вагинальные роды в лицевом и переднеголовном предлежании возможны только в том случае, если плод располагается спинкой кзади. Но и такие роды протекают дольше и могут сопровождаться определенными осложнениями. Если же при переднеголовном и лицевом предлежании плод поворачивается спинкой кпереди, то это прямое показание для кесарева сечения. Таким образом, вариант головного предлежания играет важную роль в прогнозировании родового акта.
Лечение
Роды в нормальном головном предлежании ведутся через естественные родовые пути. В периоде раскрытия шейки матки может проводиться спинальное или эпидуральное обезболивание, когда блокируется передача болевых импульсов на уровне спинного мозга. Некоторым роженицам бывает достаточно немедикаментозного обезболивания родов. Для этого рекомендуется правильно дышать. Во время схватки дыхание должно быть частым с глубоким вдохом и медленным выдохом, вне схватки частоту дыхательных движений рекомендуется плавно выровнять. Немедикаментозное обезболивание может также осуществляться надавливанием и растиранием чувствительных зон – крестец, проекция передних подвздошных остей. Расслаблять тело в родах можно и с помощью фитнес-мяча.
В процессе родового акта можно и нужно двигаться. На определенном этапе, когда наступает ответственный момент рождения плода, следует внимательно слушать команды акушера-гинеколога. Это не только поможет ребенку, но и позволит снизить риск травматизма родовых путей.
После того, как родился малыш, его кладут на живот матери и даже дают возможность самостоятельно дотянуться до груди. Это не только помогает установить лактацию, но и способствует обмену микрофлорой между матерью и ребенком.
Рождение последа (плаценты, пуповины и плодных оболочек) – процесс зачастую безболезненный и быстрый. После этого роды считаются завершенными, и гинеколог приступает к осмотру родовых путей. Малышом занимается неонатолог.
Профилактика
После нормальных родов в головном предлежании лекарственная терапия не требуется. При высоком инфекционном риске некоторым пациенткам назначается антибиотикопрофилактика.
Реабилитация
После родов в головном предлежании специальная реабилитация не показан. Женщине рекомендуется следовать простым советам:
Головное предлежание плода что это значит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Головное предлежание плода – продольное положение плода с обращенной ко входу в малый таз головкой. В зависимости от предлежащей части головки плода различают затылочное, переднеголовное, лобное и лицевое расположение. Определение предлежания плода в акушерстве имеет значение для прогнозирования родов. Предлежание плода выясняется в ходе обследования с помощью специальных акушерских приемов и УЗИ. Головное предлежание является наиболее распространенным и желательным для самостоятельных родов. Однако в некоторых случаях (при лобном предлежании, заднем виде лицевого предлежания и др.) может быть показано хирургическое родоразрешение или наложение акушерских щипцов.
Общие сведения
Головное предлежание плода характеризуется обращенностью головки ребенка к внутреннему зеву шейки матки. При головном предлежании плода самая крупная часть тела ребенка – головка, первой продвигается по родовым путям, позволяя быстро и без особых затруднений вслед за ней родиться плечикам, туловищу и ножкам. До 28-30 недель беременности предлежащая часть плода может меняться, однако ближе к сроку родов (к 32-35 нед.) у большей части женщин плод принимает головное предлежание. В акушерстве различают головное, тазовое и поперечное предлежание плода. Среди них головное предлежание встречается чаще всего (в 90% случаев), и абсолютное большинство естественных родов протекает именно при таком расположении плода.
Головное предлежание плода
Варианты головного предлежания плода
При головном предлежании плода возможно несколько вариантов расположения головки: затылочное, переднеголовное, лобное и лицевое. Среди них наиболее оптимальным акушерство и гинекология считает сгибательное затылочное предлежание. Ведущей точкой продвижения по родовому каналу служит малый родничок.
При затылочном варианте головного предлежания плода во время прохождении по родовым путям шейка ребенка оказывается согнутой таким образом, что при рождении первым появляется обращенный вперед затылок. Таким образом протекает 90-95% всех родов. Однако при головном предлежании плода встречаются варианты разгибательного вставления головки, различающиеся между собой.
- I степень разгибания головки – переднеголовное (переднетеменное) предлежание. В случае переднеголовного предлежания плода проводной точкой в период изгнания становится большой родничок. Переднеголовное предлежание плода не исключает возможности самостоятельных родов, однако при этом вероятность родового травматизма ребенка и матери выше, чем при затылочном варианте. Роды характеризуются затяжным течением, поэтому при таком предлежании необходимо проведение профилактики гипоксии плода.
- II степень разгибания головки — лобное предлежание. Лобное головное предлежание также характеризуется вхождением в малый таз головки плода своим максимальным размером. Проводной точкой через родовой канал служит лоб, опущенный ниже других частей головки. При этом варианте естественные роды невозможны, в связи с чем показано оперативное родоразрешение.
- III степень разгибания головки — лицевое предлежание. Крайней степенью разгибания головки служит лицевой вариант головного предлежания плода. При таком варианте ведущей точкой является подбородок; головка выходит из родового канала назад затылком. В этом случае возможность самостоятельных родов не исключается при условии достаточного размера таза женщины или небольшого плода. Тем не менее, лицевое предлежание в большинстве случаев рассматривается как показание к кесареву сечению.
Разгибательные варианты головного предлежания плода составляют около 1 % от всех случаев продольных положений. Причинами различных нестандартных положений и предлежаний плода могут служить наличие у беременной узкого таза; аномалий строения матки, миомы матки, которые ограничивают доступное для ребенка пространство; предлежания плаценты, многоводия; дряблой брюшной стенки; наследственности и др. факторов.
Диагностика головного предлежания
Предлежание плода определяется акушером-гинекологом, начиная с 28 недели беременности с помощью приемов наружного акушерского исследования. Для этого врач располагает раскрытую ладонь правой руки над симфизом и охватывает предлежащую часть плода. При головном предлежании плода над входом в малый таз определяется головка, которая пальпируется как плотная округлая часть. Для головного предлежания плода характерно баллотирование (подвижность) головки в околоплодных водах.
Данные наружного обследования уточняются при влагалищном гинекологическом исследовании. Сердцебиение при головном предлежании плода выслушивается под пупком женщины. При помощи акушерского УЗИ уточняется положение, членорасположение, предлежание, позиция плода и ее вид.
Тактика родов при головном предлежании
Правильными и прогностически благоприятными в акушерстве считаются роды, протекающие при переднем виде затылочного головного предлежания плода (затылок обращен кпереди), что способствует созданию оптимальных взаимоотношений между размерами и формой головки, а также таза роженицы.
В этом случае при входе в малый таз головка плода сгибается, подбородок оказывается приближенным к грудной клетке. При продвижении через родовый канал малый родничок является ведущей проводной точкой. Сгибание головки несколько уменьшает предлежащую части плода, поэтому через малый таз головка проходит своим меньшим размером. Одновременно с продвижением вперед головка совершает внутренний поворот, в результате которого затылок оказывается обращенным к лонному сочленению (кпереди), а личико – к крестцу (кзади). При прорезывании головки совершается ее разгибание, затем происходит внутренний разворот плечиков и наружный разворот головки таким образом, что личико ребенка оказывается повернутым к бедру матери. Вслед за рождением плечевого пояса без труда появляются туловище и ножки ребенка.
В случае течения родов в заднем виде головного затылочного предлежания плода затылок разворачивается к крестцовой впадине, т. е. кзади. Поступательное продвижение головки при задне-затылочном головном предлежании плода затягивается, в связи с чем существует вероятность развития вторичной слабости родовой деятельности или асфиксии плода. Такие роды ведутся выжидательно; в случае слабой родовой деятельности производится стимуляция, при развитии асфиксии накладываются акушерские щипцы.
Механизм родов при переднем головном предлежании плода в основных моментах совпадает с предыдущим вариантом. Проводная точка при таком предлежании головки – большой родничок. Тактика родов носит выжидательный характер; оперативное родоразрешение предпринимается в случае угрозы здоровью матери или плода.
При лобном головном предлежании плода самостоятельные роды встречаются крайне редко, протекают длительно с затяжным периодом изгнания. При самостоятельных родах прогноз чаще неблагоприятный: нередки осложнения в виде глубоких разрывов промежности, разрывов матки, образования влагалищно-пузырных свищей, асфиксии и гибели плода. При подозрении или определении лобного головного предлежания еще до вставления головки может быть произведен поворот плода. В случае отсутствия возможности поворота показано кесарево сечение. При осложненном течении самостоятельных родов производится краниотомия.
Условиями благополучного самостоятельного родоразрешения при лицевом головном предлежании плода служат нормальные размеры таза роженицы, активная родовая деятельность, некрупный плод, передний вид лицевого предлежания (обращенность подбородка кпереди). Роды ведут выжидательно, проводят тщательный контроль динамики родовой деятельности и состояния роженицы, сердцебиения плода с помощью кардиотокографии, фонокардиографии плода. При заднем виде лицевого предлежания, когда подбородок обращен кзади, требуется кесарево сечение; при мертвом плоде выполняется плодоразрушающая операция.
Профилактика осложнений в родах
Ведение беременности у женщин групп риска сопряжено с аномальным течением родов. Такие женщины должны госпитализироваться в родильный дом заранее для определения оптимальной тактики родов. При своевременной диагностике неправильного положения или предлежания плода наиболее благоприятна для матери и ребенка операция кесарева сечения.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении головного предлежания плода.
1. Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Яичниковая недостаточность — это функциональная несостоятельность фолликулярного аппарата, обусловленная его неразвитостью, необратимым повреждением или нечувствительностью к гонадотропинам. Проявляет.
Яичниковая беременность – это гестационное осложнение, характеризующееся прикреплением эмбриона к тканям яичника. Чаще всего протекает практически без субъективных проявлений. К основным жалобам пацие.
Язва желудка у беременных — это хроническое рецидивирующее заболевание, выявленное во время гестации, при котором в желудочной слизистой формируется локальный язвенный дефект. Проявляется эпигастральн.
Как влияет вид предлежания на биомеханизм родов
Родовой процесс – логичное завершение длительного процесса вынашивания малыша. Роль специалистов родовспоможения на этом этапе очень ответственная, им предстоит определить положение малыша в матке и в соответствии с ним корректировать биомеханизм родов – движение плода по родовым путям.
Положение плода в матке и его особенности
К концу срока беременности, когда плод достигает крупных размеров и больше не может свободно передвигаться в матке, он занимает определенное положение в ней. Из этого положения малыш и начнет свой путь на свет. Но во время движения по родовым путям он будет постоянно менять свое положение, это и будет являться биомеханизмом родов. Задача специалистов на этом этапе контролировать, направлять и помогать малышу выполнять комплекс поворотов для успешного родоразрешения.
Биомеханизм родов включает в себя выполняемые плодом движения для выхода на свет
Различают несколько видов расположения ребенка в матке, относительно родовых путей:
- Головное предлежание. В этом случае плод располагается головой вниз. По положению головы во время появления на свет различают:
- затылочное положение, когда первое, что видят акушеры при выходе ребенка, – затылок;
- лобное положение – первым показывается лоб малыша;
- переднетеменное – малыш направляется к выходу теменем;
- лицевое положение – голова движется по каналу лицом вперед.
- Тазовое положение. В этом случае ребенок «сидит» попкой к родовым путям. Различают ягодичное, ножное и смешанное положение плода.
Наиболее физиологичным и правильным считается головное предлежание. Но нередки случаи рождения ребенка из тазового положения.
Причинами неправильного положения малыша могут стать аномалии строения матки матери, ее возраст, чрезмерная подвижность младенца или особенности течения беременности.
Соотношение периодов с механизмом родовой деятельности
Процесс родоразрешения начинается с появления первых регулярных схваткообразных маточных сокращений, которые постепенно нарастают, а интервал между ними сокращается. Всего выделяют три этапа:
- раскрытие шейки матки;
- изгнание плода с помощью околоплодных вод, схваткообразных движений матки и сокращений мышц брюшного пресса;
- рождение плаценты.
Основные движения плода совершаются на втором этапе, когда он входит в таз, проходит сначала широкую, а затем узкую его часть и выходит на свет.
Положительный исход родов
С большей долей вероятности процесс родов завершится успешно при следующих условиях:
- если беременность одноплодная;
- плод расположен головой к выходу;
- переднее предлежание;
- размер плода не превышает размеров таза матери;
- родовой процесс начался не ранее 38 недели;
- отсутствует необходимость хирургического вмешательства;
- плодный пузырь разрывается при раскрытии более 6 см;
- родовые пути не травмированы;
- отсутствует сильное кровотечение;
- роды не затягиваются более чем на 12 часов.
Положение плода — один из главных факторов, влияющих на ход родовой деятельности
Основным показателем состояния ребенка сразу после рождения является высокий бал по шкале Апгар – системы быстрой оценки состояния новорожденного.
Зависимость механизма родового процесса от вида расположения плода
Самыми физиологичными являются положения, называемые сгибательными, когда головка плода при начале движения сгибается, прижимаясь подбородком к груди. Но в редких случаях позиция малыша может быть такой, что потребуются разгибательные движения, когда затылок прижимается максимально к позвоночнику.
Сгибательные предлежания
Типовая схема движения ребенка во время родов наблюдается при переднем затылочном расположении. Головка входит и опускается по каналу, затем происходит оборот и внутриутробный разворот, далее тело выпрямляется, осуществляется внешний разворот и полный выход.
Во время движения головка плода сталкивается с препятствиями в виде костных и мягких тканей таза матери. Поэтому тело ребенка должно постоянно менять свое положение, подстраиваясь под тело матери для скорейшего выхода.
Чтобы войти в малый таз головка плода должна умеренно согнуться и расположиться на входе макушкой вперед. Затем, чтобы войти в костное кольцо, осуществляется внутренний разворот на 45 градусов, переход из косого в прямое положение. Достигнув выхода, головка распрямляется и показывается наружу.
Как только голова полностью вышла, наступает момент поворота плеч на 90 градусов так, чтобы одно плечо смотрело в сторону копчика матери, а другое в сторону живота. Затем позвоночник ребенка наклоняется и наружу появляется плечо, а затем рука. После этого рождается все туловище.
Первыми на свет появляются плечевой сустав и рука, которые располагались в стороне копчика матери.
Другой разновидностью затылочного положения, когда ребенок повернут к крестцу матери затылком, является заднее положение. В этом случае либо малыш разворачивается, и роды проходят по стандартной схеме, либо медперсонал начинает более внимательно контролировать процесс, обращая внимание на ряд нюансов.
В этой позиции спинка малыша может быть слегка выгнута вдоль спины матери, а подбородок оторван от груди. В этой связи в таз первой входит макушка головы, радиус которой больше, чем радиус затылка.
Изгибаться при заднем положении головке малыша практически не нужно. Угол наклона будет не большим.
Двигаясь по родовым путям, плод осуществляет внутренний разворот головы. При повороте на 45 градусов положение малыша становится правильным, процесс продолжается по стандартной схеме. Если же разворот осуществлен на 90 градусов, что случается чаще, то у выхода головка окажется затылком вперед. При полном разгибании плода первым из родовых путей покажется лицо.
Предлежание определяется врачом до начала родовой деятельности
Далее может произойти внутренний поворот плеч на 90 градусов и внешний разворот головки. Далее изгнание туловища происходит по первой схеме.
Разгибательные позиции
Встречаются крайне редко. Причины кроются в аномалии строения таза или расположения матки, сниженном мышечном тонусе у матери или короткой пуповине.
- Переднеголовное расположение. К выходу головка направлена большим родничком. В результате внутреннего разворота первой из лона показывается теменная область, затем затылочная. Далее головка разгибается и полностью выходит из таза.
- Лобное расположение. Рождение головки происходит лбом вперед.
- Лицевое расположение. Самое сложное и требующее пристального контроля со стороны специалистов. Основная цель биомеханизма — развернуть голову затылком к позвоночнику матери. В противном случае проводится кесарево сечение.
Сложнее обстоит дело с тазовым положением. Голова появляется на свет в последнюю очередь, а она – самая крупная часть тела младенца.
Наиболее сложный вид предлежания — тазовый
При движении вниз ножками первыми входят передние ягодицы. Затем в ходе внутреннего разворота первая ягодица смещается в сторону живота матери, вторая в сторону позвоночника. Далее следует разгибание и появление задней ягодицы. Позвоночник малыша сгибается в нижнем сегменте и выпрямляется после рождения ягодицы. С помощью внешнего поворота появляется нижняя часть туловища, пупок, затем попеременно рождаются плечи и руки.
Самое сложное при тазовом положении – рождение головы.
Внешний разворот плеч способствует правильному установлению головки. Во время движения происходит еще несколько разворотов и первым рождается подбородок.
Так выглядят основные характеристики биомеханизма родов. Чтобы появление малыша было максимально безопасным, специалисты должны заранее знать вид расположения плода. Это позволяет правильно организовать процесс рождения малыша и снизить риск травмирования матери.
* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!